Специалисты проводят целый комплекс особых мероприятий, которые направлены на выявление проблем с хронической почечной недостаточностью (ХПН). Из всех диагностических мероприятий наиболее значимым является исследование количества азотистых соединений в крови. Зная эту характеристику, врач может определить наличие проблем с почками и их работой.

Выявление стадии ХПН по креатинину представляет собой достаточно значимое мероприятие, поскольку с высокой точностью устанавливает наличие нарушений в организме. Благодаря этому такое исследование применяется чаще остальных. Хроническая почечная недостаточность — это необратимые изменения в работоспособности почек.
Азотные шлаки
Главная функция почек заключается в том, чтобы выводить из организма человека всевозможные вредные компоненты и токсины. Этот процесс должен происходить регулярно.
Если удаление таких веществ по каким-либо причинам не происходит, то все органы постепенно отравляются и начинают хуже выполнять свою работу.
Чтобы выявить ХПН специалисты узнают уровень азотосодержащих шлаков, поскольку получить о них данные достаточно просто. К таким веществам относятся:
- Остаточный азот;
- Мочевина;
- Мочевая кислота;
- Креатинин.
Именно последнее вещество является наиболее показательным при диагностике ХПН: зная его количество можно безошибочно установить диагноз и его стадию. Выявив объем прочих азотных шлаков, специалист не сможет определить точную стадию. Но мочевина и остаточный азот способны уточнить постановку диагноза.
Азотемия
При борьбе с хронической почечной недостаточностью специалист будет выявлять количество азотемии. Этот показатель увеличивается, когда состояние больного становится хуже или лечение не приносит должного эффекта.
Уровень креатинина — это самый показательный параметр, однако важно принимать во внимание и показатели других азотосодержащих шлаков. Нередко такое решение позволяет врачу установить первопричину появления заболевания.
Если диагностические мероприятия выявили высокий уровень мочевины и нормальное количество креатинина, то врач должен будет найти проблему, которая не связана с болезнями почек:
- Большое потребление белка;
- Явный недостаток пищи;
- Недостаток жидкости;
- Усиленный метаболизм.
Если одновременно увеличиваются показатели всех азотных шлаков, то это свидетельствует о наличии ХПН.

Диагностика
К основным лабораторным показателям для уточнения работоспособности почек относят: содержание плазмы, прошедшей через фильтр, за единицу времени; а также количество креатинина и мочевины в кровеносной системе; количество мочи, вырабатываемой в течении определенного временного промежутка.
Также по результатам анализов видно наличие пониженного содержания гемоглобина и тромбоцитов, большого количества фосфатов и гипер или гипокальциемия, изменение регулирования объема крови на фоне пониженного давления и нарушения кислотно-щелочного равновесия.
Характер болезни
Специалисты выделяют довольно много различных классификаций заболевания. Однако среди врачей принято применять всего два вида: по уровню понижения клубочковой фильтрации и по количеству креатинина в крови.
Для первой характеристики есть несколько стадий:
- Скрытая — скорость клубочковой фильтрации от 90 мл/мин и более;
- Ранняя — СКФ от 60до 89 мл/мин;
- Средняя — при которой почки выполняют свою работу лишь наполовину, СКФ составляет от 30 до 59 мл/мин;
- Консервативная. Для этой классификации характерна фильтрационная функция почек составляет 20-50% от требуемого количества, СКФ — 15-29мл/мин;
- Терминальная стадия хпн, когда почки практически перестают работать, СКФ менее 15мл/мин.
По количеству креатинина:
- Обратимая стадия.
- Стабильная.
- Прогрессирующая.
Симптоматика
К основным признакам относят:
- Повышенная утомляемость, слабость и недостаточное питание;
- Понижение температуры;
- Дефицит жидкости или, наоборот, она начинает скапливаться в тканях организма;
- Снижение защитных функций организма;
- Количественные изменения выделяемой урины.
В начале заболевания почечные клубочки гипертрофированы (происходит увеличение размера почки), а при терминальной (когда происходит отравление организма веществами, которые задерживаются в нем из-за недуга почек), наоборот, имеют маленький объем.
При прогрессировании заболевания в кровеносной системе происходит накопление токсических компонентов (продуктов обмена белка) из-за этого создается высокое содержание в сыворотке креатинина, мочевины и мочевой кислоты, которые впоследствии и наносят вред организму.
Заболевание ХПН развивается не резко, а постепенно. На последней стадии необходима заместительная терапия почек.

ХПН классификация имеет свою клиническую картину:
Стадия 1. Имеет симптомы основной болезни (сахарный диабет или гипертония). Чаще всего наблюдается артериальная гипертензия. На данном этапе нужно выявить факторы развития и устранить причину заболевания.
Стадия 2. Наблюдается повышение восприимчивости к обезвоживанию организма и инфекции мочевыделительной системы. Это может происходить на фоне недостатка холекальцеферола. Также может иметь место недостаточное содержание гемоглобина в кровеносной системе.
Стадия 3. Появляется увеличение образование мочи и выделение большой части суточной мочи в ночные часы. А также повышенное ощущение нехватки воды. У ½ с этой стадией недуга проявляется повышение артериального давления и низкое содержание гемоглобина в сыворотке крови, которое вызывает повышенною утомляемость.
Стадия 4. на этом этапе развития заболевания уже задействованы все органы и системы пациента. Необходимо проведение заместительной терапии (пересадка почки или диализотерапия).
Терапия
Одним из важных направлений в лечение хронической почечной недостаточности является регулирование азотемии. Необходимо улучшить фильтрацию почек для выведения шлаков отравляющих компонентов. Понижение содержание азотистых соединений в кровеносной системе можно добиться при помощи следующих методик:
Диета
При небольшом количестве креатинина в кровеносной системе в начальных стадиях ХПН необходимо ограничить употребление белковой пищи. Рекомендуется — белок растительного происхождения (соя), не желательно мясные и рыбные продукты. Также нужно сохранять нормальную калорийность еды для поддержания энергетического баланса.

На более поздних стадиях ХПН необходимо значительно уменьшить употребление белков, фосфора и калия. Для поддержания нормального количества аминокислот специалисты назначают лекарственные средства. Из рациона нужно исключить:
- Грибы;
- Бобы;
- Орехи;
- Хлебобулочные изделия из пшеничной муки;
- Молочные продукты;
- Шоколад;
- Какао.
Дезинтоксикация
Проводят путем введения растворов в вену. Это помогает связывать и выводить отравляющие компоненты из организма, скопившиеся в русле сосудов. Чаще всего применяют сорбенты или карбонаты. При неэффективности внутривенных вливаний(по результатам азотемии) необходимо проведение заместительной терапии.
Гемодиализ
Важным показателем для проведения диализа считается высокое содержание соединений азота. Если присутствуют такие тяжелые недуги, как сахарный диабет или гипертензия, то диализную очистку проводят уже на 2 стадии. Однако основной показатель проведения этого метода считается 3 стадия.
После любой процедуры проводятся лабораторные обследования с целью определения показателей:
- Общий анализ крови и мочи;
- Содержание креатинина и мочевины через 1 час после процедуры;
- Выявление количества кальция, фосфора и натрия.
Терапия сопутствующих заболеваний
Улучшению общего состояния способствуют процессы выведения соединений азота, так как повышенное содержание отравляющих веществ может вызвать развитие следующих недугов: низкое содержание гемоглобина в сыворотке крови, воспаление слизистой желудка эрозивного характера, заболевания суставов и костной системы организма, повышенное содержание соединений фосфатов с высоким риском развития мочекаменной болезни.
Основные цели лечения сопутствующих заболеваний это:
- Выравнивание давления;
- При сахарном диабете — нормализация сахара в кровеносной системе;
- Уменьшение содержания липидов в крови;
- Профилактические мероприятия, направленные на предотвращение развития нежелательных последствий;
- Нормализация водно-электролидного баланса.
Заключение
При ХПН необходимо постоянно контролировать работу почек. Не стоит запускать болезнь до термальной стадии, которая лечится только трансплантацией почки. Необходим постоянный контроль креатинина и мочевины в сыворотки крови.
Уровень креатинина при почечной недостаточности — ЛечимПочку

На практике диета при почечной недостаточности и повышенном креатинине – это дополнение комплексного лечения. Она создает предпосылки для восстановления состава крови.
Креатинин — вещество, которое вырабатывается в организме в результате протекания креатин-фосфатных реакций. Когда в силу причин он не может выводиться из организма, важно устранить явление, справившись с причиной. При коррекции пищевого рациона и проблема отступает.
Особенности питания
Как только доля креатинина в крови переваливает за средние нормативные показатели, нужен контроль питания пациента. Основная цель диеты — предотвратить развитие почечной недостаточности и сохранить функционирование почек.
Каждый человек, у которого нарушено функционирование почек, обладает повышенным уровнем креатинина. Иногда доля его нарастает до высоких значении, что представляет опасность. Это вызывает необходимость проведения гемодиализа, пересадки органа.
При употреблении ряда пищевых продуктов, доля компонента возрастает. Из-за этого диета исключает пищу:
- пища, где велика доля белка;
- пища, содержащая много калия, фосфора.
Основная цель диеты — предотвратить развитие почечной недостаточности и сохранить функционирование почек
В рамках диетического меню при любых нарушениях, затрагивающих почки, подбираются пищевые продукты, с минимальным присутствием белка.
Поступающий с пищей белок оказывает нагрузку на орган, начинается рост показателя креатинина. Под ограничения попадает: фасоль и молоко, мясо, бобовые, рыба и яйца.
Суточная норма белка находится в зависимости от массы тела – на каждый килограмм человеку нужно 0,6 грамм белка. В зависимости от состояния и повреждения почек, нормы корректируются. Оптимальное количество обозначает врач.
Кроме белка контролируется присутствие калия, фосфора. Оба элемента начинают накапливаться в организме. Это проблема с уровнем креатинина, при росте количества калия.
Богатые калием пищевые продукты – красный жгучий перец, курага, смородина, фисташки, тыквенные семечки, авокадо, шоколад, чернослив, изюм, семечки и орехи. Много фосфора в составе тыквенных и подсолнечных семечек, сыра, орехов, отрубей, зародышей пшеницы и других продуктов.
Источник:
Хроническая почечная недостаточность
Хроническая почечная недостаточность (ХПН) — конечная фаза развития многих хронических заболеваний почек, характеризующаяся стойким и необратимым уменьшением массы функционирующих нефронов и проявляющаяся главным образом снижением выделительной функции почек.
ХПН — сравнительно часто встречаемый синдром. Он является следствием экскреторной и инкреторной гипофункции почек. Важнейшими показателями ХПН служат задержка в организме креатинина, его клиренс (коэффициент очищения, измеряемый клубочковой фильтрацией) и pH крови.
- При различных заболеваниях почек патологический процесс поражает главным образом клубочковую или канальцевую часть нефрона.
- Поэтому различают ХПН преимущественно клубочкового типа, для которой свойственна прежде всего гиперкреатининемия, и ХПН канальцевого типа, проявляющуюся вначале гипостенурией.
- Почка обладает большими компенсаторными возможностями.
Гибель даже 50% нефронов может не сопровождаться клиническими проявлениями, и только при падении клубочковой фильтрации до 40—30 мл/мин (соответствует снижению количества нефронов до 30%) начинается задержка в организме мочевины, креатинина и других продуктов азотистого обмена и повышение их уровня в сыворотке крови. Некоторые нефрологи считают, что только с этого момента можно говорить о развитии у больных ХПН. Распространение понятия ХПН на более ранние фазы почечного заболевания нецелесообразно [Ермоленко В. М., 1982].
До сих пор нет ясного представления о характере веществ, являющихся причиной уремии. Креатинин и мочевина не вызывают уремическую интоксикацию в эксперименте на животных. Токсичным является увеличение концентрации ионов калия в крови, так как гиперкалиемия ведет к нарушению ритма сердца.
Полагают, что уремическими токсинами является большая группа среднемолекулярных веществ (молекулярная масса — 500— 5000 дальтон); ее составляют почти все полипептиды, осуществляющие гормональную регуляцию в организме, витамин В12 и др.
- У больных ХПН содержание таких веществ повышено, при улучшении их состояния количество средних молекул в
- Крови уменьшается Вероятно, имеется несколько веществ, являющихся уремическими токсинами.
ХПН чаще всего развивается при хроническом и подостром гломерулонефрите (на долю которого приходится 40% больных ХПН), хроническом пиелонефрите (32%), поликистозе и амилоидозе почек, лекарственном интерстициальном нефрите, туберкулезе почек и целом ряде заболеваний, при которых почки вовлекаются в патологический процесс вторично, но поражение их настолько существенно, что ведет к ХПН. Имеются в виду септический эндокардит, гипертоническая болезнь, системные заболевания соединительной ткани (системная красная волчанка, системная склеродермия, синдром Гудпасчера), нефросклероз при сахарном диабете, гиперкортицизм, гипернефрома, гемолитические анемии, гемобластозы (лейкозы). Все эти болезни встречаются у беременных, и их следует иметь в виду если при обследовании беременной женщины выявляется ХПН.
В ряде случаев у беременной женщины бывает трудно определить причину ХПН, если в анамнезе нет указаний на одну из упомянутых выше болезней.
Прежде всего нужно заподозрить скрыто протекающее, нераспознанное поражение почек, в том числе при позднем токсикозе, развившемся в последние недели беременности и в родах Отсутствие патологических симптомов при регулярном обследовании женщин в период беременности и нормальные анализы мочи до нее не исключают скрыто протекающего заболевания почек.
Особенно «коварен» в этом отношении хронический пиелонефрит, способный протекать под видом позднего токсикоза беременных с ХПН Если женщина по поводу беременности обратилась в женскую консультацию поздно, обнаружение у нее артериальной гипертензии или изолированного мочевого синдрома не дает возможности провести целенаправленное всестороннее обследование ночек и сохраняется диагноз «нефропатия беременных»
В настоящее время встречаются беременные, страдающие разнообразными проявлениями синдрома диссеминированного внутрисосудистого свертывания (ДВС), поражающего почки при ХПН преимущественно клубочкового типа, когда только патогенетически адекватная и эффективная антикоагулянтная терапия помогает расшифровать нозологию нефропатии.
В некоторых случаях хронический гломерулонефрит проявляет себя только повышенным артериальным давлением при устойчиво нормальном анализе мочи. Доказать в этом случае гломерулонефрит можно только пункционной биопсией почек, не применяемой в нашей стране у беременных женщин. Во время беременности хронический гломерулонефрит с ХПН может быть начальным проявлением системной красной волчанки.
При всех указанных вариантах скрытой почечной патологии у беременных велика диагностическая ценность анализа их коагулограммы, электрофореза белков, показателей липидемии и креатинемии.
Важно наблюдение за высотой артериального давления, уровнем и частотой «остаточной» протеинурии у родильниц, страдавших нефропатией средней тяжести и тяжелой.
Нам такое обследование во многих случаях позволило уточнить истинную природу заболевания.
Возможно бессимптомное течение ХПН, и тогда диагноз этого состояния является неожиданной находкой, но гораздо чаще наблюдается развернутая симптоматика азотемии — уремии. Клиническими предвестниками ХПН являются сухость во рту, жажда, анемия, нарушение зрения.
Выделяют 3 стадии ХПН:
- I стадия — доклиническая (латентная) почечная недостаточность— характеризуется повышенной утомляемостью, диспепсией, никтурией, головными болями, повышением артериального давления, иногда анемией. Показатели азотистого обмена (содержание креатинина, мочевины, остаточного азота) в норме, но при функциональных пробах па разведение и концентрирование мочи, при пробе Зимницкого (гипоизостенурия) отмечается неполноценность деятельности нефронов. Эта стадия длится много лет.
- II стадия — компенсированная почечная недостаточность — характеризуется повышением содержания в крови азотистых шлаков (концентрация мочевины — выше 8,3 ммоль/л, креатинина — выше 200 мкмоль/л), электролитными нарушениями (содержание калия больше 5,6 ммоль/л, выявляются гипернатриемия, гипермагниемия, гипокальциемия, гипохлоремия). Клубочковая фильтрация почек становится меньше 50 мл/мик. Отмечается нормохромная анемия с невысоким ретикулезом (около 3%) В анализах крови 1/3 больных можно обнаружить снижение числа тромбоцитов, обусловленное потреблением их в процессе внутрисосудистою диссеминированного свертывания крови, лейкоцитоз со сдвигом влево до миелоцитов, токсическую зернистость нейтрофилов, повышенную СОЭ. Диурез составляет 1 л или несколько больше. Длительность этой стадии обычно не превышает 1 года.
- III стадия — декомпенсированная почечная недостаточность— характеризуется появлением угрожающих жизни больной признаков болезни: тяжелой сердечной недостаточности, неконтролируемой высокой артериальной гипертензии, отека легких, отека M03гa, уремического перикардита, уремической комы.
Гипостенурия, особенно при наличии полиурии, — важный ранний критерий ХПН. Клубочковая фильтрация снижается параллельно прогрессированию нефросклероза, а значит — почечной недостаточности Абсолютные ее цифры — критерий установления тяжести ХПН, показаний к применению и дозировке лекарственных средств.
Поскольку повышение содержания остаточного азота в крови наступает при поражении 1/2—1/3 всех нефронов, т. е. не является ранним показателем почечной недостаточности, гиперкреатининемия не всегда сопровождается гиперазотемией (по остаточному азоту), например при амилоидозе почек.
Сочетанное повышение обоих показателей наблюдается при ХПН, вызванной гломерулонефритом или пиелонефритом.
Острая почечная недостаточность характеризуется чрезмерно высокой азотемией по мочевине при относительно меньшей гиперкреатининемии; при ХПН отмечается противоположное соотношение или повышение содержания обоих азотистых соединений
Показатель диуреза может служить дифференциальной диагностике острой и хронической почечной недостаточности. Острая почечная недостаточность начинается с уменьшения количества мочи (олигоанурии); при ХПН имеется период полиурии с последующим уменьшением диуреза.
Появление полиурии вслед за стадией олигоанурии свидетельствует в пользу острого процесса; отсутствие прироста суточного диуреза — в пользу ХПН. Острая почечная недостаточность развивается быстро после операции, шока, инфекции и др.; хроническая — постепенно.
Лабораторные данные при острой почечной недостаточности и ХПН в основном одинаковые, но в отличие от острой почечной недостаточности при ХПН наблюдается тенденция к гипернатриемии.
Радиоизотопная ренография, пока еще редко используемая у беременных, является ранним показателем гипофункции почек, особенно в период ее становления при еще нормальных колебаниях относительной плотности мочи и креатининемии. При развившейся ХПН ренография утрачивает свое значение; она не в состоянии прогнозировать эволюцию поражения почек или эффективность лечения.
При хронической почечной недостаточности снижается уровень щелочного резерва (бикарбонатов) плазмы за счет всасывания кислых метаболитов, потерь натрия бикарбоната и задержки ионов водорода. У 85% больных ХПН имеется метаболический ацидоз.
Беременных с декомпенсированной стадией ХПН нам не приходилось встречать, поскольку зачатие у таких больных не происходит. Доклиническая (латентная) стадия почечной недостаточности диагностируется не так редко у больных с хроническим пиелонефритом и хроническим гломерулонефритом, с аномалиями развития почек.
Беременность при этой стадии почечной недостаточности обычно протекает, как при II степени риска (см. разделы «Гломерулонефрит», «Пиелонефрит»).
При компенсированной стадии хронической почечной недостаточности часты и тяжелы осложнения беременности и родов для женщин и плода (III степень риска), поэтому беременность при этой стадии ХПН противопоказана.
Кроме того, как уже указывалось, у таких больных после родов ХПН прогрессирует или развивается острая почечная недостаточность. S. How и соавт. (1985) пришли к заключению, что беременность у женщин с умеренно выраженной почечной недостаточностью может ухудшить функцию 1ючек, однако выживаемость плода выше, чем сообщалось ранее.
Лечение больных с признаками хронической почечной недостаточности в том случае, если они отказались от аборта или прерывания беременности в более поздние сроки, заключается в создании режима, назначении диеты и проведении медикаментозной терапии.
Почечная недостаточность по уровню креатинина
Для выявления почечных проблем и выбора тактики лечения при хронической почечной недостаточности врач будет проводить целый комплекс диагностических исследований. Среди всех методов обследования одним из важнейших считается определение уровня азотистых соединений в крови.
По количеству азотсодержащих шлаков, которые должны быть выведены из организма по мочевым путям, можно с высокой достоверностью узнать степень нарушения почечных функций.
Определение стадий ХПН по концентрации креатинина является очень показательным и высокоинформативным, поэтому широко применяется в комплексной диагностике почечной недостаточности.
Варианты азотистых шлаков
остаточный азот;мочевина;мочевая кислота;креатинин.
Из этих биохимических соединений наиболее показателен для диагностики ХПН последний: по концентрации креатинина можно уверенно поставить стадию болезни. Уровни остальных азотистых шлаков малоэффективны и не влияют на определение стадии ХПН. Однако концентрации мочевины и остаточного азота могут помочь в диагностике почечной недостаточности.
Азотемия
При лечении ХПН врач будет в динамике определять уровень азотемии, значительное увеличение которой происходит при ухудшении состояния или при отсутствии эффекта от лечебных мероприятий. Концентрация креатинина в крови наиболее специфичный признак, но желательно учитывать уровни мочевины и мочевой кислоты. Порой от этого зависит определение причины болезни.
- При высоких показателях мочевины крови и нормальных значениях креатинина врач будет искать состояния, которые не связаны с почечной патологией:
- чрезмерное употребление белковой пищи;выраженное недоедание и голод;сильная потеря жидкости организмом;избыточные метаболические процессы.
- Если синхронно повышаются все азотсодержащие соединения, то можно уверенно говорить о хронической почечной недостаточности.
Классификации ХПН
Предложено довольно много видов классификации хронической почечной недостаточности, при которых учитываются разные показатели. Из лабораторных классификаций врачи широко и активно используют следующие 2 варианта:
По степени снижения клубочковой фильтрации.Начальная. Уменьшение очистительной возможности почек достигает почти 50% от нормальных значений.Консервативная. Почечное очищение существенно ухудшается и составляет всего 20-50% от необходимого.Терминальная.
Фильтрационная способность паренхимы почек падает менее 20%, достигая в худшем случае крайне низких показателей.По концентрации креатинина крови (при норме 0,13 ммоль/л).
латентная или обратимая стадия (уровень азотистого соединения составляет от 0,14 до 0,71);азотемическая или стабильная (уровень креатинина от 0,72 до 1,24);уремическая или прогрессирующая стадия (при превышении показателя выше 1,25 ммоль/л).
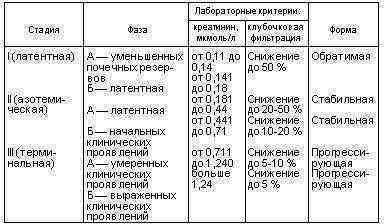
В каждой классификации все стадии разделяются на фазы, которые используются для подбора наиболее эффективных методов терапии. Как для диагностики, так и для контроля лечения ХПН лучше всего применять биохимические исследования с выявлением особенностей азотистого обмена.
Лечение ХПН с учетом уровня креатинина
Одним из важнейших направлений терапии хронической почечной недостаточности является коррекция азотемии: надо улучшить фильтрационную способность почечной паренхимы, чтобы шлаки и вредные вещества выводились из организма. Кроме этого, снижение уровня азотистых соединений в крови можно достичь с помощью следующих методов лечения:
Диетотерапия.
При минимальных концентрациях креатинина в латентную стадию ХПН необходимо использовать питание с умеренным содержанием белка. Желательно употреблять растительный белок, отдавая предпочтение сое и избегая мясо и рыбу. Необходимо сохранение нормальной калорийности пищи для поддержания энергетических расходов.
В азотемическую и уремическую стадии ХПН показано значительное снижение белковой пищи, ограничение в питании фосфора и калия. Для поддержания уровня жизненно необходимых аминокислот врач назначит специальные препараты. Обязательно надо исключить следующие продукты:
грибы;бобовые и орехи;белый хлеб;молоко;шоколад и какао.Дезинтоксикация.
Очищение крови от азотистых соединений достигается с помощью внутривенного введения растворов, которые помогают связывать и выводить вредные вещества, скапливающиеся в сосудистом русле.
Обычно используются растворы-сорбенты и препараты солей кальция (карбонат).
Однако если терапия ХПН не приносит желаемого эффекта (что будет видно по уровню азотемии), то надо использовать заместительные методы лечения.
Гемодиализ.

После каждого сеанса очистки крови обязательно проводятся диагностические исследования, при которых определяются такие показатели, как:
общеклинические анализы мочи и крови;оценка уровня азотемии по креатинину и мочевине через 1 час после окончания сеанса гемодиализа;определение минералов (кальций, натрий, фосфор) в крови после аппаратной очистки.Лечение сопутствующих болезней.
Улучшение общего состояния организма с коррекцией патологических изменений поможет восстановить процессы удаления азотистых соединений. Порой именно вредные вещества, накапливающиеся при ХПН в крови, способствует возникновению следующих проблем:
анемия;эрозивный гастрит;заболевания суставов и костей;накопление фосфатных соединений с повышением риска мочекаменной болезни.
Все варианты патологий, выявляемых при хронической почечной недостаточности, требуют проведения курса терапии с учетом возможностей почек. Нельзя использовать препараты, обладающие даже минимальным нефротоксическим действием.
Лечение должно проводиться в условиях больницы под постоянным наблюдением врача с регулярным контролем лабораторных показателей.
Важным фактором терапии станет коррекция сахара и артериального давления у людей с сахарным диабетом, ожирением и гипертонической болезнью.
Среди всех классификаций, используемых для диагностики и лечения хронической почечной недостаточности, одной из оптимальных, довольно простых и информативных, является определение стадии болезни по уровню азотемии.
В биохимическом анализе крови концентрация креатинина и мочевины наиболее показательны для оценки мочевыделительной функции почек и для контроля при проведении курсового лечения ХПН.
Практически всегда применяется оценка азотемии при любых методах заместительной терапии, осуществляемой в отделении гемодиализа. Оптимальный вариант прогнозирования будущих осложнений – динамическое отслеживание концентрации азотсодержащих соединений в крови.
Именно поэтому врач на всех этапах обследования и лечения почечной недостаточности будет использовать лабораторные анализы с обязательным определением концентрации креатинина.
Как развивается ХПН, стадии по креатинину данного заболевания — такие вопросы находятся в компетенции врача-нефролога. Анализ крови на биохимию предлагается пациентам врачами при разных ситуациях. Иногда показания этого анализа — единственная возможность установить точный диагноз. Так, по уровню креатина в крови можно установить, больны ли почки, и насколько они работоспособны.
Как развивается ХПН
Почечная недостаточность бывает двух видов. Острой. Это угрожающее жизни состояние развивается очень быстро на фоне шока, коллапса и обильного кровотечения. Острая недостаточность может возникнуть после попадания в организм нефротических ядов.
Самым главным симптомом поражения почек является прекращение выделения мочи. Пациент выглядит вялым и сонным. Данная патология сопровождается тошнотой, возможно возникновение рвоты.
Резкое ухудшение самочувствия при почечной недостаточности сопровождается потерей сознания.
ХПН развивается, если больной не получил соответствующего лечения при остром течении заболевания почек. К хронической почечной недостаточности могут привести пиелонефрит, нефроптоз, гломерулонефрит. В этом случае заболевание развивается медленно.
Симптомы хронической почечной недостаточности следующие:
Слабость. Быстрая утомляемость. Сильные периодические головные боли. Повышенное АД. Во рту привкус горечи.
При плохой работе почек значительно повышается уровень креатитинина в крови, что хорошо видно по анализу. Одновременно с этим появляются мочевина, аммиак. Почечную недостаточность подразделяют на несколько классов, и разделение это происходит на основании того, каковы показатели креатинина в крови.
Каковы стадии ХПН по креатинину
ХПН стадии по креатинину определяются не только по симптоматике, но и исходя из анализа крови. Первая стадия — латентная. Если в этой стадии взять кровь на анализ, то уровень креатинина будет лишь незначительно превышать норму и составлять 1,6 мг/дл. В норме этот показатель равен 1,2 мг/дл, и означает, что почки работают нормально.
Латентная стадия практически никак не проявляет себя.
Происходит синтез аммиака, но он снижен. На ренограмме заметны небольшие изменения. Заметить начало болезни, без проведения целого комплекса анализов невозможно. Поэтому хроническая почечная недостаточность на этой стадии обнаруживается редко и совершенно случайно.
ХПН по креатинину можно выявить, когда результаты анализов будут на руках. Следующая стадия — полиурическая. Уровень креатинина возрастает до 2,7 мг/дл. Почки уже плохо справляются с возложенными на них обязанностями. Часть работы, которую должны были выполнять почки, берет на себя печень и остальные органы. Симптомы заболевания:
Сильная слабость особенно до обеда. Сильная жажда. Сниженная температура тела.
Характер ренограммы — пологий. На этой стадии и клубочковая фильтрация, и осмолярность снижены. Дальше уровень креатинина будет нарастать все больше и больше, появятся новые осложнения и симптомы. Следующая стадия интермитирующая.
На этой стадии уровень креатинина в крови зашкаливает и значительно превышает норму 4,5 мг/дл. На этой стадии увеличивается количество выделяемой мочи и изменяется ее среда. Моча становится щелочной. На этой стадии уровень мочевины возрастает в 2 раза.
Снижается уровень калия и кальция. Симптомы заболевания:
Слабость. Мышцы начинают подергиваться. Могут возникнуть судороги. Кожа становится сухой. Появляются ярко выраженные признаки анемии. Нарастает артериальная гипертензия. Тошнота с позывами на рвоту. Запоры и связанное с ними вздутие живота.
Третья стадия — терминальная. В этой стадии наступают проблемы со сном. Значительно ухудшается психологическое состояние. Зуд кожи очень сильный. Приступы судорог учащаются.
Уровень креатинина высокий, показания мочевины и остаточного азота тоже. Болезнь прогрессирует. Если при первых симптомах болезни не обратиться к врачу, то переход от стадии к стадии проходит очень быстро.
На начальных стадиях почечная недостаточность развивается на фоне воспалительных заболеваний.
Что делать при ХПН
Главная задача лечения состоит в прекращении воспаления. Подобные меры позволяют уменьшить нагрузку на почки. При второй стадии лечение заключается в том же приеме лекарственных препаратов, снимающих воспаление и излишнюю нагрузку на почки.
На этой же стадии начинают проявляться первые симптомы осложнений в виде анемии, гипертензии.
Если степень поражения почек настолько высока, что они не в состоянии выполнять свои функции, больному предлагают пересадку. Еще одна задача, стоящая перед медиками — снизить уровень креатинина в крови. Сделать это можно с помощью питания.
В первую очередь необходимо исключить соль из рациона. Чем больше соли употребляет человек, тем больше жидкости удерживается в организме. Из-за соли может повышаться артериальное давление. Соль также влияет на уровень креатинина.
Поэтому продукты даже с минимальным содержанием соли желательно из питания исключить. Нельзя употреблять в пищу консервы и соления. Пациент не всегда может обходиться без соли, ему разрешается употребление соли до 3 г в сутки.
Пищу, содержащую большое количество белка, необходимо также убрать из рациона. На уровень креатинина влияют мясо и молочные продукты. Все блюда, изготовленные из продуктов животного происхождения, повышают уровень креатинина. Их рекомендуется употреблять в незначительном количестве или исключить вовсе.
Больным необходимо помнить о том, что эти продукты вредны. И диету соблюдать необходимо. Блюд из продуктов с высоким содержанием фосфора также желательно избегать. В число продуктов, которые необходимо исключить из питания, входят: рыбные блюда, сыр, орехи, сало, соя, молоко и его производные.
Очень важно, чтобы доля продуктов с содержанием калия в меню была невысокой. К продуктам с высоким содержанием калия относятся бананы, картофель, бобовые. Большое число пищевых добавок имеет в своем составе креатин, который, в свою очередь, провоцирует рост креатинина. Обычно такие добавки популярны среди спортсменов.
Как снизить показатели креатинина в крови
Народная медицина тоже предлагает свои методы улучшения состояния пациента. В основном это травяные чаи, которые надо пить по 2 раза в день. Полезен чай из крапивы и корня одуванчика. Эти растения влияют на работу почек.
Их считают лучшими природными мочегонными. Они могут повлиять на уровень креатинина в крови. Из-за того что выводится большое количество мочи, уменьшается и уровень креатинина.
К примеру, крапива, содержит ферменты, которые улучшают кровоснабжение почек.
Крапива может приниматься в таблетках или в качестве специальных чаев. Шалфей влияет на скорость работы почек, улучшает фильтрацию мочи. Креатинин быстрее выводится из организма. В шалфее содержится вещество, которое влияет на почки — литоспермент.
Прежде чем что-то предпринимать по своему лечению, необходимо обязательно проконсультироваться с врачом.
Образ жизни влияет на состояние любого человека, особенно больного. Для пациента с хронической почечной недостаточностью очень важно соблюдать определенные правила. Употребление воды должно достигать 8 стаканов. При излишнем потреблении воды нагрузка на почки резко возрастает. Почка начинает хуже работать, и опять накапливается креатинин.
Воду надо пить в количестве, необходимом для обеспечения нормальной жизнедеятельности. Уровень физической активности нужно ограничить.
При усиленных нагрузках организму требуется больше энергии, поэтому увеличивается распад веществ и, соответственно, вырастает уровень креатинина.
Поэтому если пациент занимался бегом, занятия должны быть прекращены или заменены на что-то более легкое, например, ходьбу.
Некоторые медицинские препараты могут способствовать повышению креатинина и даже из числа тех, которые назначают для лечения заболеваний почек. Поэтому можно принимать лишь те лекарства, которые были назначены лечащим врачом. К примеру, Ибупрофен, необходимо принимать очень осторожно.
Прекращать прием препаратов по собственной инициативе тоже нельзя. Если прием препарата вызвал повышение креатинина, то необходимо, чтобы врач выяснил, чем вызван такой скачок. Хроническая почечная недостаточность может развиться как результат сахарного диабета. При данном заболевании очень важно следить за уровнем инсулина, чтобы избежать разрушения почек.
Некоторые больные, узнав о результатах своих анализов, пытаются самостоятельно снизить уровень креатина. Делать это нельзя, так как, не имея медицинского образования, нельзя правильно подобрать необходимое лекарство. А последствия от приема первых попавшихся лекарств могут быть очень печальными.
Норма креатинина при одной почке
Креатинин – последний метаболит вещества креатининфосфата, вырабатывающегося в мышцах при аминокислотно-обменных процессах. Вещество выводится почками посредством фильтрации в клубочках, оно не становится продуктом реабсорбции.
Для диагностики состояния мочевыделительной системы определение количества креатинина в крови очень важно – клиническое биохимическое исследование мочи позволяет оценить функционирование почек с точки зрения фильтрационных и реабсорбционных возможностей.
Контроль над нормальной креатининовой концентрацией осуществляется врачами в диагностических целях, когда доктора считают необходимым:
- контролировать фильтрационные возможности почек при наличии патологий;
- следить за почечной функцией при воздействии нефротропных веществ;
- оценивать скорость синтеза белка;
- наблюдать за протеканием процессов метаболизма и работой почек в до- и послеоперационный период;
- выявить осложнения со стороны почек во время беременности, наблюдения за ростом опухолей и курса лечения заболеваний урогенитальной сферы.
Креатинин (креатин) — это особый продукт метаболизма биохимических реакций энергетического обмена веществ в организме. Он продуцируется из молекул креатина, имеющего важное значение в питательном процессе, энергетическом стимулировании и тонусе мышечной ткани.
Только 2% превращается в креатин, образуясь в мышцах. Остальное поступает в кровяное русло, транспортируясь к почкам, где осуществляется фильтрация с образованием мочи. После чего метаболит утилизируется через мочевой пузырь с мочой. Поэтому содержание его в крови говорит о работоспособности почек.
По уровню креатина можно определить предварительные заболевания мочеиспускательной и мышечной системы.
Вещество возникает вследствие распада энергии в различных органах Место его локализации – мышцы. Далее он попадает в ток крови, через него – в почки. Выведение происходит с мочой.
Креатинин является источником креатина (около 2 г в день). Последний принадлежит к азотосодержащим структурам и необходим для продукции энергии АТФ. В нормальных объемах креатин не несет вред: он предоставляет мышцам энергию, ускоряет их восстановление. В иных случаях вещество приводит к дисфункции почек, ослабляет костную ткань.
На уровень креатинина влияют сразу несколько факторов:
- Пол.
- Раса.
- Возраст.
- Рацион питания.
- Весовая категория.
- Отсутствие или наличие воспалительных процессов.
Мышечная масса за редким исключением изменяется быстро, а потому содержание креатинина – величина более-менее стабильная.

Креатинин (в крови норма небелкового соединения зависит от многих факторов) – это одно из итоговых веществ в обмене простых и сложных белков. При правильной работе организма оно выделяется с уриной. Соединение креатинин образуется из белка креатина, который является основой активности для скелетных мышц в организме.
В этом сложном процессе химических преобразований белок креатин сохраняется в новой форме – фосфокреатина, что является энергией для сокращения мышечных волокон в организме.
При этом он отдает свою энергию телу, а сам делится на окончательные продукты обмена – креатинин, воду и фосфаты. Таким образом, небелковое соединение является конечным продуктом, который принимает участие в энергетическом обмене организма.
Почему уролог назначает несколько анализов одновременно
Лучшей диагностической ценностью обладает комплексное изучение нескольких показателей одновременно – например, мочевины и креатинина вместе.
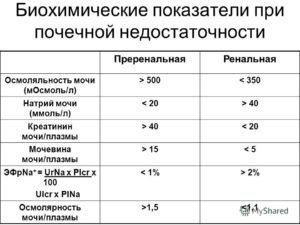
Такое состояние, когда уровни мочевины повышены, но статус креатининового вещества в норме, называется пренатальной азотемией. Такую картину можно наблюдать при ожогах, голодании, лихорадке, кровоизлиянии в верхнем отделе желудочно-кишечного тракта и т. д.

Увеличение креатинина фиксируется при повышенном потреблении собственного белка (например, эндогенного белка мышечной ткани). А при повышенном содержании мочевины – чаще наблюдается повышенное экзогенное потребление – из пищи.
Уровень и способы снижения креатинина при почечной недостаточности
Фото с сайта okeydoc.ru
Креатинин — это конечный продукт обмена белка, повышение концентрации которого может обернуться тяжелыми осложнениями для больного. Именно анализ на креатинин является основным в диагностике нарушений функционирования почек. Отклонения от нормы в большую сторону свидетельствуют о плохой почечной фильтрации.
Классификация
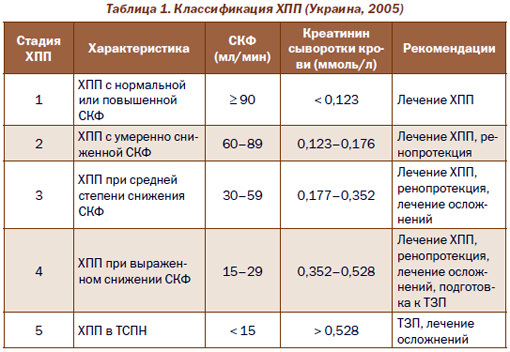
Чем больше нарушена фильтрационная функция почек, тем выше содержание конечного продукта обмена белка в крови. Существует несколько стадий хронической почечной недостаточности по креатинину:
- латентная;
- компенсированная;
- интермиттирующая;
- терминальная.
С переходом на каждую последующую стадию фильтрация почек ухудшается, концентрация креатинина увеличивается, а состояние больного становится все тяжелее.
При нормальном функционировании почек содержание креатинина не должно превышать 0,18-0,2 ммоль/л.
Латентная стадия почечной недостаточности по креатинину
Функция почек уже нарушается, но явные клинические проявления еще отсутствуют. Пациент ощущает слабость, страдает от повышенной утомляемости.
Показатели креатинина при почечной недостаточности на начальной стадии находятся в пределах нормы. Значения не превышают 0,18-0,19 ммоль/л, но есть отклонения по другим характеристикам. Снижается клубочковая фильтрация (до 50 мл/мин), также немного повышается мочевина (до 8,8 ммоль/л).
Компенсированная стадия почечной недостаточности по креатинину
Значительного ухудшения самочувствия не наблюдается. Есть слабость, вялость, снижается вес, ухудшается аппетит, увеличивается количество выделяемой мочи. По клиническому анализу крови можно увидеть уменьшение гемоглобина.
Уровень креатинина при почечной недостаточности второй стадии начинает возрастать (составляет 0,2-0,28 ммоль/л), клубочковая фильтрация снижается еще больше (до 30-40 мл/мин).
Одновременное повышение мочевины и креатинина к плазме крови – верный признак почечной недостаточности.
Интермиттирующая стадия почечной недостаточности по креатинину
Состояние больного резко ухудшается, появляется развернутая клиническая картина почечной недостаточности. Пациента беспокоит жажда, сухость во рту, тошнота, рвота, боль в суставах. Такие симптомы вызваны изменением биохимии крови. Из-за существенного снижения фильтрации (до 20 мл/мин) резко повышается уровень креатинина и мочевины (0,35-0,4 и 10,1-19 ммоль/л соответственно).
Терминальная стадия почечной недостаточности по креатинину
Это самая тяжелая по креатинину стадия почечной недостаточности, поскольку концентрация конечного продукта обмена белка составляет более 0,45 ммоль/л. Иногда эта цифра может достигать отметки выше 1 ммоль/л. Клубочковая фильтрация на уровне 10 мл/мин и ниже.
Для очищения крови пациент нуждается в гемодиализе.
Способы снизить уровень креатинина при почечной недостаточности
Как только будет выявлено повышение креатинина, важно не допустить его дальнейший рост. Следует предпринимать действия по уменьшению концентрации данного вещества. Поскольку креатинин и мочевина являются конечными продуктами белкового обмена, то нужно начать с питания, уменьшив поступление белка с пищей.
Полностью отказываться от белка нельзя, так как это важный строительный элемент, необходимый для организма.
Кроме этого, нужно изменить образ жизни, воспользоваться медикаментозной терапией и средствами народной медицины. На последних стадиях почечной недостаточности наиболее эффективной методикой по снижению креатинина остается гемодиализ.
Питание

Фото с сайта bolyatpochki.ru
На начальных стадиях снизить мочевину и креатинин в крови при почечной недостаточности можно при помощи диетического питания. Важно ограничить количество употребляемого в сутки белка до 50 г. На более поздних стадиях эта цифра должна быть еще меньше — до 25 г. Жиры ограничиваются до 90 г в сутки. Именно поэтому из рациона исключаются такие продукты, как:
- жирнее сорта мяса и рыбы;
- домашнее молоко высокой жирности.
Употреблять яйца можно, но не более 3 шт. в неделю. Это же касается мяса и рыбы. Каждый день их есть нельзя. Лучше заменить белок животного происхождения растительным. Стоит отдавать предпочтение бобовым и орехам.
При почечной недостаточности лучше стать вегетарианцем.
Также стоит ограничить потребление выпечки, сахара и соли. Под запретом алкоголь, газированные напитки, кофе, копчености, колбасные изделия, жареная пища, острые специи, шпинат, щавель, бананы, абрикосы, творог и сыр, шоколад.
На последних стадиях употребление соли также не допускается. Поскольку она удерживает жидкость и способствует повышению давления, из-за чего креатинин увеличивается еще больше. Суточная норма соли не более 2-3 г.
Обязательно в рационе должны присутствовать продукты, содержащие витамин С. Полезны фрукты и овощи, особенно оказывающие мочегонное действие, а также цельнозерновой хлеб, каши, злаки.
Образ жизни
Чтобы снизить креатинин в крови при почечной недостаточности, необходимо пересмотреть образ жизни. Важно выполнение таких условий:
- увеличение питьевого режима;
- ограничивание физической активности;
- соблюдение режима труда и отдыха.
При почечной недостаточности не стоит меньше употреблять жидкости. Обильное питье, наоборот, полезно, оно способствует снижению креатинина. Следует выпивать до 2 л жидкости в день. Это может быть чистая или минеральная вода без газов, сок, компот, травяной чай, морс, кисель.
Нужно помнить, что креатинин выводится с мочой, но превышать объем употребленной жидкости также нельзя, так как это дополнительная нагрузка на почки.
Что касается спорта и тяжелых физических нагрузок, то от них при почечной недостаточности нужно отказаться. Они способствуют повышению креатинина. Но умеренная физическая активность важна. Утром стоит сделать зарядку, днем устроить пешую прогулку.
В то время как физическая активность ускоряет трансформацию креатина в креатинин, то сон, наоборот, этот процесс замедляет. Именно поэтому важен здоровый ночной отдых. Спать нужно не менее 8 ч.
Народные средства
Очень полезны травяные чаи, но важно правильно подобрать основной ингредиент. Наибольшую ценность представляет крапива, мята, шалфей, листья брусники, корень одуванчика.
Рецепты:
- Отвар крапивы. Данное растение прекрасно очищает кровь. На 250 мл кипятка понадобится 2 ст. л. сухих листьев. Настаивать отвар 1 ч. и пить 2 раза в день натощак по 100 мл.
- Мятный чай. В 500 мл кипятка заварить 2 ст. л. сушеного сырья, настаивать 2 ч., пить в течение дня.
- Отвар брусничных листьев. Потребуется 60 г сырья и 200 мл кипятка. Проварить 30 мин, пить по 1/3 ст. 3 раза в день.
- Отвар корня одуванчика. На 500 мл кипятка потребуется 1 ст. л. сухого сырья. Затем жидкость довести до кипения и варить 5 мин, дождаться остывания, пить по 1/3 ст. 3-4 раза в день.
- Настой шалфея. На 200 мл кипятка нужно взять 3 ст. л. травы, настоять 3 ч. в термосе. Пить по 3 ст. л. перед сном.
Можно готовить отвар на основе нескольких компонентов, например, шалфея, крапивы и корня одуванчика. Технология приготовления и схема употребления аналогична, что и в последнем рецепте.
Также при высоком креатинине полезен отвар плодов шиповника с добавлением корок граната. Ингредиенты берутся в равных пропорциях — по 1 ст. л., заливаются 500 мл кипятка, завариваются в термосе 30 мин. Весь приготовленный объем напитка нужно выпить в течение дня.
Медикаменты
Медицинские препараты довольно эффективны для снижения креатинина на фоне почечной недостаточности, но они должны быть назначены лечащим врачом.
Под запретом любые белковые биодобавки.
Для снижения креатинина могут назначаться такие препараты:
- Кетостерил. Это один из самых эффективных медикаментов. Схема лечения – по 4-8 таблеток во время еды до 3 раз в день.
- Хитозан. Препарат улучшает фильтрационную функцию почек при почечной недостаточности, но он также способствует похудению, что следует учесть. Схема приема: по одной таблетке 3 раза в день в течение 1 месяца.
- Леспефлан. Это мочегонное средство, применяемое при хронической почечной недостаточности для улучшения биохимических показателей крови. Необходимо принимать по 0,5-1 ст. л. лекарства до 3-4 раз в день. Курс лечения месяц.
- Хофитол. Это гепатопротектор, который также ускоряет процесс выведения конечных продуктов обмена белка вместе с мочой. Принимать 2-3 таблетки в сутки перед едой. Курс лечения до 2 месяцев.
Людям, страдающим гипертонией, необходимо контролировать давление. Можно принимать Гидрохлоротиазид или Беназеприл.
При почечной недостаточности к выбору медикаментов нужно подходить с особой осторожностью. Некоторые препараты негативно влияют на функционирование почек, приводят к повышению концентрации креатинина. Особенно осторожным нужно быть с антибиотиками.
Высокий уровень креатинина приводит к ухудшению самочувствия, поэтому нужно стараться всеми доступными способами его уменьшить. Кроме этого, важно восстанавливать функционирование почек, избавиться от причины, которая привела к почечной недостаточности.
Оксана Белокур, врач,
специально для Nefrologiya.pro