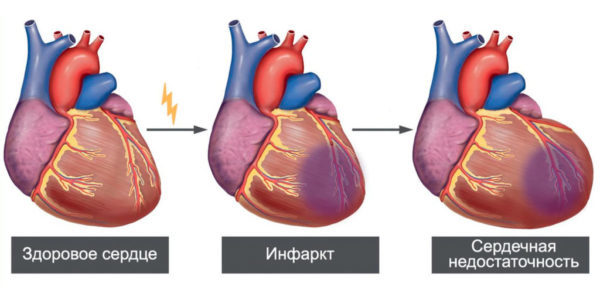
Инфаркт миокарда (ИМ) – это ишемический некроз тканей миокарда, возникающий в результате нарушения коронарного кровоснабжения. Виды инфаркта классифицируются в зависимости от места расположения некроза, величины поражения сердечных тканей, причин возникновения поражения.
Универсальная классификация
Согласно универсальной классификации существуют следующие типы:
 Спонтанный. Возникает из-за разрыва, эрозирования или расслоения бляшки, что приводит к тромбозу коронарного сосуда. Происходит нарушение кровотока и последующий некроз.
Спонтанный. Возникает из-за разрыва, эрозирования или расслоения бляшки, что приводит к тромбозу коронарного сосуда. Происходит нарушение кровотока и последующий некроз.- Вследствие ишемического дисбаланса. Причиной некроза миокарда становится состояние, не относящееся к ишемической болезни сердца.
- 3 тип или фатальный. Это состояние внезапной сердечной смерти.
- Полученный в результате реваскуляризации. Причина: тромбоз ранее установленного стента или операция по коронарному шунтированию.
Универсальная классификация определяет типы инфаркта миокарда в зависимости от причин и последствий.
5 типов по классификации Всемирной Кардиологической федерации
Это основной вид классификации, которая используется в кардиологии. Разработана группой ученых Всемирной кардиологической федерации. В основе лежит комплексное разделение по причинам, симптомам, патогенезу. Всего выделено 5 видов:
- Спонтанный. Связан с первичным нарушением коронарного кровообращения, повреждение питающего сосуда, значительное сужение просвета в коронарных артериях.
- Вторичный. Причиной становится коронарный спазм или тромбоэмболия. Также частыми причинами вторичных инфарктов является аритмия, повышенное артериальное давление.
- Тип 3 — это внезапная коронарная смерть. Возникает при одновременном нарушении проводимости системы сердца и острой ишемии.
- Тип 4 имеет две разновидности: 4а, которая связана с осложнениями чрезкожного коронарного вмешательства и 4б, связанное с тромбозом стента.
- Проблемы при аортокоронарном шунтировании. Возникают как непосредственно на операции, так и в виде поздних осложнений.
Последние 2 типа имеют ятрогенное происхождение, поскольку спровоцированы действием врачей.
Анатомические классификации
По анатомии поражения классификация следующая:
- трансмуральный;
- субэндокардиальный;
- интрамуральный;
- субэпикардиальный.
Данное разделение основано на том, что каждый из отделов сердца имеет свой объем кровенаполнения.
Стадия развития и клиника типичных форм
Типичные виды ИМ все проходят аналогичные стадии развития. Все этапы прогрессирования инфаркта можно увидеть по характерным клиническим признакам. Каждый срок имеет свою длительность.
Период повреждения (начальная)
Это предынфарктное состояние, которое может длиться от нескольких часов до нескольких суток. Именно на этой стадии уменьшается кровоснабжение миокарда. Появляются кратковременные боли за грудиной и в области сердца.
В итоге учащаются приступы стенокардии, а боль во время этих приступов усиливается. Такое состояние является серьезным поводом для обращения к врачу. Специалист направит на ЭКГ и по его результатам сделает прогноз развития ситуации.
Острая
Острая стадия инфаркта миокарда может длиться от нескольких дней до двух недель. Часть тканей в этот период отмирает, другая часть — восстанавливается. В это время происходит некроз и размягчение тканей.
В самом начале развивается острейшая стадия, характерными клиническими признаками которой являются: боль, холодный пот, чувство приближающейся смерти, одышка. В острый период боль проходит и становится не столь интенсивной.
Клинические признаки острой стадии:

- одышка;
- головные боли;
- температура 37-38;
- снижается артериальное давление;
- нарушается сердечный ритм.
Температура возникает из-за интоксикации организма продуктами распада. В этот период начинает формироваться рубец. Именно на острой и острейшей стадии возникает большинство осложнений, которые способны привести к смерти пациента.
Подострая
Стадия длится около двух месяцев. Риски осложнений значительно уменьшаются. Боль возвращается в случае, если формируются новые участки ишемии.
Но в целом самочувствие пациента улучшается, а рубец формируется и становится более плотным. Пониженное артериальное давление может сохраняться, в то время, как пульс нормализуется.
Если до инфаркта у пациента наблюдалась гипертония, то давление постепенно снова будет повышаться.
На месте клеток, которые погибли появляется соединительная ткань. Если болезнь не осложнена дополнительными патологиями, то подострый период будет длиться 6-8 недель. В остальных случаях восстановление может затянуться. Это процесс индивидуальный.
Рубцовая (конечная)
В большинстве случаев длится по несколько лет, но фактически до конца жизни. Очаг некроза полностью зарастает соединительной тканью, а сердце привыкает работать в новых условиях.
Клинических признаков мало. Есть некоторые изменения на ЭКГ, но сам пациент симптомов не ощущает. В некоторых случаях могут возвращаться приступы стенокардии. Наиболее тяжелым осложнением на этой стадии считается хроническая сердечная недостаточность.
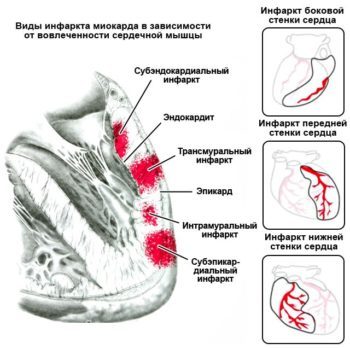
Деление по анатомии поражения
Оценивая, насколько глубоко поражена сердечная ткань и где расположен очаг, можно перечислить, какие еще бывают виды инфарктов.
- Трансмуральный. Проникающий вид, характеризуется поражением всей толщины сердечной ткани. Это острая разновидность, чаще всего бывает крупноочаговой.
- Интрамуральный. Некроз возникает в толщине миокарда. Патологические изменения не задевают непосредственно эпикард или эндокард. Патологический зубец Q на ЭКГ чаще всего в такой ситуации отсутствует.
- Субэндокардиальный. При этом виде ИМ задеты слои сердечной мышцы, прилегающие к эндокарду.
- Субэпикардиальный. Этот тип инфаркта отличается тем, что задеты слои сердечной мышцы, прилегающие к эпикарду.
Объем пораженной области
 Это еще один вид классификации. Оценивается по размеру очага отмирающей ткани. Известно два вида инфарктов по объему очагов.
Это еще один вид классификации. Оценивается по размеру очага отмирающей ткани. Известно два вида инфарктов по объему очагов.
Крупноочаговый
Крупноочаговый инфаркт миокарда чаще всего проще распознать, поскольку при нем более яркая клиническая картина и выражено больше симптомов. Этот классический инфаркт с крупным очагом некроза в сердечной мышце, который проходит все 5 стадий развития.
Мелкоочаговый
В таком случае объем поражения миокарда значительно меньше. Отличается от крупноочагового отсутствием ярких и многочисленных симптомов в остром и подостром периодах.
Болезнь имеет нечеткую периодичность течения и все клинические признаки выражены не так ярко. Не у всех больных развивается тахикардия, ангинозная боль также выражена гораздо меньше.
Во многих случаях мелкоочаговый инфаркт является предшественником более серьезного – крупноочагового.
Мелкоочаговая форма составляет около 20% всех клинических случаев. А в крупноочаговый он перерастает в 30% случаев.
Локализация
Локализация пораженной области очень широка и охватывает практически весь орган. По этому признаку есть следующие виды ИМ:
- передний — локализуется строго на передней стенке органа;
- переднеперегородочный – помимо передней стенки захватывает и часть перегородки;
 септальный или перегородочный — расположен в толщине межжелудочковой перегородки;
септальный или перегородочный — расположен в толщине межжелудочковой перегородки;- в области верхушки сердца;
- передневерхушечный – расположен на верхушке сердца с захватом передней стенки;
- переднебоковой – расположен на передней стенки и переходит на левую;
- переднебазальный – верхняя часть передней стенки неподалеку от предсердия;
- боковой расположен в левой стенке;
- задний – на середине задней стенки;
- заднебоковой;
- заднебазальный.
Также есть инфаркт левого и правого желудочков, отдельно межжелудочковой перегородки.
При диагностики точное место расположение некроза указывать не обязательно. Достаточно обозначить примерную область поражения.
Атипичные типы болезни
Атипичные формы болезни чаще всего встречаются у пожилых пациентов с разными хроническими заболеваниями. Особенно часто на фоне сердечной недостаточности или при наличии инфаркта в анамнезе. Существуют следующие атипичные формы поражения миокарда:
- Периферический инфаркт с атипичным расположением болевых ощущений. В таких ситуациях боль может быть в горле, под лопаткой, в шейно-грудном отделе позвоночника. Чтобы диагностировать обращают внимание на прочие симптомы: головокружение, слабость, потливость, страх смерти, проблемы с сердцебиением.
- Абдоминальная форма. Является признаком заднего инфаркта и проявляется болями в в эпигастрии, в правом подреберье или во всей право половине живота. Симптомами патологии являются: холодный пот, падение артериального давления, возможно кишечное или желудочное кровотечение.

- Астматическая форма. Основной симптом в таких случаях – резкий и сильный приступ удушья. Может выделяться пенистая розовая мокрота, холодный пот. Развивается при обширных трансмуральных инфарктах, а также при недостаточности митрального клапана.
- Коллаптоидная форма. Боли отсутствуют, внезапно случается обморок, потемнение в глазах, падение артериального давления.
- Отечная. Резкое появление одышки, слабость. Ощущение нестабильной работы сердца.
- Аритмическая форма. В таком случае отсутствует болевой синдром и остальные признаки инфаркта могут быть слабо выражены. Основной симптом – аритмия разного типа и внезапности.
Диагностика проводится в клинических условиях и под наблюдением специалиста. Атипичные формы опасны тем, что большинство пациентов, не подозревая у себя инфаркта, не обращаются за квалифицированной помощью.
Кратность
После первого ишемического инфаркта во многих случаях состояние повторяется. Статистика такова:
- 8-10% пациентов перенесших ИМ в течение первого года снова переживают его;
- 30% смертей от инфаркта – пациенты трудоспособного возраста;
- на 60% снижается риск смерти, если пациента доставляют в срочном порядке в больницу;
- каждый третий инфаркт протекает бессимптомно.
Чтобы не возникало риска повторной проблемы с сердцем необходимо применять меры профилактики:
- бросить вредные привычки;
- наладить питание;
- следить за холестерином;
- обеспечить организму адекватную, но регулярную физическую нагрузку.
Инфаркт миокарда является одной из самых распространенных причин смерти во всем мире. У этого состояния несколько классификаций в зависимости от места расположения, глубины поражения сердечной мышцы, локализации. Но практически во всех формах болезнь проходит 5 характерных стадий, а восстановление, по факту, длится в течение всей жизни.
Симптомы и лечение крупноочагового инфаркта миокарда
Крупноочаговый инфаркт миокарда является одной из форм ишемической болезни. Для него характерны некротические изменения тканей сердечной мышцы вследствие закупорки коронарных сосудов.
Проявляется патологический процесс ярко выраженной клинической картиной из-за масштаба поражения.
Если не оказать больному помощь в ближайшие часы с момента начала приступа, то высока вероятность летального исхода.
Особенности крупноочагового инфаркта
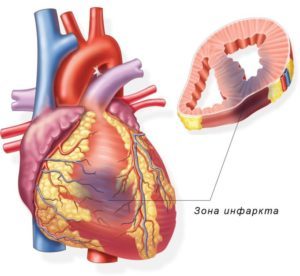
Левый желудочек является основным местом расположения крупных очагов некроза характерных инфаркту (из-за получаемой нагрузки). Они могут касаться любой из стенок (передней, нижней, боковой, задней) в зависимости от закупоренного сосуда.
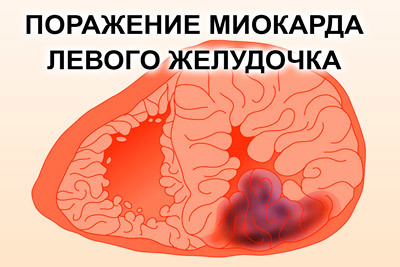
Смертность из-за некротических изменений больших участков миокарда составляет примерно 40%. Подобная разновидность болезни является следствием серьезной закупорки сосудов или формируется из более мелких очагов. Характерна она мужчинам старше 40 лет. У женщин ишемия провоцирует инфаркт лишь после 55-65 лет, когда угасает гормональная активность.
Причины
Ишемия сердца, переходящая в форму инфаркта миокарда, проявляется по таким причинам:
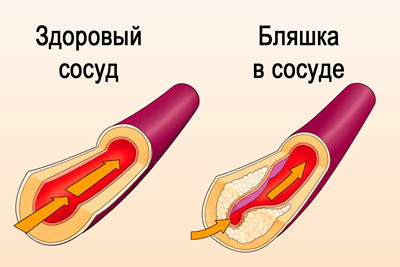 запущенный атеросклероз;
запущенный атеросклероз;- закупорка сосудов тромбами;
- высокий уровень вязкости крови;
- частые сосудистые спазмы;
- гипертоническая болезнь;
- ревматизм;
- новообразования в сердце;
- серьезные травмы в области груди.
Факторы риска
Специалисты составили список факторов, способных повысить вероятность развития инфаркта:
- курение;
- употребление спиртного;
- рост концентрации холестерина низкой плотности;
- гиподинамия (пониженная подвижность);
- уменьшение уровня холестерина высокой плотности и триглицеридов;
- плохая экологическая обстановка;
- возрастные изменения;
- постоянное пребывание в стрессовых ситуациях;
 лишний вес;
лишний вес;- ранее пережитые инфаркты;
- инфекционные заболевания;
- патологии сердечно-сосудистой и иммунной системы;
- дисфункции желез внутренней секреции.
При наличии нескольких факторов шанс развития ишемии и последующего инфаркта миокарда возрастает. Больному желательно исключить их и пройти полное обследование.
Последствия крупноочагового инфаркта
Из-за крупного очага некротических изменений высока вероятность летального исхода в первые часы после начала приступа. Иногда поражается не только слой миокарда, но и рядом находящиеся ткани. Осложнения, провоцируемые инфарктом, делятся на 2 группы:
| • острая форма сердечной недостаточности; • аритмии; • разрыв стенки сердца;• кардиогенный шок. | • хроническая разновидность сердечной недостаточности; • закупорка сосудов тромбами;• аневризма сердечной мышцы (выпячивание определенного участка миокарда). |
Симптомы и периоды
Симптоматика у крупноочагового инфаркта довольно выражена. Многие больные выделяют острую и сдавливающую боль. Проявляется приступ в большинстве своем после или во время физической нагрузки или стрессовой ситуации. Разделить его можно на определенные периоды по времени и клинической картине.

Острейший
Острейшая форма болезни проявляется в первые часы:
- боль в сердце иррадиирущая в шею, ухо, лопатки, челюсть и руку;
- общая слабость;
- нарастающая одышка;
- паническая атака;
- артериальная гипертензия;
- побледнение кожных покровов;
- чрезмерное потоотделение;
- сбои в сердцебиении.
Острый

- артериальной гипотонией;
- повышением температуры тела;
- признаками сердечной недостаточности.
Подострый
Подострая стадия начинается через 10 дней с момента приступа и держится около 1 месяца. У больного стабилизируется температура и полностью устраняется боль в груди. Постепенно налаживается общее самочувствие.
Послеинфарктный
Постинфарктный период начинается после подострой фазы и длится полгода. При соблюдении все рекомендаций ощущение дискомфорта не проявляется. Рубец на месте некротических изменений должен окончательно сформироваться.
Диагностика
Заподозрить инфаркт миокарда можно по сильным и длительным болям в области груди, аритмии и признакам острой сердечной недостаточности. В условиях стационара врачи проведут несколько инструментальных обследований, чтобы точно поставить диагноз, узнать причинный фактор и оценить масштаб поражения:
- Электрокардиография (ЭКГ) позволит оценить работу сердца:
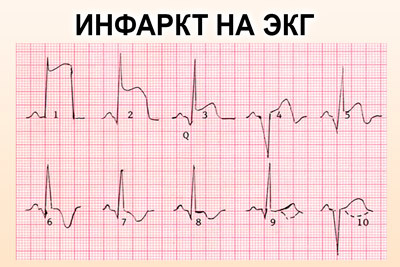
- На остром этапе развития смещается сегмент RS — Т. Зубец Т становится глубже и обостряется. Формируется патологический зубец Q или комплекс QS.
- В Подостром этапе ЭКГ выявит признаки некротических изменений и ишемии. Амплитуда зубца Т становится меньше, а сегмент RS — Т находится на изолинии.
- На рубцовой стадии фиксируется положительный и сглаженный зубец Т.
- Эхокардиография (Эхо-КГ) при инфаркте визуализирует определенные нюансы:
- ухудшение сократительной функции миокарда;
- степень сбоя в гемодинамике;
- состояние клапанов и коронарных сосудов;
- наличие тромбов, аневризмы, перикардита и гипертрофии тканей.
- Коронарография поможет увидеть непроходимость коронарных сосудов и степень снижения сократительной функции желудочка. Процедуру в обязательном порядке проводят перед операцией, чтобы оценить возможные риски.
Дополнительно потребуется сдать кровь на биохимический анализ:
- В первые 5-6 часов возрастает уровень миоглобина. Он является белком, транспортирующим кислород.
- Спустя 9-10 часов с момента проявления первых признаков инфаркта возрастает активность креатинфосфокиназы, которая должна обеспечивать энергией мышечные волокна. Возвращается в норму она на 2-3 сутки. Проверяют уровень фермента в крови каждые 6 часов. Если будет 3 отрицательных результата подряд, то инфаркт исключается из списка возможных диагнозов.
- На поздних сроках изучают активность лактатдегидрогеназы. Она является маркером повреждений тканей и органов. Повышается показатель после роста креатинфосфокиназы, а возвращается в норму через 10-14 дней.
В крови также наблюдается рост уровня лейкоцитов и тропина, повышение скорости оседания эритроцитов и увеличение концентрации печеночных ферментов. Ориентируясь на результаты обследования, врач сможет определиться с тактикой лечения.
Курс терапии
Курс лечения проходит в условиях клиники, так как высока вероятность летального исхода. После выявления признаков инфаркта необходимо вызвать скорую помощь. Ожидая ее приезда, следует дать больному легкое седативное средство («Валокардин», «Настойку боярышника») и таблетку «Аспирина».
Применение «Нитроглицерина» допустимо при наличии одышки и нормального либо повышенного давления. Приехавшая бригада врачей госпитализирует больного. В больнице на него будет заведена история болезни.
Первое время лечение проводится в условиях реанимации, а затем пациента переводят в обычную палату кардиологического отделения.
После пройденного курса терапии больного ожидает длительный этап восстановления. Проходить его предстоит уже в домашних условиях, но периодически придется обследоваться и посещать кардиолога для контроля ситуации и выявления осложнений.
Суть лечения инфаркта сводится к устранению причинного фактора и достижению определенных целей:
- восстановление полноценного питания сердечной мышцы;
- ограничение площади некротических изменений в миокарде;
- купирование болевого синдрома;

- предотвращение развития осложнений.
Лечебные меры можно поделить на 2 группы. Первую представляют медикаменты, рекомендованные к применению в острейшей и острой фазе инфаркта. Их используют после госпитализации с целью купирования симптоматики, восстановления проходимости сосудов и остановки распространения некроза. Вторая группа методов назначается уже в подострый период для минимизации риска осложнений.
Медикаментозное лечение
В острой стадии больному назначаются такие медикаменты:
- Обезболивающие средства могут использовать врачи на пути в больницу, входящие в бригаду скорой помощи, или доктора реанимационного отделения. Снять болевой синдром удается лишь вводом наркотических анальгетиков, представляющих группу опиоидов («Морфин», «Фентанил»).
- Транквилизаторы («Диазепам», «Феназепам») назначают исключительно в острой стадии. Они служат лишь для снятия нервной возбудимости, возникшей на фоне приступа.
- Тромболитическая терапия проводится сразу после поступления больного в клинику. Ее целью является растворение тромбов в коронарных сосудах для расширения их просвета. Помогают достичь желаемого результата тромболитики («Тенектеплаза», «Альтеплаза»). Погибшие кардиомиоциты (клетки сердца) не восстанавливаются, но замедляется продвижение некротических изменений. Противопоказана тромболитическая терапия при наличии опухолей и болезней кроветворной системы, а также после пережитых недавно операций, инсультов и кровотечений в желудочно-кишечном тракте.
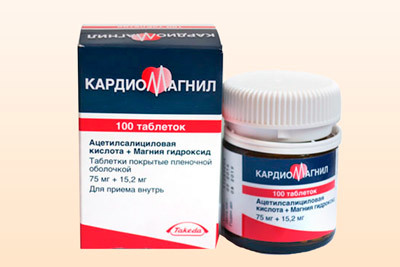
- Антиагреганты («Аспирин», «Кардиомагнил») оказывают воздействие на тромбоциты. Они перестают слипаться и присоединяться к стенкам сосудов, что значительно уменьшает риск образования тромбов. Подобные препараты также применяются для улучшения питания миокарда за счет их способности влиять на мембраны эритроцитов. Благодаря оказанному воздействию кровь быстрее проходит даже по суженным участкам, а некроз тканей замедляется.
- Антикоагулянты («Гепарин», «Кибернин») повышают эффективность тромболитического лечения и значительно снижают риск образования тромбов. Используются они в острой и подострой стадии. Минусом подобных средств является повышение вероятности побочных реакций от приема тромболитиков.
- Бета-адреноблокаторы («Конкор», «Атенолол») назначаются для уменьшения нагрузки на сердечную мышцу и потребности миокарда в кислороде. Достигается результат благодаря снижению частоты и интенсивности сокращений. Сердце меньше нагружается, а некротические изменения не продвигаются дальше. Применяются бета-адреноблокаторы на всех стадиях инфаркта, но лишь при отсутствии противопоказаний.
- Ингибиторы АПФ («Каптоприл», «Идоприл») в обязательном порядке входят в схему терапии при развитии сердечной недостаточности на фоне инфаркта. Они оказывают гипотензивное и сосудорасширяющее воздействие путем замедления выработки ангиотензина II. Противопоказаны при гипотонии, болезнях почек и беременности. Начинают курс приема с таблеток короткого действия, чтобы оценить реакцию организма. Затем переходят на препараты с пролонгированным эффектом.
Оперативное вмешательство
В тяжелых случаях, а также при отсутствии возможности достичь желаемого результата медикаментами, рекомендовано хирургическое вмешательство. Его суть заключается в устранении причинного фактора и возникших осложнений:
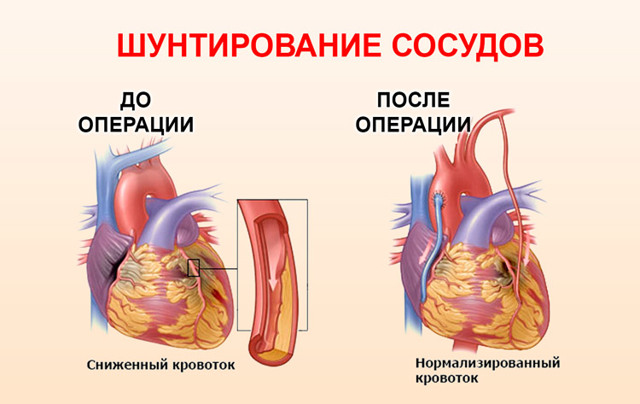
- Иссечение аневризмы.
- Шунтирование сосудов (создание дополнительного отведения крови в обход поврежденного участка).
- Монтирование искусственного водителя ритма (дефибриллятора, кардиостимулятора).
- Стентирование (расширение) суженных сосудов.
Примерно каждый 5 человек, у которого проявился инфаркт миокарда, умирает, не дождавшись врачебной помощи.
В 15% случаев летальный исход наступает на 2-3 день после госпитализации. Значительно улучшается прогноз при оказании помощи в первые два часа с момента приступа.
Вероятность развития опасных осложнений сохраняется на протяжении 10 лет после пережитого крупноочагового инфаркта. Предотвратить их удается при соблюдении всех рекомендаций врача и коррекции образа жизни.
Жизнь после инфаркта миокарда
После выписки из больницы начинается период восстановления. Он составляется в индивидуальном порядке, но при любом раскладе длится не менее 2-3 месяцев.
Нагрузки необходимо снизить до минимума и лишь постепенно начинать их увеличивать. Наблюдаться у кардиолога нужно не менее 1 года.
Периодически предстоит проходить различные тесты и обследования, чтобы держать работу сердца под контролем и предотвращать развитие осложнений.
Для снижения вероятности развития осложнений, ускорения реабилитации и предотвращения рецидивов необходимо соблюдать правила профилактики:
- отказаться от вредных привычек;
- правильно составить рацион питания;
- контролировать вес, давление, пульс, уровень холестерина и сахара;
- чаще гулять на свежем воздухе;
- заниматься лечебной физкультурой;
- полноценно высыпаться;
- соблюдать схему лечения, составленную врачом;
- ежегодно полностью обследоваться.
Крупноочаговая форма инфаркта миокарда представляет собой обширное поражение стенки сердечной мышцы вследствие закупорки коронарных сосудов.
На ее появление воздействуют многие внешние и внутренние факторы. Клиническая картина патологического процесса поделена на стадии и для каждой из них характерны свои симптомы и методы лечения.
После выписки из клиники человека ожидает длительный период реабилитации.
Крупноочаговый инфаркт миокарда: особенности заболевания

- Дополнительное образование:
- «Неотложная кардиология»
1990 — Рязанский медицинский институт имени академика И.П. Павлова
Контакты: popova@cardioplanet.ru
Классификация инфаркта многообразна и базируется на многих критериях. По размерам некроза выделяют крупно- и мелкоочаговые поражения.
Их симптоматика схожа, признаки разных видов патологии отличаются выраженностью и продолжительностью болевого синдрома.
Но незначительный некроз может перерасти в обширный инфаркт, сопровождающийся недостаточностью сердца, аневризмой, эмболией легочной артерии, а порой и разрывом сердца.
Масштабность патологии
Крупноочаговый инфаркт миокарда от мелкоочагового отличается объемами поражений. Мелкие некрозы могут быть незаметными, иногда они диагностируются спустя месяцы или даже годы после возникновения. Кроме того, мелкоочаговый инфаркт миокарда вызывает меньше осложнений, чем значительный некротический очаг.
Масштабные зоны некроза могут формироваться из незначительных участков поражения или появляются самостоятельно. Им характерна наиболее развернутая и выраженная клиническая картина, отображающая фазы развития патологических процессов. Мелкоочаговому инфаркту присущи определенные особенности, отличающие его от обширного некроза:
- частичная закупорка просвета коронарного сосуда;
- наличие коллатералей (обходных путей) тока крови в некротической зоне;
- перекрытие мелких артериальных ветвей, снабжающих кровью сердце.

Незначительные инфаркты нередко формируются при медикаментозном либо самостоятельном разрушении находящегося в сосуде тромба. Для них типичны повреждения, возникшие в разное время (свежие и старые).
Причины развития некрозов
Каждый инфаркт развивается по причине прогрессирования одной или нескольких из патологий:
- стенокардия;
- ишемия сердца;
- атеросклеротические поражения;
- тромбообразование;
- высокая вязкость крови;
- спазмирование артерий;
- гипертензия.
К факторам, провоцирующим развитие патологии, относят:
- вредные привычки;
- ревматические изменения оболочек сердца;
- стрептококковые и стафилококковые инфекции;
- повышенный уровень холестерина в крови;
- гиподинамию;
- преклонный возраст;
- пол (мужчины чаще подвергаются некротическим поражениям сердца);
- неблагополучную экологию в месте проживания;
- гормональные нарушения;
- иммунные патологии;
- заболевания сердца;
- нервное истощение.

Перенесенные в прошлом инфаркты тоже могут стать предпосылками для образования некротических поражений сердечной мышцы.
Симптомы и протекание
Клинические проявления инфаркта и его протекание в значительной мере определяют масштабность некроза, область поражения и выраженность рефлекторных нарушений вегетативной системы.
Крупноочаговое поражение
В развитии инфаркта выделяют пять характерных периодов.
Этапы протекания типичного инфаркта
| Предынфарктный | Проявление и прогрессирование симптомов нарушения кровоснабжения миокарда | Приступы стенокардии, неэффективность приема Нитроглицерина при сердечных болях | До 30 дней с момента манифестации инфаркта |
| Острейший | Манифестация ишемических поражений сердечной мышцы приводит к появлению клинических признаков ее некроза | Загрудинная боль, иррадиирующая в руку, плечо, межлопаточную область, шею, челюсть (порой не выражена либо отсутствует), мышечная слабость, рвотные рефлексы, неконтролируемый страх смерти, дефицит воздуха, повышенная потливость, высокое давление крови, аритмии | От получаса до двух часов |
| Острый | Образование участка некроза | Болевой синдром снижается или исчезает вовсе. Сохранившиеся симптомы недостаточности сердца могут нарастать. Нарушения проводимости и ритма сердца прогрессируют. Возникает лихорадочное состояние | От двух до 10 дней, при рецидиве патологии либо ее затяжном протекании – дольше |
| Подострый | В зоне некроза начинает формироваться рубец | У многих пациентов отсутствуют ангинозные боли. В подавляющем большинстве случаев снижаются проявления недостаточности сердца. Более редкими становятся манифестации аритмий. Уменьшается интенсивность лихорадки | До начала пятой недели от момента развития патологии |
| Постинфарктный | Уплотнение рубца | У многих пациентов наблюдается снижение или исчезновение симптоматики недостаточности сердца. Проявления неопасных для жизни аритмий сохраняются | До полугода с начала некротических изменений |
Каждая фаза инфаркта характеризуется определенными изменениями электрокардиограммы.
Мелкоочаговые нарушения
Мелкоочаговый инфаркт миокарда не обладает столь выраженной периодичностью. Но и в его течении обычно выделяют характерные фазы:

- продромальную;
- острую;
- выздоровления.
Между интенсивностью болевого синдрома и масштабностью некроза миокарда какой-либо зависимости нет. Но при незначительных инфарктах ангинозные проявления боли обычно непродолжительны и слабо выражены. Ее «растянутость» во времени может быть обусловлена формированием новых некротических очагов.
Сердцебиение при мелких очаговых инфарктах чаще рефлекторно, а недостаточность сердца проявляется лишь при множественных некротических поражениях, сочетанных с кардиосклерозом.
Патологические изменения проводимости и ритма сердца происходят не так часто, как при крупноочаговой форме заболевания, но иногда протекают чрезвычайно тяжело.
Порой мелкоочаговый инфаркт миокарда переходит в обширный, в том числе трансмуральный.
Диагностика заболевания
Диагностирование патологии проводится для подтверждения поражений миокарда и включает:
- физикальный осмотр, изучение анамнеза;
- ЭКГ;
- клинический анализ крови;
- ЭхоКГ;
- сцинтиграфию;
- рентгенографию;
- коронароангиографию.
Изменения, зафиксированные в ходе ЭКГ, говорят об инфаркте – даже если это лишь признаки ишемии. Сложности с дифдиагностикой могут возникать, если некроз не сопровождается болевым синдромом.
Терапевтические методы
Появление первых признаков инфаркта – повод для безотлагательной госпитализации пациента, поскольку адекватная терапия в этот период иногда способна остановить прогрессирование некроза. Она базируется на четырех основных принципах:
- Создание специализированной неотложной помощи;
- Раннее помещение пациентов в стационар;
- Оснащение специализированных палат с системами контроля за жизненно важными показателями пациентов;
- Организация реабилитационных мероприятий.
Медикаментозное лечение
Важнейшая задача терапии – купирование боли. Она способна спровоцировать развитие тяжелых осложнений. Исключение – безболевые инфаркты и случаи, когда лечение начинается после приступа ангинозных болей. В острую фазу некроза болевой синдром снимают инъекциями наркотических препаратов, сочетанием нейролептиков и обезболивающих средств.
Мелкоочаговый инфаркт миокарда серьезные последствия вызывает редко. Опасен его переход в обширный некроз. Во избежание этого процесса нагрузку на сердце снижают кардиотониками. Они понижают давление крови, уменьшают частоту пульса, создают барьер для окислительных процессов. Обычно применяют:
- сердечные гликозиды (Дигоксин, Строфантин K);
- негликозидные кардиотоники (Милринон, Добутамин).
Для стабилизации ритма сердца дополнительно назначают:
- мембраностабилизирующие средства (Аймалин, Хинидин);
- β-адреноблокаторы (Атенолол, Анаприлин);
- антагонисты кальция (Дилтиазем, Верапамил);
- блокаторы калиевых каналов (Амиодарон);
- препараты калия (Панангин, хлорид калия).
По показаниям на ранних стадиях инфаркта осуществляют хирургическое вмешательство – эндартериэктомию, баллонную ангиопластику, аортокоронарное шунтирование.
Реабилитационные мероприятия
При появлении первых симптомов инфаркта осуществляют мероприятия для предотвращения развития возможных негативных последствий и активизации компенсаторных способностей организма.
При этом применяют не только лекарственные средства.
Лечебная физкультура, санаторно-курортное лечение, физиотерапия и психологическое воздействие – далеко не полный перечень методов восстановительной терапии после перенесенного инфаркта.
Питание на начальной фазе острого инфаркта весьма ограничено. Через неделю пациента переводят на диетический стол №10. Время начала ЛФК и ее интенсивность определяет врач. Повышение нагрузки обязательно сопровождается контролем давления крови и пульса пациента.
Прогноз патологии зависит от своевременности начатого лечения и обширности некротической зоны миокарда. К инвалидизации пациентов обычно приводит развившаяся недостаточность сердца, реже – серьезная стенокардия и различные аритмии.
Крупноочаговый инфаркт миокарда (трансмуральный – особенно) часто приводит к потере трудоспособности пациентов и вызывает летальные исходы. При мелких очагах некроза смертельные случаи крайне редки.
Улучшению прогноза способствует применение передовых методов неотложного лечения и восстановления пациентов, перенесших инфаркт.
Крупноочаговый инфаркт миокарда
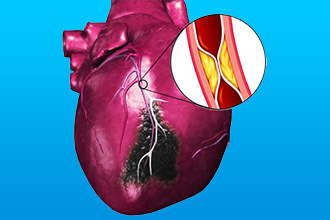
Крупноочаговые инфаркты могут возникать самостоятельно из-за окклюзии артерий большого диаметра или образовываться из мелкоочаговых деструкций. Они сопровождаются сильным болевым синдромом и большим количеством вызываемых осложнений. Кроме того, для этого вида ИМ характерно появление застойной сердечной недостаточности во время госпитализации и повышенная частота внутрибольничной смертности.
Чем отличается ведение крупноочагового ИМ?
Хотя первоначальное лечение острого коронарного синдрома может показаться похожим, очень важно различать, имеет ли пациент ST-повышение и патологический зубец Q, что свидетельствует об острой окклюзии коронарной артерии и возможном развитии крупноочагового инфаркта.
Догоспитальная помощь при его наличии включает следующее:
 внутривенный доступ;
внутривенный доступ;- дополнительная подача кислорода, если SaO2 составляет менее 90%;
- немедленное введение нитроглицерина и аспирина;
- телеметрия и догоспитальная электрокардиография (ЭКГ), если таковая имеется.
Цели догоспитального лечения включают:
- адекватную аналгезию (обычно достигаемую с помощью морфина);
- фармакологическое снижение чрезмерной симпатоадреналовой и вагусной стимуляции;
- лечение желудочковых аритмий;
- поддержание сердечного выброса и системного артериального давления.
Управление крупноочаговым инфарктом миокарда на госпитальном периоде основано на двух ключевых компонентах: быстрое распознавание и своевременная реперфузия.
Реперфузию при данном типе ИМ предпочтительно производить с помощью тромболизиса. Вводить препарат нужно еще на догоспитальном этапе, при невозможности — в первых 30 минут после госпитализации. Используют альтеплазу, ретеплазу или тенектоплазу. Кроме того, необходимо не забывать о противопоказаниях и побочных действиях данной терапии.
Антикоагулянты
Эти препараты являются важной вспомогательной составляющей для реперфузионной терапии. Назначать их следует до проведения реваскуляризации. Используют еноксипарин или гепарин.
Антиагреганты
Все пациенты с ИМ должны получить эмпирическую нагрузочную дозу аспирина (325 мг) как можно раньше и до реперфузии. Ежедневная поддерживающая доза составляет 75 мг.
Другими агентами, используемыми для двойной антиагрегантной терапии, являются ингибиторы рецептора P2Y12 (например, клопидогрель, тикагрелор, прасугрель). Нагрузочная доза(300 мг) этих препаратов вводится до или во время реперфузии, а после этого — поддерживающая доза(75мг). Использование прасугреля не рекомендуется пациентам с инсультом или транзиторной ишемической атакой в анамнезе.
Особенности прогноза и реабилитации пациента
 Прогноз зависит от своевременности лечения и размеров некротического очага. Крупноочаговый инфаркт миокарда часто приводит к инвалидизации пациентов и летальным исходам, тогда как при мелких очагах некроза смертельные случаи бывают крайне редко. Несмотря на различия в краткосрочном, долгосрочный прогноз при крупноочаговом инфаркте лучше, чем при мелкоочаговом(27 против 28% согласно с исследований американских кардиологов). Этот парадокс объясняется более высокой частотой рецидивов мелкоочаговых инфарктов.
Прогноз зависит от своевременности лечения и размеров некротического очага. Крупноочаговый инфаркт миокарда часто приводит к инвалидизации пациентов и летальным исходам, тогда как при мелких очагах некроза смертельные случаи бывают крайне редко. Несмотря на различия в краткосрочном, долгосрочный прогноз при крупноочаговом инфаркте лучше, чем при мелкоочаговом(27 против 28% согласно с исследований американских кардиологов). Этот парадокс объясняется более высокой частотой рецидивов мелкоочаговых инфарктов.
После первоначального лечения и стабилизации больного на ранней и критической фазе ОИМ целью ухода за этими пациентами является восстановление нормальной деятельности, предотвращение долговременных осложнений и изменение образа жизни. Эта цель достигается с помощью внедрения важных ключевых элементов, включая использование кардиопротективных препаратов, сердечной реабилитации, а также физической активности и диеты.
Кардиопротекторные препараты
Ингибиторы АПФ рекомендованы всем пациентам с фракцией выброса левого желудочка, которая составляет менее 40%, а также больным с сопутствующими гипертонией, сахарным диабетом или хроническими заболеванием почек.
Бета-блокаторы
После ИМ все больные должны поддерживаться на бета-блокаторе. В настоящих рекомендациях показано использовать один из трех препаратов, доказавших свою эфективность у пациентов с сердечной недостаточностью: метопролол, карведилол или бисопролол.
Статины
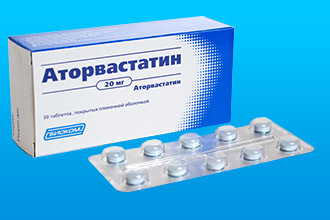 Все пациенты с острым ИМ показана высокоэффективная пожизненная статиновая терапия. Назначают аторвастатин в дозе 40 мг или розувастатин в дозе 20 мг.
Все пациенты с острым ИМ показана высокоэффективная пожизненная статиновая терапия. Назначают аторвастатин в дозе 40 мг или розувастатин в дозе 20 мг.
Модификация образа жизни включает диету с низким содержанием жиров и соли, прекращение курения, современную вакцинацию и увеличение физической активности. Рекомендуемая частота регулярных тренировок — три или более раз в неделю, по 30 минут.
Выводы
Крупноочаговый инфаркт миокарда: развитие, симптомы, лечение, последствия
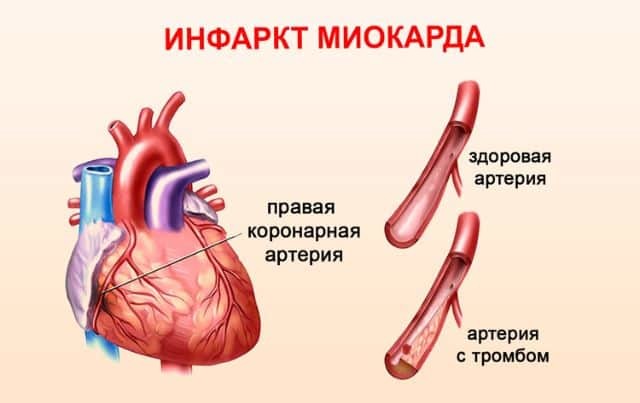
Крупноочаговый инфаркт миокарда является наиболее опасной формой инфарктного состояния. При нем нарушается коронарное кровообращение. Может произойти его замедление или полное прекращение. Патология сопровождается гибелью клеток и отмиранием тканей.
Как развивается
Крупноочаговый инфаркт отличается от мелкоочагового размерами поражений коронарной артерии. Небольшие повреждения могут возникнуть незаметно. Из-за отсутствия неприятных симптомов выявить их смогут даже через несколько лет.
При больших очагах инфаркта происходит частичное или полное отмирание мышечной ткани сердца. Сквозное поражение миокарда называют трансмуральным инфарктом. Некроз тканей приводит к тому, что орган начинает неправильно сокращаться. Почти половина случаев крупноочагового поражения заканчивается смертью на первые сутки от начала приступа, даже если помощь была оказана своевременно.
 Этот вид инфаркта возникает самостоятельно или формируется из небольших очагов некроза. Болезнь часто поражает мужчин, страдающих атеросклерозом. У женщин подобные приступы могут возникать в возрасте после 50 лет и часто заканчиваются внезапной смертью.
Этот вид инфаркта возникает самостоятельно или формируется из небольших очагов некроза. Болезнь часто поражает мужчин, страдающих атеросклерозом. У женщин подобные приступы могут возникать в возрасте после 50 лет и часто заканчиваются внезапной смертью.
Трансмуральное поражение приводит к различным осложнениям. Патологический процесс развивается при наличии атеросклеротических бляшек в начальных отделах венечных артерий, их просвет при этом сужается, и возникают ишемические нарушения, которые проявляются в условии стресса или физической нагрузки.
Сердцу в эти моменты требуется больше кислорода, из-за чего увеличивается частота его сокращений. Невозможность расширить коронарные сосуды на фоне повышенной активности миокарда сопровождается нарастанием скорости тока крови.
Данные процессы активизируют гемостаз и начинают образовываться тромбы. Отложения тромбоцитов еще больше сужают сосуд, что вызывает серьезную ишемию. Если тромб расположится в широких отделах коронарной артерии, то возникнет тяжелая обструкция, сопровождающаяся ишемическим поражением больших участков миокарда.
В более короткой форме развитие инфаркта можно описать так:
- в коронарной артерии справа или слева имеются атеросклеротические бляшки;
- работа сердца усиливается под влиянием физических или эмоциональных нагрузок;
- скорость тока крови повышается, и развиваются завихрения струи;
- повреждается эндотелий и сосуд закупоривается тромбом;
- происходит сужение просвета сосуда и ишемические повреждения больших участков сердечной мышцы;
- развивается приступ инфаркта со всеми сопутствующими ему признаками.
Основные причины
Все инфарктные состояния являются осложнением ИБС, ее острой формой. Основные причины:
- Ишемические нарушения в сердце.
- Атеросклероз сосудов.
- Тромбоз.
- Повышенная вязкость крови. Это может быть вызвано ишемией или развивается по другим причинам.
- Спазмы артерий.
- Гипертоническая болезнь.
- Стенокардия.
- Постоянные эмоциональные нагрузки, истощение нервной системы.
У одного человека могут сочетаться сразу несколько причин, что значительно повышает опасность приступа инфаркта.
Существуют также факторы риска, которые вызывают подобные нарушения. Патологический процесс может развиваться под влиянием:
- Вредных привычек в виде злоупотребления спиртными напитками и курения.
- Гипертензии.
- Ревматизма сердечных оболочек.
- Стрептококковых и стафилококковых инфекций.
- Повышенного уровня холестерина в крови.
- Низкого уровня триглецидов.
- Недостаточной физической активности.
- Возрастных изменений в организме.
- Загрязненной окружающей среды.
- Пола. У мужчин приступы инфаркта наблюдаются чаще, чем у женщин.
- Избыточной массы тела.
- Сахарного диабета.
- Патологий иммунной системы.
Если человек раннее перенес инфаркт, то существует вероятность повторного приступа.
Периоды и характерные симптомы
Крупноочаговый инфаркт миокарда передней стенки желудочка самый опасный. Некротические очаги могут располагаться также и в других участках сердечной мышцы. Приступ обычно начинается внезапно или развивается медленно. Иногда больные сначала ощущают признаки стенокардии, которая появляется под влиянием эмоциональных или физических нагрузок.
Патологические процессы развивается в такие периоды:
- острейший. Он наблюдается на протяжении первых двух часов от начала приступа. Человек ощущает сильную боль в области сердца, которая может отдавать в другие части тела. Обычно это челюсть, левая рука, ухо, лопатка. Нестерпимые боли вызывают сильную тревогу, паническое состояние. Кожный покров бледнеет, появляется одышка, мышечная слабость. Повышается давление в артериях, усиливается потоотделение. Пострадавший ощущает сильное биение сердца и признаки нарушения ритма;
- острый. Он длится на протяжении десяти дней. Боль в этот момент уже отсутствует, давление в артериях стабилизировалось, появляются признаки сердечной недостаточности;
- подострый период продолжается в первый месяц. У больного значительно улучшается самочувствие;
- послеинфарктный. Его длительность составляет около 6 месяцев. Симптомы заболевания полностью отсутствуют, на поврежденном участке сформировался рубец.
Диагностика
Для постановки диагноза в первую очередь проводят электрокардиографию. Признаки крупноочагового инфаркта миокарда на ЭКГ четко заметны. С помощью исследования можно определить зону ишемического повреждения и некроза, наблюдать за изменениями в миокарде в зависимости от периода инфаркта.
Также читают: Особенности инфаркта передней стенки миокарда
 Также проводят УЗИ сердца или ЭхоКГ. Процедура необходима для исключения осложнений инфаркта и выявления сопутствующих патологий.
Также проводят УЗИ сердца или ЭхоКГ. Процедура необходима для исключения осложнений инфаркта и выявления сопутствующих патологий.
Не обойтись и без коронарографии. Это рентгенологическое исследование с применением контраста. С его помощью можно точно определить в каком месте и насколько сузилась коронарная артерия. Это золотой стандарт диагностики ишемической болезни сердца. Процедуру проводят для выбора тактики лечения.
В ходе исследования с помощью ангиографического катетера в правую или левую коронарные артерии вводится контраст. Это вещество заполняет весь просвет сосуда, и врач получает всю информацию о его внутреннем рельефе. Во время процедуры больной находится под влиянием ионизирующего излучения.
Диагностика заболевания включает также анализ крови. Это необходимо для:
- определения уровня лейкоцитов;
- скорости оседания эритроцитов;
- ферментативной активности крови.
Электрокардиограмма совместно с исследованиями крови поможет определить вид инфаркта и длительность некроза.
Методы лечения
Независимо от того, возник крупноочаговый инфаркт миокарда задней стенки левого желудочка или другого участка, для устранения проблемы и облегчения состояния больного применяют медикаментозные и хирургические методики.
Приступ является показанием для госпитализации в кардиологическую реанимацию. Пациенту показан постельный режим, диета, эмоциональное спокойствие. При инфаркте в первую очередь купируют болевой синдром.
Для этого используют сочетания наркотических анальгетиков с нейролептиками. Также внутривенно вводят Нитроглицерин. Дальнейшая терапия проходит с целью устранить нарушение сердечного ритма, сердечную недостаточность и кардиогенный шок. Лечение проводят с применением:
- антиаритмических средств вроде Лидокаина;
- бета-адреноблокаторов;
- тромболитиков. Препараты группы гепаринов;
- антагонистов кальция;
- спазмолитиков;
- магнезии;
- нитратов.
При отсутствии эффекта от медикаментозной терапии кровообращение нормализуют с помощью хирургических методов. Расширения сосудов добиваются баллонной ангиопластикой или аортокоронарным шунтированием. Эти оперативные вмешательства дают шанс на выживание.
Прогноз и реабилитация
Крупноочаговый инфаркт миокарда нижней стенки левого желудочка или других участков сердечной мышцы чаще сопровождается неприятными последствиями, чем мелкоочаговый. Поэтому в реабилитационном периоде больной должен соблюдать все рекомендации врача. Это поможет улучшить прогноз и снизить риск рецидива.
В первую очередь больной должен отказаться от вредных привычек, избегать нагрузок как физических, так и эмоциональных. Важную роль в выздоровлении играет диета. В питании больной должен придерживаться следующих принципов:
- снизить калорийность пищи;
- избегать развития метеоризма;
- предотвратить возбуждение сердечно-сосудистой и нервной системы;
- избежать повышения уровня глюкозы в крови.
Чтобы этого достичь, следует полностью отказаться от:
- Свежей выпечки и хлеба.
- Молока.
- Бобовых.
- Газированных напитков.
- Пряностей, специй.
- Чая, кофе.
Питание должно быть дробным. Необходимо употреблять небольшие порции теплой пищи. На протяжении первых нескольких дней после приступа больному дают протертую еду. Блюда готовят на пару или варят. Важно ограничить количество употребляемой жидкости и соли.
Крупноочаговый инфаркт относится к тяжелым патологиям с опасными осложнениями. Часть больных гибнут на первые сутки после приступа. Если повреждена половина тканей сердечной мышцы, то сердце не может выполнять свои функции.
Даже менее обширные повреждения сопровождаются нарушением работы органа и развитием сердечной недостаточности. Если удалось пережить острый период, то прогноз улучшается.
Неблагоприятного исхода можно ожидать при осложненном течении инфаркта.
Какие могут быть последствия
После крупноочаговых поражений миокарда возникают ранние и поздние осложнения. Сразу после приступа высока вероятность развития:
Позже может возникать:
Если после приступа беспокоят боли в области сердца, необходимо обратиться к врачу. Он может вовремя заметить развитие повторного инфаркта.
При одышке, сопровождающей физические нагрузки, подозревают острую сердечную недостаточность. Она возникает в результате нарушений сердечного ритма по причине рубцевания тканей.
При этом также пациент страдает от слабости, сухого кашля, легких болей в сердце, учащенного мочеиспускания, резких перепадов настроения.
В постинфарктном периоде пациент должен следить за состоянием своего здоровья. Если появились дополнительные симптомы, о них нужно сообщать лечащему врачу. Он проведет обследование и определит их причину.
Чтобы избежать опасных последствий, следует соблюдать все предписания и не заниматься самолечением.