Низкий гемоглобин у новорожденных грозит тяжелыми осложнениями. С таким состоянием, как гемолитическая болезнь новорожденных, сталкивается врач примерно в 0,6% родоразрешений. При этом характерен низкий гемоглобин у недоношенного ребенка, нежели у рожденного в срок. Справиться с состоянием поможет такая манипуляция, как заменное переливание крови у новорожденных.
Низкий гемоглобин у новорожденного
Об анемии у младенцев говорят, когда гемоглобин на 1-2 неделе жизни не превышает 140 г/л, а эритроциты 4,5*1012/л, гематокрит при этом снижается менее 40%. С 3-4 недели внеутробного развития нижней границей нормы является 120 г/л и эритроциты 4,0*1012/л.
Причины развития анемии у новорожденного объединяют в три группы:
- Постгеморрагические – в результате кровопотери при разрыве пуповины, патологии плаценты, кровоизлияний в полости тела, кефалогематомы, кровотечений из кишечника и прочее.
- Гемолитические – причина в патологическом разрушении эритроцитов при иммунных процессах, токсическом воздействии, радиации. Примером служит гемолитическая болезнь плода и новорожденного при резус-конфликте.
- Апластические, гипопластические или дефицитные – недостаточность синтеза эритроцитов. Пример – ранняя анемия у недоношенных.
- Смешанная форма – примером является снижение гемоглобина при генерализованных инфекциях. Включает железодефицитную, гемолитическую, гипопластическую и другие формы.
Ранняя анемия недоношенных детей, РАН, развивается в 1-2 месяц неонатального периода. Основной причиной этого состояния является соответствие больших темпов роста массы тела и ОЦК со способностью эритропоэза воспроизводить новые эритроциты. У недоношенных продукция эритропоэтина значительно уступает таковой у зрелых младенцев.
Анемия у недоношенных детей с массой тела до 1500 кг зачастую связана с флеботомическими потерями – в результате забора крови на анализы. Переливание эритроцитарной массы при низком гемоглобине у таких малышей в 15% случаев спровоцировано именно забором крови.
Гемолитическая болезнь новорожденных
Причины
Гемолитическая болезнь новорожденных, или ГБН – это состояние, связанное с развитием иммунологического конфликта крови матери и плода, когда антигены размещаются на эритроцитах ребенка, а антитела к ним вырабатывает материнский организм.
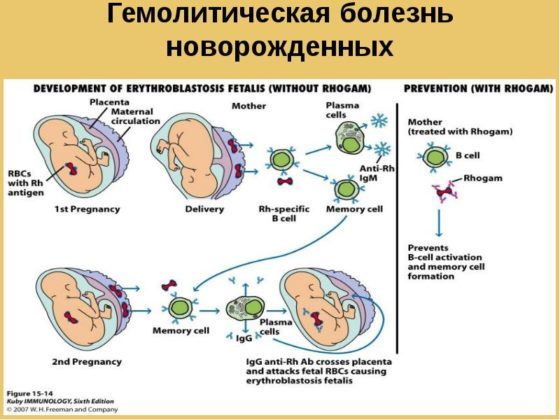
Заметить гемолитическую болезнь плода и предотвратить ее дальнейшее развитие можно уже на 18-24 неделе гестации. В первую неделю жизни обнаруживается анемия новорожденных, в некоторых случаях уровень гемоглобина у грудного ребенка может снижаться на первых месяцах жизни как результат гемолиза эритроцитов внутриутробно.
Основой развития иммунологического конфликта является сенсибилизация антигеном положительного резус фактора, когда он попадает в кровоток мамы. Это произойти может в результате прошлых беременностей, особенно которые закончились абортом или травматичными родами, гестозом, экстрагенитальной патологии у матери.
Во время гестации в норме эритроциты плода поступают в организм мамы в мизерных количествах – 0,1-0,2 мл, а в период родов – 3-4 мл.
Но уже этого хватит, чтобы произошел первичный иммунный ответ и выработались антитела. Они относятся к иммуноглобулинам класса М, которые весьма громоздки, чтобы проникнуть через плаценту.
Поэтому ребенку от первой беременности с большой вероятностью не грозит гемолитическая болезнь новорожденных.
В период повторных гестаций вырабатывается иммуноглобулин класса G, который с легкостью проникает в кровоток плода и вызывает гемолиз его эритроцитов, уровня гемоглобина плода стремительно падает, а билирубин растет.
Классификация
Существует несколько вариантов внутриутробной несовместимости мамы и ребенка:
- по резус-фактору, когда мама Rh-, а плод Rh+;
- по группе, если мать 0 (Ⅰ), у плода — А (Ⅱ), В (Ⅲ) группы;
- редкие варианты, когда возникает конфликт по системам Kell, Duffi, Kidd и др.
По клиническим симптомам ГБН классифицируют таким образом:
- отечная форма;
- желтушная;
- анемичная.
Гемолитическая болезнь плода ГБП
Желтушная форма прогрессирует незадолго до родов, гемолиз столь выражен, что в крови накапливается огромное количество непрямого билирубина. Он депонируется в ядрах головного мозга, вызывая церебральные проявления вплоть до комы.
Анемичная форма является самой безопасной, развивается в ответ на внедрение небольшого количества антигена в кровоток матери перед родами. Кроме снижения гемоглобина, младенцы не имеют осложнений.
Симптомы ГБН
При рождении с ГБН имеются симптомы согласно форме заболевания. Отечная форма характеризуется такими симптомами:
- массивные отеки от пастозности до анасарки;
- развитие у младенцев желтухи и низкого гемоглобина;
- печень и селезенка при этом увеличены;
- выраженные геморрагические проявления: нарушение свертываемости крови;
- недостаточность сердечно-легочная;
- желтуха незначительная.
Желтушная форма:
- желтуха;
- гепатоспленомегалия;
- застой желчи;
- при повышении уровня билирубина возникают неврологические симптомы;
- развитие билирубиновой энцефалопатии – 1 стадия обратимая с вялостью, нарушением сосания, апноэ, 2 стадия – опистотонус, ригидность затылочных мышц, судороги, 3 и 4 стадии с прогрессирующим ухудшением.
Анемичная форма:
- бледность кожи и слизистых;
- гемоглобин понижен у грудничка вплоть до 2 месяцев;
- вялость и адинамичность;
- тахикардия;
- гепатоспленомегалия.
Тяжелее протекает заболевание у недоношенных детей.
Заменное (обменное) переливание крови у новорожденных
Показания
Гемолитическая болезнь новорожденных может привести к тяжелым осложнениям и даже смерти ребенка. Устранить это жизнеугрожающее состояние способна заменная, или обменная, гемотрансфузия новорожденному взамен собственной, подвергнувшейся гемолизу крови.
Показаниями для операции заменного переливания крови ЗПК по Даймонду являются:
- лечение отечной формы ГБН;
- безрезультатная фототерапия при желтушной.
Выделяют раннее ЗПК и позднее. Первое осуществляется в 2 дня от рождения, а второе – с третьих суток.
Лабораторными данными, указывающими на необходимость раннего заменного переливания, являются для доношенный новорожденных:
- билирубин из пуповины – 68 мкмоль/л;
- почасовой прирост билирубина более 9 мкмоль/л.
Требования к началу заменного переливания крови при низком гемоглобине у недоношенных детей жестче – почасовой прирост билирубина должен быть не более 8 мкмоль/л. Это связано с несостоятельностью ферментативной системы недоношенного.
Позднее заменное переливание крови (с третьих суток) показано у доношенных детей, когда билирубин более или равен 342 мкмоль/л. У недоношенных же малышей прибегают к позднему ЗПК в зависимости от массы тела при рождении и возраста. Ниже представлена таблица этой зависимости.
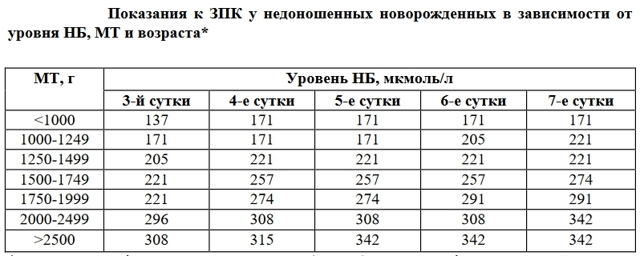
Важно знать, что операция заменного переливания крови может проводиться и раньше, когда непрямой билирубин не достиг своих критических значений. Это возможно, если имеются предикторы билирубиновой энцефалопатии:
- на 5-ой минуте после рождения по Апгар ребенок оценен менее чем в 3 балла;
- общий белок ниже 50 г/л, а альбумин – 25 г/л;
- глюкоза < 2,2 ммоль/л;
- факт генерализации инфекции или менингита;
- парциальное давление углекислоты на выдохе до 40 мм.рт.ст длительностью более 1 часа;
- рН артериальной крови менее 7,15 более 1 часа;
- ректальная температура равна или менее 35 градусов;
- усугубление неврологической симптоматики при гипербилирубинемии.
Что переливают
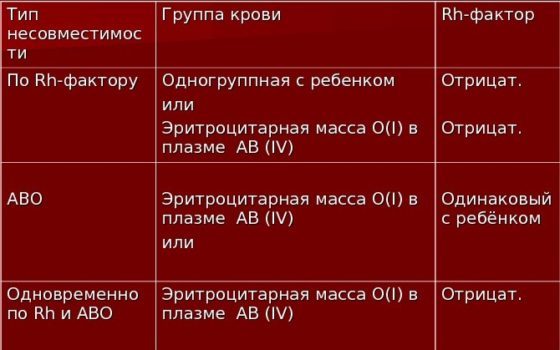
Если имеется тяжелая гемолитическая болезнь новорожденного, то незамедлительно используют методику частичной операции ЗПК, когда вводят эритроциты первой группы отрицательного резус фактора до определения группы и резуса в ребенка. Доза – 45 мл/кг.
Если у младенца имеется несовместимость только по резус-фактору, то ему переливают резус-отрицательную эритроцитарную массу или отмытые эритроциты его же группы и свежезамороженную плазму, можно и Ⅳ группы. Нельзя применять резус-положительные эритроциты.
При операции ЗПК использовать только свежеприготовленные эритроциты – не позднее 72 часов от забора.
Если конфликт по группе крови, то используют эритроцитарную массу или отмытые эритроциты первой 0(Ⅰ) группы, с резусом как у эритроцитов ребенка, плазма АВ (Ⅳ) или группы крови ребенка. Нельзя переливать эритроциты той группы, что и младенца.
Если есть комбинация несовместимости по группе и Rh-фактору, а также когда внутриутробно проводила ЗПК, то вливают эритроцитарную массу 0 (Ⅰ) группы Rh-отрицательную и плазму АВ (Ⅳ) или той же группы, что и ребенок.
Если имеется несовместимость по редким факторам, то применяют для переливания донорские эритроциты, не имеющие антигена.
Как подбирать дозу
Общий объем среды для введения должен составить 2 объема циркулирующей крови новорожденного, а это 160-180 мл/кг – доношенные, 180 мл/кг – недоношенные дети. Отношение эр.
массы к плазме в этом объеме будет определяться исходным уровнем гемоглобина.
Общие объем ОЗПК включает в себя эритроциты, необходимые для коррекции анемии у новорожденного+эритроцитарную массу и плазму, требуемую для достижения объема ЗПК.
Высчитать количество эритроцитарной массы для компенсации анемии можно по этой формуле:
Эр. масса в мл = (160 — НЬ (г/л) фактический) х 0,4 х массу ребенка (кг).
Полученную цифру нужно отнять от общего объема для ЗПК. После этого оставшийся объем восполняется эритроцитарной массой и плазмой в соотношении 2:1.
Подготовка к ЗПК
Перед тем как проводить операцию по обменному переливанию крови, необходимо выполнить такие условия:
- устранить ацидоз, гипоксемию, гипогликемию, гипотонию, гипотермию;
- подготовить кювез с источником лучистого света;
- исключить энтеральное питание за 3 часа до процедуры;
- постановка желудочного зонда для периодического удаления содержимого;
- выполнить очистительную клизму;
- подготовка инструментов: пупочные катетеры, шприцы различного объема и прочее;
- согревание трансфузионной среды;
- организовать все необходимое для реанимационных мероприятий;
- кровь донора должна быть проверена на групповую принадлежность и совместимость с сывороткой реципиента;
- перед выполнением процедуры соблюдать асептику, обкладывать область манипуляции стерильными салфетками, провести обработку рук врача и области операции.
Методика
После подготовительного этапа врач и ассистент выполняют такие манипуляции заменного (обменного) переливания крови.
- После отсечения верхушки пуповинного остатка вводят стерильный катетер на 3-5 см (у крупных детей 6-8 см) по направлению к печени. При позднем переливании крови после 4 дней от рождения или с имеющимися противопоказаниями постановки пупочного катетера переливание выполняют через другую доступную центральную вену.
- Катетер заполняется гепаринизированным раствором 0,5-1 ЕД/мл.
- Выводят (забирают) кровь ребенка по 10-20 мл, а у недоношенных по 5-10 мл.
- Вводят эритроцитарную массу и плазму в эквиваленте забранной. После 2 шприцев эр.массы следует 1 шприц плазмы.
- После замещения 100 мл объема необходимой инфузии нужно ввести 1-2 мл раствора кальция глюконата или 0,5 мл раствора кальция хлорида в 5-10 мл раствора глюкозы 10%.
- Завершить операцию после замещения 2 объемов циркулирующей крови. Продолжительность процедуры должна составлять 1,5-2,5 часа.
- Перед завершением нужно забрать кровь для оценки билирубина.
- Перед удалением катетера ввести половину суточной дозы антибиотика.
- После завершения процедуры на ранку наложить стерильную повязку.
Об эффективности проводимой операции заменного переливания говорит более чем двукратное падение концентрации билирубина уже к концу манипуляции.
В послеоперационном периоде необходим обязательный контроль за гликемии, кальцием, калием, значением кислотности, гемодинамикой, инфекционным заражением. Дальнейшее лечение включает фототерапию. Если формируется поздняя анемия – назначают препараты эритропоэтина – Эпоэтин альфа.
Осложнения
Самыми тяжелые осложнения развиваются сразу после ОЗПК:
- аритмия;
- прекращение работы сердца;
- тромбозы;
- гиперкалиемия;
- тромбоцитопения;
- возникновение инфекции;
- гипокальциемия;
- ацидоз;
- гипотермия;
- некротический энтероколит.
Заключение
Отечная форма является самой неблагоприятной для прогноза – при ней довольно часто погибают дети. Желтушная – с успехом лечится своевременным заменным (обменным) переливанием крови, если нет поражения центральной нервной системы. Самая благоприятная по выживаемости анемичная форма. Смертность при ГБН – 2,5%, большинство приходится на отечную.
Что такое анемия у недоношенных детей и как с ней бороться?

Анемия у недоношенных новорожденных детей – явление, возникающее достаточно часто. Это обусловлено недостаточной зрелостью организма, в том числе и кровеносной системы. В связи с этим состав крови младенца, родившегося раньше положенного срока, имеет характерные особенности – как в количественном, так и качественном планах. Далее расскажем, как распознать это заболевание. А также, какие есть методы лечения.
Норма гемоглобина для малышей, родившихся раньше срока
Показатели содержания гемоглобина в крови у новорожденных, появившихся на свет раньше срока, намного ниже, нежели у вовремя родившихся детей. Особенно – в первый месяц его жизни. Нижняя граница нормы для недоношенных младенцев составляет всего 160 г/л.
На заметку. К концу первого месяца содержание гемоглобина в крови у малыша снижается (как и у всех младенцев). Нижняя граница нормы в этот период составляет 100 г/л.
к оглавлению ↑
Причины и последствия снижения этого белка в крови
Гемоглобин – жизненно важный сложный белок, участвующий в процессе транспортировки молекул кислорода. Помимо этого, он обеспечивает вывод углекислого газа из организма. Поэтому в первые дни жизни новорожденного малыша очень важно следить за тем, чтобы количество данного белка в крови было достаточным.
Если показатели содержания гемоглобина оказываются слишком низкими, то нарушается естественный кислородный обмен, что может привести к осложнениям и заболеваниям. Существует ряд причин, провоцирующих понижение гемоглобина у новорожденных:
 Большая кровопотеря во время родов, которая может произойти вследствие разрыва пуповины или преждевременной отслойки плаценты.
Большая кровопотеря во время родов, которая может произойти вследствие разрыва пуповины или преждевременной отслойки плаценты.- Усиленный распад эритроцитов приводит к тому, что новые белки не успевают вырабатываться костным мозгом в силу его несформированности. Такое явление характерно для малышей, родившихся раньше срока, в первые месяцы жизни.
- Гемолитическая болезнь новорожденного ведет к ускоренному распаду данного белка. В данном случае в организме малыша отмечается действие антител, полученных им от матери. Именно они оказывают разрушающее действие на эритроциты.
- Сфероцитоз – наследственная болезнь, вследствие которой у ребенка развивается анемия. Из-за того что эритроциты имеют сферическую (неправильную) форму, гемоглобин быстро распадается.
- Внутриутробное инфицирование малыша (герпес, сифилис, краснуха) ведет к слишком быстрому распаду эритроцитов.
- Если в процессе питания малыш не получает необходимого количества железа, то к возрасту 5-6 месяцев гемоглобин может быть пониженным, так как именно к этому периоду истощаются запасы, полученные малышом в утробе матери.
Если оставить без внимания такую серьезную проблему как пониженный гемоглобин у новорожденного, то существует риск возникновения осложнений. Среди наиболее опасных последствий выделяются:
- Гипоксия, в результате которой происходит сбой в работе ряда внутренних органов.
- Инвалидность.
- Отставание в психическом и физическом развитии.
к оглавлению ↑
Факторы возникновения анемии
Новорожденные, появившиеся на свет раньше положенного срока, практически в 100% случаев страдают от анемии. Ее возникновение обусловлено множеством причин.
-
Недостаточное количество железа в организме малыша.
Важно! В большинстве случаев восстановить баланс данного элемента невозможно даже при помощи медикаментозных препаратов, так как они не дают никаких результатов. - Неправильный обмен веществ.
- Нехватка свежего воздуха.
- Истощение запасов железа в организме.
- Врожденные болезни (чаще всего сепсис).
- Стремительное увеличение массы и длины тела ребенка, что ведет к увеличению потребностей организма в железе.
-
 Недостаточное количество ферментов, принимающих участие в синтезе гемоглобина.
Недостаточное количество ферментов, принимающих участие в синтезе гемоглобина. - Усиленный распад эритроцитов вследствие высоких показателей билирубина в крови.
- Функциональная недостаточность (временная) костного мозга.
- Прекращение эритропоэза.
- Нехватка в организме витамина E.
- Недостаточное количество в организме фолиевой кислоты.
к оглавлению ↑
Симптомы
Протекает данное заболевание с ярко выраженной симптоматической картиной, которая позволяет определить наличие проблем с гемоглобином не только медицинским специалистам, но и родителям.
- Бледность прогрессирующего характера кожных покровов и слизистых оболочек.
- Некоторое снижение двигательной активности.
- Ухудшение аппетита – малыш плохо сосет грудь или бутылочку.
- Иногда на верхушке сердца появляется систолический шум.
- Слабость и вялость (при поздней анемии).
- Частые и обильные срыгивания.
- Отсутствие систематического стула.
- Сухость кожных покровов.
- Отек конечностей или лица (при тяжелых формах заболевания).
- Дыхание неглубокое, прерывистое, поверхностное.
- Одышка.
- Частые инфекционные и воспалительные заболевания.
При обнаружении одного или нескольких симптомов следует незамедлительно обратиться к специалисту для проведения всех необходимых анализов и обследований.
к оглавлению ↑
Сроки проявления
Симптомы анемии у недоношенных новорожденных начинают проявляться уже к началу второго месяца. Наиболее ярко выражается болезнь в возрасте 3-4 месяцев. При своевременном и грамотном лечении, комплексном подходе, и должном уходе, симптомы анемии полностью исчезают уже к 7 месяцам.
Обратите внимание! В случае сохранения симптомов заболевания после семи месяцев, следует пройти дополнительные обследования на предмет выявления истиной причины анемии, которая может быть никак не связана с преждевременными родами.
к оглавлению ↑
Лечение
Необходимо понимать, что такое заболевание невозможно вылечить за несколько дней, и даже недель. Терапия проводится длительное время. Методы лечения напрямую зависят от типа анемии и степени ее тяжести.
Переливание крови при низком показателе

Назначают переливание крови малышам чаще всего в первую неделю жизни, в случае снижения уровня гемоглобина до отметок, ниже 130 г/л. Проведение этой процедуры является необходимым, так как слишком низкие показатели данного белка приводят к существенным проблемам с дыханием, могут оказать пагубное влияние на работу ЦНС и сердца.
Лечение этим методом имеет свои побочные эффекты и возможные последствия, которые необходимо учитывать:
- Высокий риск заражения ребенка инфекциями или ВИЧ.
- Может произойти отторжение организмом чужеродной крови.
- Эликролитрое равновесие крови может быть нарушено.
к оглавлению ↑
Препараты
В возрасте от двух месяцев у младенцев, родившихся раньше срока, наблюдается анемия на фоне недостатка железа в крови. Поэтому для лечения данного заболевания используются медикаментозные препараты и витамины, позволяющие восполнить запас недостающего элемента.
Назначают препараты в виде таблеток для приема внутрь. Дозировка определяется из расчета 6-7 мг препарата в сутки на 1 кг веса ребенка. Прием осуществляется в перерывах между кормлениями.
После нормализации уровня гемоглобина в крови, назначенные лекарства следует пропить еще 2 месяца, но уже в меньшей дозе – составляющей половину от первоначальной.
Для более эффективного лечения назначают одновременный прием препаратов и витамина Е.
к оглавлению ↑
Диета
Новорожденные малыши питаются либо специальной молочной смесью, либо материнским молоком. В первом случае недостающие элементы водятся детям дополнительно, а во втором случае кормящая мать должна максимально обогатить свой рацион железосодержащими продуктами питания.
На заметку. Недоношенным новорожденным при выявлении анемии прописано раннее введение прикорма с использованием продуктов с повышенным содержанием железа.
к оглавлению ↑
Профилактика
Наиболее эффективными профилактическими мероприятиями считаются:
- Прием препаратов железа во время беременности и в период лактации.
- Недоношенным малышам в возрасте 3 месяцев начинают давать препараты железа. Суточная норма – 2 мг/кг.
- Ежеквартальная сдача анализов крови в течение первых двух лет жизни малыша.
- Применение препаратов, в основе которых – рыбий жир.
Недоношенные новорожденные отличаются не только слабыми рефлекторными показателями, но и пониженным уровнем гемоглобина. Чтобы избежать осложнений и неблагоприятных исходов, следует своевременно начинать лечение, которое должно осуществлять систематически, грамотно и качественно. Ведь от этого зависит здоровье и жизнь малыша.
Низкий гемоглобин у грудничка. Причины, симптомы, лечение, питание
Низкий гемоглобин у грудничка появляется из-за того, что организм крохи еще не окреп и не функционирует в полной мере. У новорожденных детей гемоглобин повышен в первые дни жизни, спустя некоторое время его уровень приходит в норму. Но бывают случаи, когда уровень эритроцитов понижается больше, чем необходимо. В некоторых случаях развивается железодефицитная анемия, недостаток минеральных веществ и другие проблемы. Дефицит кровяных телец отрицательно сказывается на снабжении тканей кислородом.
Норма
Общепринятой медицинской нормой с рождения до трехдневного возраста является показатель 146-222 г/л. Далее происходят некоторые изменения в организме новорожденного, и количество сложного белка начинает снижаться:
- когда крохе исполнится неделя, показатель равен 135-200 г/л;
- к двухнедельному возрасту количество телец — 125 г/л;
- норма в месяц– 100-182 г/л;
- норма в 2 месяца – 90-142 г/л.
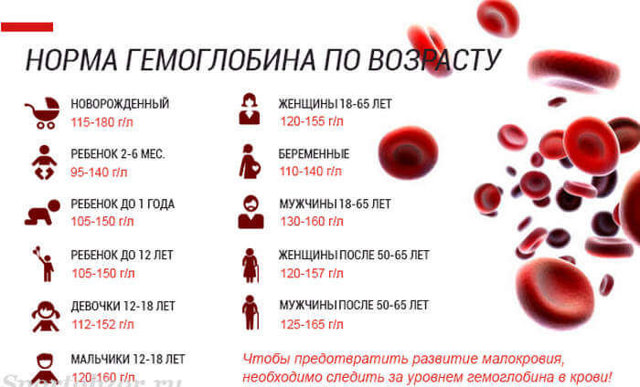
Низкий гемоглобин у грудничка в 2-3 месяца обусловлен падением выработки эритроцитов. Постепенно запасы гемоглобина в детском организме истощаются.
Какой должен быть гемоглобин у новорожденных детей
Какой гемоглобин считают пониженным
| Новорожденные дети | менее 140 г.л. |
| 1 месяц | менее 110 г.л. |
| 3 месяца | менее 90 г.л. |
| 6 месяцев | менее 110 г.л. |
| год | менее 100 г.л. |
Если гемоглобин у грудного ребенка понижен незначительно, его можно привести в норму изменением рациона матери и образа жизни. Но если показатели гораздо ниже нормы, к примеру сразу после рождения, количество эритроцитов в крови не превышает 130 г.л. или в 9-10 месяцев ниже 100 г.л.
, необходимо срочно выявить причину пониженного гемоглобина и назначить лечение.
Низкий гемоглобин у грудничка: причины
Низкий гемоглобин при грудном вскармливании негативно сказывается на развитии детского организма. Количество эритроцитов нередко снижается у малыша на фоне анемии у матери. Почему у грудничка низкий гемоглобин — ответит педиатр. Причины проблемы могут крыться в таких ситуациях:
- преждевременное отслоение плаценты во внутриутробном периоде;
- разрыв пуповины плода при вынашивании;
- неправильно перерезанная, акушером пуповина;
- многоплодная беременность;
- анемия у матери во время вынашивания;
- гемолитическая болезнь;
- герпес;
- краснуха;
- сифилис;
- недоношенность;
- внутриутробная инфекция;
- патология крови;
- наследственные заболевания;
- анкология.
Антитела детского организма разрушают эритроциты и тормозят их выработку. Это становится основной причиной снижения сложного белкового соединения. Если низкий гемоглобин у грудничка — причины этого могут крыться в токсикозе матери при беременности.
Когда ребенок интенсивно растёт, то ему требуются дополнительные источники железа. Мать должна обеспечивать малыша этим микроэлементом для предотвращения развития дефицита железа в организме. Ей самой нужно правильно питаться, чтобы обеспечить железом и себя и ребенка.
Низкий гемоглобин у грудничка в 4 и в 6 месяцев может возникнуть из-за интенсивного роста скелета и мышц.
При хирургических вмешательствах, внутренних кровотечениях, а также при отравлении вредными веществами уровень гемоглобина в крови ниже нормы.
Симптомы низкого гемоглобина у грудничка
Как понять, что у грудничка низкий гемоглобин? Малыш начинает плохо кушать, теряет в весе. У него начинается задержка в физическом развитии. К основным симптомам снижения сложного белкового соединения относятся:
- подверженность крохи к частым простудам и респираторным заболеваниям;
- постоянная сонливость;
- быстрое утомление;
- белые пятнышки на ногтях, ногти слоятся;
- бледная сухая кожа;
- кожные покровы могут становиться желтоватыми;
- синяки под глазами;
- нарушение стула, может быть как понос так и запор;
- учащенное сердцебиение;
- мигрени и головокружения;
- повышенная температура;
- плохой аппетит и частые срыгивания.
В некоторых случаях наблюдаются трещины на ступнях и ладошках. Ребенок берет в рот несъедобные вещи, хотя это не показатель для маленьких детей, они так познают мир. Замечают отклонения в развитии, малыш мог переворачиваться самостоятельно на животик, или совершать еще какие то новые действия, а потом вдруг перестает. Увеличенная печень или селезенка, ощущаются при пальпации.
В редких случаях может быть потеря сознания, шумы в сердце, пониженное давление.
Маме необходимо разобраться, почему низкий гемоглобин в крови у грудничка. Если болен новорождённый, то причины плохого уровня гемоглобина эритроцитов заключаются в патологии беременности. Когда низкий гемоглобин у грудничка в 1 месяц, это указывает на развитие проблемы еще во внутриутробном периоде. У грудничка гемоглобин ниже нормы может быть также из-за сложных родов.
Как поднять низкий гемоглобин у грудничка?
Устранение проблемы заключается в восполнении дефицита железа. Необходимо проверить ребенка на нарушения кроветворения, функционирование пищеварительных отделов, всасывание железа в организме.
Важно:
- обеспечить должную физическую активность крохи;
- нормализовать режим сна и отдыха;
- исключить из жизни ребенка стресс;
- ежедневное пребывание крохи на прогулке;
- ввести в рацион продукты, богатые железом.
Медикаменты
При железодефицитной анемии грудничкам назначают препараты с восстановленным железом, оно хорошо усваивается в кишечнике новорожденного ребенка. Принимать лекарства, содержащие железо необходимо минимум 3 месяца.
Часто назначаемые препараты:
- мальтофер
- ферронал 35
- актиферрин
- гемофер
- феррум лек
Дозировка препаратов определяется лечащим врачом в индивидуальном порядке. Если уровень гемоглобина критически низкий, лечение проходит в стационаре. Если жизни и здоровью малыша нет угрозы, лечение проводится на дому. Перечисленные препараты можно принимать даже в качестве профилактики, чтобы избежать дефицита железа.
Препараты должен назначать доктор, в случае если они действительно необходимы и у ребенка нет противопоказаний к их применению. Давать ребенку препараты с железом без назначения врача нельзя.
Железосодержащие медикаменты целесообразнее применять вечером за час до еды, в это время они хорошо усваиваются. Спустя месяц приема препарата, назначаются анализы крови. Исходя из результатов, доктор ориентируется, стоит ли продолжать прием лекарств дальше, либо корректирует дозировку.
При приеме железосодержащих препаратов стул у грудничка как на грудном, так и на искусственном вскармливании станет более темным, это нормально, не стоит пугаться.
При простуде у ребенка, о дальнейшем приеме препарата также нужно проконсультироваться с врачом.
Также возможны побочные реакции на препарат: кожная сыпь, рвота, частые срыгивания. Прием лекарств стоит немедленно остановить и снова обратиться к педиатру, рассказать о побочных действиях, чтобы он назначил другой препарат.
Гемоглобин на грудном вскармливании поддерживается также путем приема матери фолиевой кислоты, а также витаминов группы B.
Питание
Низкий гемоглобин у грудничка в 2 месяца и более старшем возрасте можно устранить налаживанием питания и режима. Если ребенок на грудном вскармливании, матери нужно обогатить свой рацион продуктами с высоким содержанием железа, а также животного белка.
Питание матери

Необходимо включить в рацион:
- говядину
- курицу
- нежирную свинину
- индейку
- кролика
- печень
- язык
- гречневую крупу
- геркулес
- зелень
- чечевицу
- ячневую крупу
- пшеницу
- орехи
- гранаты
- курагу
- чернику
- свеклу
- яблоки
Лучше всего усваивается железо из мясных продуктов. Под воздействием аскорбиновой и молочной кислоты, железо усваивается гораздо лучше. А вот негативно повлиять на всасывание железа могут полифенолы, которые содержатся в орехах, бобовых, чае, также соевый белок и избыток кальция и пищевых волокон.
В случае если мать придерживается диеты, которая категорически запрещает употребление животного белка, нужно употреблять в пищу большое количество зелени, кураги, гречневой крупы и гранатов.
Питание ребенка
Если ребенок на искусственном вскармливании, необходимо отдать предпочтение смесям с большим содержанием железа. Недоношенным детям такие смеси вводятся после 2 месяцев, а двойне или тройне, после 3 месяцев.
Также детям с анемией, раньше вводится прикорм, но по этому поводу нужно проконсультироваться с врачом. Для начала ребенку дают каши и фруктовые и овощные пюре, и только спустя 2 месяца можно переходить на мясную пищу. Начать можно с гречневой кашки, она содержит большое количество железа и будет полезна для малыша.
С чего начать мясной прикорм
Диета играет особенно важную роль в ликвидации проблемы. Как поднять низкий гемоглобин у грудничка? В рацион включают тертые яблоки, свеклу, говядину, пшеницу. В некоторых случаях дается фолиевая кислота грудничку.
Переливание крови при низком гемоглобине
В большинстве случаев, чтобы повысить уровень гемоглобина достаточно соблюдать диету и принимать железосодержащие препараты, но если гемоглобин опустился до критического уровня — жизнь человека весит на волоске.
В тяжелых случаях выполняют переливание крови, например когда уровень гемоглобина в крови опускается ниже 60 г/л.
После проведения процедуры гемотрансфузии самочувствие больного улучшается, а уровень гемоглобина постепенно приходит в норму.
Для проведения процедуры необходима кровь донора, она должна быть той же группы и резус-фактора, что и у больного. Но даже если эти показатели совпали, кровь все равно может не подойти для гемотрансфузии. Кровь проверяют на совместимость, а затем, если она подходит, делают переливание. Иначе может произойти склеивание эритроцитов, что приведет к смерти больного.
Как предотвратить низкий гемоглобин у новорожденных?
- Контролировать уровень гемоглобина во время беременности. У будущей мамы должен быть полноценный рацион, включающий достаточное количество железосодержащей пищи, чтобы плод к рождению накопил необходимое количество железа. Беременным женщинам часто назначают железосодержащие препараты, чтобы поддерживать уровень железа в крови.
- Дольше кормить ребенка грудью. Лактоферрин, присутствующий в грудном молоке, способствует усвоению железа.
- Кормящей маме нужно правильно питаться, включить в рацион как можно больше железосодержащих продуктов и отказаться от чая, он негативно влияет на всасывание железа.
- Больше гулять на свежем воздухе и двигаться. При этом кровь насыщается кислородом.
- Адаптированные смеси должны быть с повышенным уровнем железа, магния и других полезных элементов.
- Своевременное введение прикорма, также поможет избежать анемии. Малыш растет, и ему необходимо больше питательных веществ, чем он может получить из материнского молока или смеси.
- Профилактический прием железосодержащих препаратов.Особенно необходимо это недоношенным детям, двойняшкам и тройняшкам, детишкам с недобором веса или же наоборот, интенсивной прибавкой.
Когда низкий гемоглобин у грудничка, Комаровский рекомендует побольше гулять на свежем воздухе и давать кушать крохе гречневую кашу и мясо.
При сильном падении эритроцитов назначается введение эритроцитарных масс. Хорошо помогает массаж при низком гемоглобине у грудничка.

Чем опасен низкий показатель?
Специалисты не рекомендуют рано отлучать младенца от груди. Иначе появляется низкий гемоглобин у грудничков, причины и лечение которого разнообразны.
Если подобная проблема возникла, последствия могут привести к сильной задержке роста. Нельзя допускать прогрессирования анемии. От неё, прежде всего, страдают ткани мозга.
Когда обнаружен низкий гемоглобин у грудничка — лечение должно быть своевременным.
Высокий гемоглобин у грудничков: причины и лечение
Последствия переливание крови при низком гемоглобине: помогает при онкологии, новорожденному, опасно ли
Переливание крови при низком гемоглобине назначают только в экстренных случаях, когда его уровень опускается за пределы критической фазы, а именно меньше 60 г/л.
Благодаря этим мерам, не только показатели железа стремительно повышаются, но и общее самочувствие значительно поправляется.
Несмотря на выраженное положительное действие от процедуры, последствия переливание крови при низком гемоглобине не всегда предсказуемы.
Как происходит переливание крови для восстановления гемоглобина
Процесс переливания крови при сниженных показаниях гемоглобина в медицинской терминологии именуется гемотрансфузия.
Осуществляется он только в условиях стационара и под бдительным наблюдением медицинского персонала. Переливают кровь, чтобы повысить содержание железа, от здорового донора к реципиенту.
Процедура возможна только при совпадении группы крови и резус-фактора.
Последовательность обязательных действий при переливании крови:
- Доктор выясняет, имеются ли веские причины для гемотрансфузии, а также есть ли противопоказания. Сбор анамнеза в данном случае обязателен, у пациента необходимо выяснить: проводилась ли ранее переливание гемотрансфузионной среды для повышения гемоглобина, не возникали аллергические реакции либо побочные эффекты, наличие хронических заболеваний и другие индивидуальные особенности организма, которые необходимо учесть.
- После проведения лабораторных исследований персональных показателей крови пациента, таких как группа и резус-фактор. Потребуется дополнительное подтверждение первоначальных данных уже на месте, то есть в стационаре. Для этого в медицинском учреждении проводится повторный анализ, и показатель сравнивается с лабораторным — данные обязаны полностью совпадать.
- Подобрать максимально соответствующую донорскую эритроцитарную массу для переливания крови при низком гемоглобине. В случае хоть малейшего не совпадения даже по одному показателю, переливание крови с целью повышения гемоглобина не разрешается. Доктор должен удостовериться, чтобы упаковка была герметична, а в паспорте указана вся информация относительно номера и даты заготовки, фамилии донора, его группы и резуса, наименования организации заготовителя, срока годности и подпись врача. Продолжительность хранения донорского гематотрансфузионого состава варьируется от 20 до 30 дней. Но даже при полном соответствии всем показателям при визуальном осмотре, специалист не должен обнаружить в ней никаких посторонних сгустков или пленок. После доскональной проверки качества проводится повторный анализ на подтверждение группы и резуса.
- Совместимость проверяется с использованием системы AB0, при этом на специальном стекле соединяются донорская с кровью реципиента.
- Для проверки сочетаемости по резус-фактору в специальную пробирку добавляют две части сывороточной массы крови пациента, одну часть донорской, часть полиглюкина, 5 миллилитров физраствора и при вращении наблюдают за происходящей реакцией.
- После изучения данных совместимости проводят биологическую пробу, путем струйного введения реципиенту 25-ти миллилитров донорской крови. Она вводится трехкратно с интервалом между впрыскиваниями в три минуты. В это время за пациентом пристально наблюдают, если сердечные сокращения и пульс нормальные, лицо без признаков покраснения и общее самочувствие стабильно, то плазма допускается к переливанию.
- Кровь не применяется в первозданном виде, переливают различные ее составляющие в зависимости от назначений. При низком гемоглобине переливают эитроцитарную массу. Вводится этот компонент кровяного потока капельным путем при скорости 40–60 капель в минуту. Пациент непрестанно должен находиться под контролем врача, который следит за его общим самочувствием, пульсом, давлением, температурой, состоянием кожных покровов, с последующим занесением сведений в медицинскую карту.
- По окончании процесса пациенту необходим покой в течение двух часов. Еще сутки он находится под наблюдением врача, затем сдает на анализ кровь и мочу.
- После завершения переливания оставляют примерно 15 миллилитров сыворотки крови реципиента и эритроцитарной массы донора. Их сохраняют в холодильной камере около 2 суток, если появится необходимость сделать анализ, в случае возникновения осложнений.
Гемотрансфузия при малокровии разрешена не всем, исключение составляют люди, имеющие редкую группу крови. Восстановление гемоглобина у них может проводиться только с использованием железосодержащих препаратов и специальной диеты, включающей продукты богатые железом.
Возможные последствия переливания крови для поднятия гемоглобина
Перед тем как ставить капельницу реципиенту, проводят ряд проб на сочетаемость, во избежание слипания (агглютинации) эритроцитов, которое может повлечь летальный исход. Несмотря на соблюдение предварительных мер безопасности при проведении переливания крови при сниженном гемоглобине, не всегда получается избежать непредвиденных последствий.
Виды осложнений при гемотрансфузии в целях повышения гемоглобина:
- Реактивные:
- увеличение температуры тела;
- синдром массивных гемотрансфузий, может быть связан с большим, чем необходимо объемом введенной крови;
- гемолитический шок, может развиться при антигенной несовместимости крови, в такой ситуации случается распад оболочек эритроцитов, что приводит к отравлению организма продуктами метаболизма;
- цитратный шок, способен проявиться только, если при переливании используют консервированную кровь, по причине применения к ней в качестве консерванта цитратной соли;
- посттрансфузионный шок, бывает вызван последствиями переливания «плохой» крови в перегретом состоянии, зараженной токсинами, с примесью распавшихся кровяных клеток;
- анафилактический шок, может возникнуть при аллергии на вводимую гемотрансфузионную среду.
- остро образовавшееся расширение сердца, вследствие стремительного ввода гемотрансфузионных сред;
- тромбозы, сгущение крови, приводящее к закупориванию сосудов;
- эмболия, возникшая в результате проникновения воздуха в гемотрансфузионную систему.
Попадание гемоконтактной инфекции возможно, когда необходимо экстренное переливание крови при резком снижении гемоглобина и нет времени на ее выдерживание. В обязательном порядке гемотрансфузионная среда тщательно контролируется на наличие микроорганизмов. Для этого ее выдерживают в течение шести месяцев и повторно исследуют.
Симптомы сниженного гемоглобина
Определить уровень содержания железа в крови легко, для этого потребуется лишь сдать анализ крови в районной поликлинике или диагностической лаборатории.
Поводом для сдачи анализа может послужить обследование, связанное с посещением врача или наличие явных признаков, свидетельствующих о малокровии.
По результатам исследования станет понятно, какие меры восстановления железа в организме предпочесть — железосодержащее питание и препараты или переливание крови для поднятия гемоглобина.
К наиболее распространенным симптомам анемии относятся:
- Сильное сердцебиение и затрудненное дыхание.
- Обморочные состояния и головокружение.
- Боли в голове, ощущение шума в ушах.
- Чувство слабости и болей в мышечной системе.
- Изменение вкуса и обоняния.
- Изменение строения ногтей.
- Истончение, сухость волос.
- Бледность и сухость слизистых и кожных покровов.
- Затяжное вялое, апатичное состояние, утомляемость, депрессии.
- Пониженное давление, отклонения в работе ВГТ системы, холодные нижние конечности.
Если количественное значение железа снизилось не сильно, то человек может и не подозревать, об этом. Либо его начинают волновать непрекращающееся чувство утомленности, даже после полноценного сна, хотя анемия часто сопровождается бессонницей.
Такие ощущения обусловливаются кислородным голоданием организма из-за недостатка в крови железосодержащего белка в эритроцитах или уменьшения их числа, или объема.
Ведь, как известно, именно на красные кровяные тельца возложена одна из важнейших миссий по снабжению всех органов, систем и тканей тела кислородом и последующим выведением углекислого газа.
Поэтому при сильном отклонении от нормы показателя гемоглобина возможно придется прибегнуть к переливанию крови для его повышения.
Переливание крови при недостаточном гемоглобине в детском возрасте
При обнаружении у себя или близких одного и более симптома сниженного гемоглобина стоит обратиться в поликлинику для проведения исследования состава кровяного потока.
Особенно внимательно нужно относиться к поддержанию железа в крови у детей на должном уровне.
Ребенок вряд ли сможет внятно объяснить, что с ним происходит. А именно в детском возрасте нарушение кислородного обмена опаснее всего, потому что может повлечь физическую или умственную отсталость.
Не редко необходимость переливания для поднятия гемоглобина или устранения последствий анемии, появляется у новорожденных и, особенно у недоношенных детей.
Следует учитывать, что недоношенность всегда влечет за собой недостаточный показатель гемоглобина, но при отсутствии тяжелой формы анемии, уровень железа полностью восстанавливается самостоятельно к первому году жизни.
В случае жизненно важной потребности в переливании крови при низком гемоглобине, понадобится тщательный подбор донорской крови, так как материнскую в подобной ситуации применять запрещается.
Потребоваться переливание крови для новорожденного из-за гемоглобина может при гемолитической анемии — это когда кровь матери и ребенка несовместима.
Гематологическая анемия имеет ряд серьезных последствий:
- Не возможность вынашивания плода.
- Рождение младенца с отеком.
- Появление сильной желтушки.
При своевременном обнаружении тяжелой формы анемии у плода в период беременности, делают ему внутриутробное переливание эритроцитной массы. Процедура помимо соблюдения стандартных мер по подбору крови донора, проверке на восприимчивость и совместимость, проходит с использованием ультразвука.
Нормальный уровень гемоглобина необходим для осуществления всех процессов жизнедеятельности человека, полноценного формирования организма, поддержания здоровья. Показатель железа в кровяном русле является одним из главных для здорового самочувствия. Для его поддержания в норме потребуется лишь полноценно питаться и как можно больше уделять времени прогулкам на свежем воздухе.
Недоношенные дети и анемия: что делать?
Недоношенные дети, как известно, часто слабенькие, имеют проблемы со здоровьем и требуют повышенного внимания со стороны и родителей, и медиков. Например, часто у таких детей обнаруживается анемия, или малокровие — заболевание, связанное с недостатком эритроцитов в крови.
По статистике, у 90% малышей, родившихся раньше 30-ой недели и имеющих вес менее 1,5 кг, диагностируется сложная форма анемии, при которой требуется переливание крови.
Особенности анемии у младенцев
Недоношенные дети рождаются раньше положенного срока, поэтому многие важные показатели (рост, вес) и органы не достигают даже минимального порога нормы. Такие младенцы еще совсем не приспособлены к жизни вне материнского организма, и кроветворная система не исключение: эритроцитов в крови недоношенных малышей катастрофически не хватает.
Какова же норма гемоглобина у недоношенных детей? Нижняя граница в первый месяц жизни — всего 160 г/л, и уже к концу первого месяца она опускается до 100 г/л. Для сравнения: у новорожденных, родившихся в положенный срок, уровень гемоглобина варьируется от 200 до 240 г/л.
Почему такое происходит?
У недоношенных детей (почти у всех) есть проблемы с кроветворной системой: у кого-то в большей степени, у кого-то — в меньшей. Причин этого несколько:
- дефицит железа;
- нарушение обмена веществ;
- гипоксия;
- быстрое расходование железа в организме;
- слишком быстрый рост ребенка (в размерах и в весе);
- недостаток ферментов, способствующих синтезу гемоглобина;
- избыток билирубина и, как следствие, слишком быстрый распад эритроцитов;
- некоторые врожденные заболевания (например, сепсис);
- временная функциональная недостаточность костного мозга;
- дефицит витамина Е;
- завершение эритропоэза;
- нехватка фолиевой кислоты.
Иногда значение имеет сразу несколько факторов, к примеру, дефицит железа и вместе с тем — стремительное увеличение массы и длины тела. Тогда элемент быстро расходуется, но не успевает восполняться, что и приводит к анемии.
Как проявляется?
Многие родители считают, что симптомы анемии заметны в первые дни жизни малыша еще в роддоме, и уже там акушеры могут сказать, есть ли у ребенка заболевание или нет. На самом деле, основные признаки заболевания отчетливо проявляются только к началу второго месяца жизни, а их пик приходится на возраст 3-4 месяца.
Бросаем курить — как восстанавливается организм?
Если родители своевременно отведут ребенка к врачу и предпримут меры по грамотному и эффективному лечению, примерно к 6-7 месяцам признаки недуга исчезнут.
Заподозрить анемию родители могут и сами дома. Для этого следует обратить внимание на ее основные проявления, а именно:
- бледность кожных покровов;
- вялость, апатия;
- отсутствие аппетита или сложности с захватом бутылочки, груди (на это просто не хватает сил);
- систолический шум в верхней части сердца;
- частые и обильные срыгивания;
- редкий стул;
- сухая кожа;
- отечность (рук, ног, лица);
- необычное дыхание (прерывистое, неглубокое, поверхностное);
- одышка;
- частые инфекционные болезни и воспаления.
Появление хотя бы одного из этих симптомов должно встревожить родителей, особенно если их малыш родился раньше положенного срока. В этом случае ребенка нужно немедленно показать педиатру.
Лечение
Если уровень гемоглобина в крови низкий, но не ниже 130 г/л, и связано это с недостатком железа, ему назначают специальные препараты в таблетках, чтобы восполнить его запасы. Это разрешено делать не раньше, чем ребенку исполнится 2 месяца.
При показателе ниже 130 г/л требуется переливание крови, которое хоть и является единственным способом помочь ребенку, имеет ряд недостатков:
- высокий риск заражения при несоблюдении санитарных норм (например, ВИЧ);
- отторжение чужеродной крови;
- нарушение электролитного равновесия крови.
Малышу требуется специальное питание: особая молочная смесь и дополнительный ввод недостающего элемента. Если ребенок находится на грудном вскармливании, маме необходимо принимать больше продуктов, богатых железом.
Даже если уровень гемоглобина удается восстановить в течение нескольких месяцев, ребенка нужно будет периодически показывать врачу (раз в 3 месяца) до достижения 2-летнего возраста. При введении прикорма нужно налегать на продукты, богатые железом, а также дополнительно принимать препараты железа или добавки (например, рыбий жир).
Игнорировать проявления анемии в детском возрасте нельзя, потому что в этом случае она может привести к гипоксии, инвалидности или задержкам умственного или психического развития.
Видео по теме
Запас гемоглобина после заменного переливания крови
Основной причиной поздней анемии, достигающей минимального уровня на 6 — 8-й нед, является низкий запас гемоглобина после заменного переливания крови. Число гематокрита крови с консервирующим раствором обычно низко и после замещения одинаковых объемов детской и донорской крови без коррекции ребенок продолжает оставаться относительно анемичным, т. е.
содержание гемоглобина равно 90 — 100 г/л (9 — 10 г/100 мл), в то время как в послеродовом периоде уровень должен составлять 140 — 150 г/л (14-15 г/100 мл). Наряду с этим может продолжаться усиленный гемолиз оставшихся или вновь образовавшихся резус-положительных телец под влиянием не выведенных в процессе заменного переливания антител.
Методика терапии включает:
- определение содержания гемоглобина и ретикулоцитов раз в неделю;
- введение 0,1 мг фолиевой кислоты раз в неделю;
- у недоношенных детей пероральное введение железа (ферронат суспензия — 1 мл ежедневно), начиная с 5-й нед;
- дополнительная гемотрансфузия в соответствии с индивидуальным состоянием ребенка показана: при ранней анемии немедленно, если содержание гемоглобина ниже 8г/100 мл; при поздней анемии аналогичной тяжести только в случаях неудовлетворительного развития ребенка и угнетения кроветворения, т. е. при снижающемся уровне гемоглобина и отсутствии ретикулоцитов.
Нарушения деятельности ЦНС в качестве последствия ядерной желтухи можно обычно на основании анализа ее течения в послеродовом периоде предусматривать, однако судить об их тяжести невозможно.
Неожиданным отдаленным осложнением может быть нарушение слуха. Нерешенным остается вопрос о том, может ли гипербилирубинемия, особенно при концентрации неконъюгированного билирубина ниже 340 мкмоль/л (20 мг/100 мл), быть причиной менее серьезных нарушений ЦНС, не представляющих собой типичных последствий перенесенной ядерной желтухи.
В некоторых группах детей, находящихся под наблюдением после перенесения ГБН, были обнаружены нарушения восприятия, речи, также гипотония, умеренная атаксия, у детей других групп они отсутствовали. Большинство таких нарушений, по-видимому, развилось скорее вследствие протрагированной анемии или других осложнений в перинатальном периоде.
В пользу последнего свидетельствует и то, что обнаружение минимальной мозговой дисфункции бывает частым у детей, подвергавшихся терапии с применением внутриматочной гемотрансфузии при тяжелых формах гемолитической анемии.
«Физиология и патология новорожденных детей»,К. Полачек
При тяжелой изоиммунизации матери рецепторы кровяных телец ребенка могут быть насыщены проникшими антителами в такой степени, что резус-принадлежность ребенка можно ошибочно определить как отрицательную.
Такой «блокирующий эффект» не должен вести к снижению терапевтических усилий, так как обнаружение резус-отрицательных кровяных телец наряду с резко положительным тестом Кумбса свидетельствует, наоборот, об исключительно тяжелом течении гемолитической болезни. Одновременно…
Светолечение показано главным образом у детей, страдающих ГБН по АВО-системе, у которых обычно применяется метод наблюдения.
Фототерапию начинают с 1-го или 2-го дня жизни ребенка при концентрации билирубина приблизительно 170 мкмоль/л (10 мг/100 мл), когда ненормальный гемолиз обычно диагностируют.
Благодаря менее тяжелому течению ГБН на фоне АВО-несовместимости светолечение дает положительный эффект и в результате его…
При клиническом обследовании расценивают жизненные проявления ребенка, окраску и вид кожного покрова, окраску первородной смазки, увеличение размеров печени и селезенки, наличие отеков и асцита, признаки геморрагического диатеза. Если нет необходимости в срочном применении терапевтических мер, ребенка переводят в отделение патологии новорожденных и наблюдают за ним. В случае нарастающей желтухи уровень билирубина исследуется с интервалами 6…
Дифференциальный диагноз гемолитической болезни
Дифференциальный диагноз гемолитической болезни, развившейся на фоне резус-несовместимости, не представляет трудностей, если имеются своевременно проведенные и достоверные серологические исследования.
Hydrops fetalis имеет типичную клиническую картину, однако может развиваться, хотя и редко, в результате целого ряда других причин, например в результате внутриутробной инфекции, врожденных пороков циркуляторной и респираторной систем, нефротического синдрома. Патогенез отечного синдрома при отсутствии…
Дифференциальный диагноз желтушного синдрома
Дифференциальный диагноз желтушного синдрома подробно излагается в главе, посвященной желтухам новорожденных.
Для гемолитической болезни характерно раннее появление желтухи, обычно в течение первых суток после рождения и быстрый подъем уровня неконъюгированного билирубина.
В редких случаях развития гемолитической болезни на фоне несовместимости крови по другим системам чем резус- и АВО, в качестве типичного признака приводится положительная прямая…