Здоровье 2 апреля 2017
Лабораторное исследование крови выполняют практически при каждой патологии. Это связано с информативностью данного анализа. По изменениям отдельных показателей крови можно судить об этиологии болезни, остроте патологического процесса.
Информация о повышении или снижении некоторых определенных клеток плазмы позволяет заподозрить специфические нарушения. К примеру, лейкоз, различные виды анемий. Одним из лабораторных признаков считается агранулоцитоз. Это синдром, который может встречаться самостоятельно или в сочетании с другими изменениями в составе крови.
Данный признак свидетельствует о наличии тяжелого инфекционного процесса.
Агранулоцитоз – это что такое?
Заболеваниями крови занимается наука гематология. Нарушением, которое свидетельствует о тяжелом патологическом процессе, является агранулоцитоз. Это синдром, характеризующийся выраженным снижением уровня белых клеток крови – лейкоцитов. Они необходимы для борьбы с инфекционными агентами, проникающими в организм при инфицировании.
Нормальное количество лейкоцитов в крови равно 4-9*109/л. Увеличение числа этих клеток указывает на развитие воспалительного очага. Нехватка белых кровяных телец может возникнуть при недостаточности иммунной системы, угнетении гемопоэза, интоксикации.
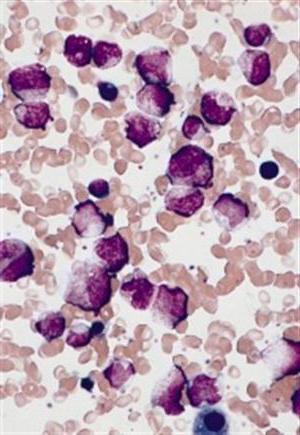
Агранулоцитоз – это лабораторный синдром, характеризующийся снижением уровня лейкоцитов до 1*109/л и менее (нейтрофилов – 0,75*109). Из-за выраженного дефицита иммунных клеток возникают различные инфекционные процессы бактериальной или вирусной этиологии. Чтобы выявить данный синдром, необходимо проведение клинического анализа крови.
Частота встречаемости агранулоцитоза
Данный гематологический синдром встречается среди женского и мужского населения. Врожденный агранулоцитоз регистрируется реже, по сравнению с приобретенным заболеванием. Подобным изменениям клеточного состава крови больше подвержены женщины среднего возраста (от 40 лет). Частота встречаемости этого лабораторного признака отличается в разных странах. В среднем агранулоцитоз выявляют у 1 из 1 200 человек. Значительному снижению числа лейкоцитов больше подвержены европеоиды.
Причины развития агранулоцитоза
Почему развивается агранулоцитоз? Причины этого патологического состояния зависят от разновидности заболевания. Врожденные агранулоцитозы обусловлены наследственным фактором. Синдром относится к генетически детерминированным патологиям. Риск того, что у ребенка, рожденного от больной матери или отца, будет иметь место данный синдром, очень высок. К причинам, вызывающим приобретенный агранулоцитоз, относятся следующие:
- Аутоиммунные заболевания. Подобными патологиями являются: системная красная волчанка, склеродермия, ревматоидный артрит. При этих заболеваниях иммунная защита направлена не только на чужеродные частицы, но и на собственные клетки организма.
- Воздействие ионизирующего излучения. Данный фактор приводит к угнетению не только белого, но и красного кроветворного ростка.
- Прием цитостатических лекарственных препаратов. Эти медикаменты показаны при ревматологических и онкологических заболеваниях. Недостатком терапии цитостатиками является то, что препараты уничтожают нормальные клетки.
- Длительный прием антибиотиков (например, при туберкулезе), НПВС и противопаразитарных средств.
- Тяжелое течение инфекционных заболеваний. Резкое снижение числа нейтрофилов может наблюдаться при вирусном гепатите, кори, краснухе, оспе, гриппе и т. д.
Стоит отметить, что агранулоцитоз не является самостоятельной патологией. Данный синдром не может развиться без определенной причины. Он всегда связан с каким-то патологическим воздействием.
Механизм развития агранулоцитоза
Нейтрофилы относятся к защитным клеткам крови. Они образуются в костном мозге и высвобождаются в большом количестве постоянно. Эти клетки составляют около 70 % от общего числа лейкоцитов. При недостаточной выработке данных элементов крови развивается нейтропения. Агранулоцитоз считается запущенной формой данного состояния. Врожденный дефицит нейтрофилов, а также общего количества лейкоцитов возникает из-за наличия патологического гена.
В результате воздействия экзогенных факторов, выработка белых кровяных телец снижается или полностью прекращается. Другим механизмом развития синдрома считается продукция антител к нейтрофилам. Таким образом, возникает агранулоцитоз. Анализы крови при этом изменятся практически сразу. Ведь период жизни нейтрофилов довольно короткий. Он составляет от 2 до 3 суток.
Классификация патологических состояний
В зависимости от причины и патогенетического механизма, выделяют несколько классификаций агранулоцитоза. Согласно этому, выделяют врожденную и приобретенную недостаточность нейтрофилов. В первом случае данный гематологический синдром возникает при следующих генетических патологиях:
- Гранулематозная болезнь.
- Семейная нейтропения.
- Синдром Швахмана-Дайемонда.
- Болезнь Костманна.
- Синдром Шедьяка-Штайнбринка-Хигаси.
- Врожденная алейкия.
Приобретённая недостаточность белых клеток крови делится на аутоиммунный, миелотоксический и гаптеновый агранулоцитоз. Каждая из этих форм имеет свой механизм развития. По течению патологического процесса выделяют острые состояния и хронические агранулоцитозы. Также в основу классификации положена степень тяжести синдрома.
Описание иммунного агранулоцитоза
Иммунный агранулоцитоз связан с патологическим воздействием антител на клетки крови. Он может быть обусловлен как эндо-, так и экзогенным механизмом. В первом случае заболевание возникает вследствие аутоиммунной агрессии. Подобное состояние приводит к системным патологиям соединительной ткани.
Клетки иммунной системы не изменяются по составу, однако они как бы «перепрограммируются». В результате они начинают оказывать противодействие собственным тканям организма. Гранулоциты быстро созревают и самостоятельно разрушаются. Экзогенные факторы при этом не имеют значения.
Синдром иммунного агранулоцитоза возникает при таких патологиях, как системная красная волчанка и ревматоидный артрит. При этом дефицит нейтрофилов сочетается с недостаточностью других клеток крови.
Ещё одной разновидностью заболевания, возникающего на фоне иммунных процессов, является гаптеновый агранулоцитоз. При этой форме патологического процесса тоже образуются антитела к нейтрофилам.
Отличием считается то, что они вырабатываются не самостоятельно, а после приема некоторых медикаментов – гаптенов. Повторный прием этих веществ вызывает иммунную реакцию, выражающуюся в разрушении гранулоцитов.
В качестве гаптенов могут выступать некоторые антибактериальные препараты, сахароснижающие и противовоспалительные средства, барбитураты.
Описание миелотоксического агранулоцитоза
Миелотоксический агранулоцитоз развивается в результате экзогенных воздействий. Он всегда сочетается с эритро- и тромбоцитопенией. В большинстве случаев миелотоксический вариант заболевания связан с воздействием химиопрепаратов и ионизирующего излучения.
Эти факторы приводят к угнетению гемопоэза на начальных уровнях его развития. К цитостатическим препаратам, вызывающим подобную реакцию, относится циклофосфан, фторурацил, меркаптопурин и т. д. Угнетение клеток-предшественниц гемопоэза приводит к снижению числа гранулоцитов в костном мозге.
Это происходит из-за нарушения созревания ростков крови.
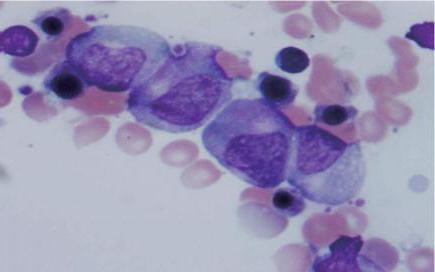
Помимо экзогенных воздействий, дефицит клеток гемопоэза развивается при некоторых разновидностях анемии и лейкозах. Этими причинами часто обусловлен агранулоцитоз у детей. Зачастую гематологические изменения носят наследственный характер. Примерами считается гемолитическая и апластическая анемия, синдром Фанкони. Острые и хронические миелобластные лейкозы развиваются как в детском возрасте, так и среди взрослого населения.
Агранулоцитоз: симптомы заболевания
Недостаточность гранулоцитов сопровождается тяжелыми клиническими проявлениями. Они могут быть различными, в зависимости от основного заболевания, приведшего к возникновению дефицита нейтрофилов. Как проявляется агранулоцитоз? Симптомы патологии:
- Выраженная общая слабость.
- Высокая лихорадка.
- Лимфаденопатия.
- Гепатоспленомегалия.
- Некротические изменения слизистых оболочек.
- Геморрагический синдром.
Гаптеновый агранулоцитоз, в отличие от других форм, характеризуется острым течением. У пациентов быстро ухудшается самочувствие, развивается лихорадка, появляются язвы в полости рта. Повреждение десен, миндалин, язычка, мягкого нёба прогрессирует, приводя к некротизации тканей. Это сопровождается болевым синдромом, невозможностью глотания, повышенным слюноотделением.
При миелотоксическом варианте агранулоцитоза часто развиваются кровотечения. Они связаны не только с изъязвлением слизистых оболочек, но и с недостаточностью тромбоцитов. Отмечаются носовые, десневые, маточные, желудочно-кишечные кровотечения. На кожных покровах появляются гематомы. Вследствие язвенно-некротических процессов в кишечнике отмечается диарея, боль в животе. В результате аспирации крови развивается геморрагическая пневмония.
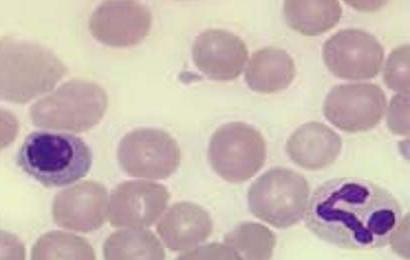
Изменения в анализах при агранулоцитозе
Зачастую развитие агранулоцитоза происходит у больных онкологическими, системными и тяжелыми инфекционными заболеваниями. Заподозрить данный синдром можно по таким признакам, как высокая лихорадка, слабость и появление язв в полости рта.
Сложнее диагностировать врожденный агранулоцитоз. Анализ крови необходимо выполнить при выраженной бледности кожи у ребенка, геморрагических проявлениях. При исследовании отмечается снижение лейкоцитов (менее 1*109/л).
Часто это сочетается с анемией и тромбоцитопенией.
Чтобы выяснить, по какой причине развился данный гематологический синдром, выполняют иммунограмму и пункцию костного мозга. Чтобы диагностировать осложнения, вызванные дефицитом гранулоцитов, проводят инструментальные исследования. Среди них – рентгенография органов грудной клетки, колоноскопия. Также требуются консультации специалистов – отоларинголога, онколога, стоматолога, ревматолога и гастроэнтеролога.
Методы лечения патологии
Необходима госпитализация пациента, если обнаружен агранулоцитоз. Лечение заключается в обработке язвенно-некротических поверхностей антисептическими средствами, мазевыми препаратами. Чтобы больной не подвергался вторичному инфицированию, его помещают в палату-изолятор. При повреждении слизистой оболочки кишечника питание осуществляется парентеральным путем.
Медикаменты для лечения агранулоцитоза
Чтобы предупредить развитие инфекционного процесса (пневмонии, сепсиса), назначают антибиотики и противогрибковые медикаменты. Внутривенно вводят препараты крови, в частности лейкоцитарную массу. При иммунных агранулоцитозах показаны гормональные медикаменты. К ним относятся препараты «Гидрокортизон», «Преднизолон». Если синдром вызван угнетением гемопоэза, вводят стимулирующие средства. Среди них раствор «Граноцит», «Лейкоген», «Вирудан». Лечение проводится в отделении гематологии.
Профилактика агранулоцитоза у детей и взрослых
Профилактика врожденного агранулоцитоза включает раннее выявление заболевания. С этой целью детям выполняют клинический анализ крови ежегодно. К мерам профилактики относится наблюдение за пациентами, принимающими цитостатики, противотуберкулезные сахароснижающие средства. Если у больного ранее наблюдалась гематологическая реакция на введение определенных препаратов, то эти медикаменты назначать повторно нельзя.
Прогноз для жизни при агранулоцитозе
Прогноз зависит от причины развития синдрома. Наиболее опасной формой является гаптеновый агранулоцитоз, так как при нем быстро развивается некроз тканей. Аутоиммунное и миелотоксическое поражение поддается лечению благодаря заместительной терапии. Неблагоприятный прогноз отмечается при развитии осложнений основной патологии. Среди них – массивные кровотечения, прободение стенки кишечника, геморрагическая пневмония, сепсис.
Источник: fb.ru
Агранулоцитоз
Агранулоцитоз — это тяжелое заболевание крови, связанное со значительным снижением клеток из группы лейкоцитов (гранулоцитов). Они преобладают в структуре лейкоцитарной формулы, поэтому болезнь сопровождается лейкопенией.
В лейкоцитарной формуле на долю гранулоцитов (нейтрофилы + базофилы + эозинофилы) приходится от 46 до 80%.
Поскольку среди гранулоцитов максимальное количество приходится на клетки с нейтральной реакцией на красители (нейтрофилы), то синонимами в МКБ считаются названия: нейтропения, гранулоцитопения. Этим видам патологических отклонений присвоен совместный код D70. Термин «агранулоцитоз» более применяется, если падение уровня достигает критических значений.
О распространенности лейкопении и агранулоцитоза можно судить по эпидемиологическим исследованиям онкологических болезней. Частота агранулоцитоза связана с применением цитостатиков в лечении опухолей. В разных странах Европы ежегодно выявляется до 7 случаев на 1 млн жителей. Заболеваемость в Африке и Восточной Азии в 2–3 раза выше. Патология сопутствует развитию апластической анемии.
Что нужно знать о нейтрофилах?
Главная задача нейтрофилов — фагоцитоз. Они захватывают микроорганизмы, остатки от тканей, обволакивают их своей протоплазмой и растворяют внутри клетки. Процесс происходит как в крови, так и в пораженных органах, на слизистых оболочках. Потому что нейтрофилы обеспечивают местный иммунитет.
Это они вырабатывают знаменитый фермент лизоцим, способный задерживать развитие или убивать микробы, а также интерферон для борьбы с вирусами.
Продуцирование нейтрофилов происходит в красном костном мозге. Он способен по сигналу о воспалении увеличить «поставку» в 10 раз. Поэтому состояние агранулоцитоза возможно либо если происходит массовая гибель клеток, либо в случае блокады их синтеза в костном мозге.
Стандартное определение
В лабораторной диагностике и клинике принято считать агранулоцитозом снижение общего количества лейкоцитов до 1,5 х 109 в мкл крови при полном отсутствии гранулоцитов или их содержании не больше 0,75 х 109 в мкл.
Почему и как развивается заболевание
Причины агранулоцитоза разделяют болезнь на 3 вида:
- миелотоксический — развивается в связи с подавлением ростка в костном мозге;
- группа иммунных (включая аутоиммунный и гаптеновый) — связаны с разрушением клеток антителами;
- генуинный — или идиопатический, когда причины установить не удается.
Рассмотрим отдельно причины и особенности возникновения изменений в составе крови при этих формах.
Миелотоксическая форма
Миелотоксический вид агранулоцитоза вызывается внешними (экзогенными) или внутренними (эндогенными) причинами поражения костного мозга.
Внутренние факторы служат осложнениями или результатом патогенеза (развития) тяжелых болезней:
- лейкозы (острый, хронический миелоидный);
- метастатическое поражение костного мозга при злокачественных новообразованиях (рак, саркома).
 Токсические вещества могут входить в состав некачественной косметики, бытовой химии, лакокрасочной продукции, алкоголя
Токсические вещества могут входить в состав некачественной косметики, бытовой химии, лакокрасочной продукции, алкоголя
К внешним относятся:
- токсические ядовитые вещества (при отравлении бензольными соединениями, мышьяком, солями ртути, толуолом);
- действие радиоактивного излучения, лучевая болезнь (при лечении злокачественных новообразований, в результате аварий на атомных объектах);
- лечение лекарствами, имеющими побочное миелотоксическое воздействие.
Эта форма патологического действия отличается наличием скрытого периода, пока падение лейкоцитов не достигнет критического уровня. По времени он длится от недели до нескольких месяцев и даже лет (при хронических отравлениях).
Наибольшего внимания требуют медикаментозные причины.
К препаратам, вызывающим агранулоцитарную реакцию крови путем блокирования костного мозга, относятся:
- Группа цитостатиков (Циклофосфан, Метотрексат) — назначаются для подавления деления клеток при опухолевых заболеваниях, после трансплантации тканей и органов, при выраженных аутоиммунных болезнях (узелковый периартериит, системная красная волчанка, некоторые виды поражения почек, полиартрит Бехтерева). К сожалению, кроме опухолевидных клеток, препараты подавляют кроветворение, способствуют проявлению симптомов агранулоцитоза.
- Антибиотики широкого спектра действия (левомицетин).
- Препараты, содержащие Аминазин — используются в практике лечения психосоматических расстройств.
Иммунные причины
Все иммунные причины связаны с повышенным разрушением гранулоцитов антителами, образованием токсичных продуктов их распада. В анализах крови часто наблюдается одновременное снижение эритроцитов и тромбоцитов, поскольку антитела действуют и на них.
Аутоиммунное разрушение возможно при системных нарушениях иммунитета у больных красной волчанкой, ревматоидным полиартритом. Антитела образуются на собственные клетки крови, организм принимает их за чужеродные. Чаще болеют люди молодого и среднего возраста. Заболевание более характерно для женщин (обнаруживается в 4 раза чаще, чем у мужчин). Активирующим импульсом служат острые вирусные инфекции, стрессовые ситуации.
При подобных заболеваниях назначаются цитостатики, поэтому к механизму агранулоцитоза добавляется миелотоксическое воздействие.
Гаптеновая разновидность связана с влиянием неполных антигенов (гаптенов) при их соединениях с антителами. Комплексы оседают на поверхности нейтрофилов и вызывают повышенную склеиваемость клеток крови, что равносильно их гибели. В практике важно, что гаптенами могут являться лекарственные препараты. Поэтому другое название гаптенового агранулоцитоза — лекарственный.
Для него типично:
- острое начало;
- чувствительность организма к небольшим дозам препаратов (нет признаков передозировки);
- быстрое восстановление нормальной картины крови при отмене виновного лекарства;
- очень редкое развитие в детском возрасте, учащение поражения у пожилых пациентов.
Это говорит о низкой приспособительной способности иммунной системы в старших возрастных группах населения.
Список лекарственных препаратов со свойствами гаптенов:
- антибиотики группы макролидов (представитель — эритромицин),
- Анальгин,
- Бутадион,
- Амидопирин,
- снотворные средства (барбитураты),
- сульфаниламиды (Сульфадимезин, Норсульфазол),
- средства для лечения туберкулеза (Фтивазид, Тубазид, ПАСК),
- препараты, понижающие гиперфункцию щитовидной железы.
 Агранулоцитарная реакция организма резко осложняет состояние пациента, по этой причине врачи стараются не назначать такие препараты, как Бутадион, Аллопуринол (при подагре), Левомицетин, очень осторожно относятся к антибиотикотерапии
Агранулоцитарная реакция организма резко осложняет состояние пациента, по этой причине врачи стараются не назначать такие препараты, как Бутадион, Аллопуринол (при подагре), Левомицетин, очень осторожно относятся к антибиотикотерапии
Пациентов всегда предупреждают об опасности самостоятельного лечения.
Клинические проявления
Симптомы агранулоцитоза связаны с потерей защитного механизма противодействия сапрофитным микроорганизмам, проживающим на всех слизистых человека. Они становятся настолько сильными, что вызывают инфекционные воспалительные процессы и не встречают обычного сопротивления.
Первыми поражаются:
- ротовая полость — воспаляются десны (гингивит), слизистая оболочка (стоматит);
- небные миндалины (тонзиллит);
- глотка (фарингит).
Воспаление отличается острым и тяжелым характером течения.
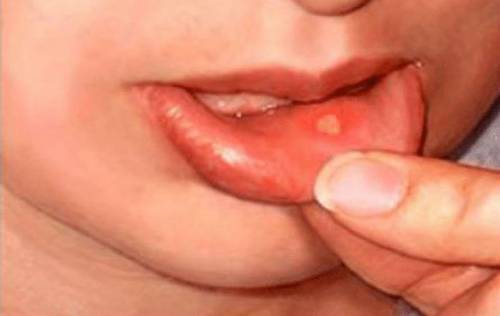 Наблюдаются язвочки с участками некроза, грязным налетом или кровоточащей поверхностью
Наблюдаются язвочки с участками некроза, грязным налетом или кровоточащей поверхностью
Общая реакция выражается в интоксикации, высокой температуре, тошноте, нарастающей слабости, головных болях.
В особенно тяжелом случае возможно развитие гангрены щеки (нома или водяной рак), поскольку стремительное разрушительное язвенно-некротическое действие сложно остановить.
Другой очаг поражения — кишечник. Флора кишечника начинает разрушать стенки, прекращаются процессы пищеварения. У больного появляются:
- интенсивные схваткообразные боли в животе;
- вздутие кишечника;
- рвота;
- понос с кровью.
При тяжелой форме кишечное или желудочное кровотечения могут угрожать жизни пациента, а язвенные изменения вызывают прободение и клинику острого живота.
Менее характерны для агранулоцитоза:
- инфекционный гепатит — появляются боли в правом подреберье, желтушность склер и кожи;
- воспаление легких с быстрым образованием абсцесса — резкие боли в грудной клетке, одышка, кашель;
- поражение мочеполовой системы — у женщин выделения из влагалища, зуд, боли внизу живота, рези и боли при мочеиспускании.
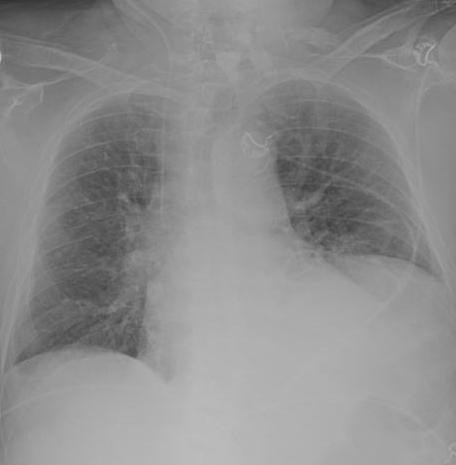
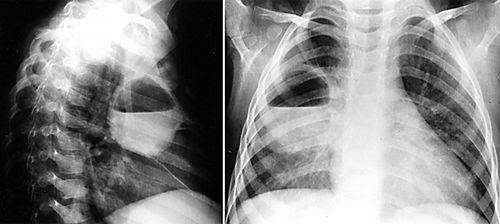 На рентгенограмме определяется абсцесс в правом легком (пациент стоит передом) с уровнем гноя
На рентгенограмме определяется абсцесс в правом легком (пациент стоит передом) с уровнем гноя
Проявления сепсиса, осложняющего агранулоцитоз
Для клинического течения агранулоцитоза характерны септические осложнения, поскольку без своевременной поддержки организм не в состоянии справиться с поверхностной инфекцией, и она проникает в кровь. При бактериологическом исследовании обнаруживают протей, кишечную и синегнойную палочки.
Температура у больного повышается до 42 градусов, очаги инфекции разносятся по всем органам. На коже высыпания имеют черный цвет и на глазах увеличиваются в размерах. Терапия подобных осложнений крайне затруднена, неизбежно наступает летальный исход.
Лечение
Лечение агранулоцитоза требует принятия организационных и терапевтических мер. К организационным относятся:
- помещение больного в условия полной стерильности (боксированные палаты);
- налаживание персоналом ухода за пациентом с соблюдением смены одежды, обуви, применением масок;
- кварцевание в палате по графику.
В лечении необходимо:
- выявить и устранить главную причину болезни;
- контролировать профилактику инфекционных осложнений;
- стимулировать синтез лейкоцитов;
- проводить переливание лейкоцитарной массы;
- учитывать симптоматическую терапию при кровотечениях, для дезинтоксикации, коррекции анемии.
 Стерильность поддерживается регулярным кварцеванием помещения, время работы ультрафиолетовых ламп определяется по их мощности
Стерильность поддерживается регулярным кварцеванием помещения, время работы ультрафиолетовых ламп определяется по их мощности
В зависимости от причины заболевания, прекращают лучевую терапию, лечение цитостатиками или другими медикаментами.
Для предупреждения инфекционных осложнений применяют: профилактическое введение антибиотиков без миелотоксического действия (если лейкопения достигла 1 х 109/мкл). По схеме вводятся внутривенно или внутримышечно 2 антибиотика, которые не всасываются в кишечнике. Добавляются противогрибковые препараты (Нистатин или Леворин).
- Часто в терапии применяются иммуноглобулин, антистафилококковая плазма.
- Переливать лейкоцитарную массу можно, если не доказано влияние на болезнь антител.
- При иммунной форме заболевания эффективными оказались глюкокортикоиды (Преднизолон).
Для стимуляции лейкопоэза в костном мозге используют колониестимулирующий фактор (Г-КСФ). Препарат выделен из плазмы мышей. Активизирует стволовые клетки по выработке лейкоцитов гранулоцитарного ряда, повышает их скорость дозревания.
Прогноз
При хронических заболеваниях прогноз зависит от течения основной патологии. При острой форме (лучевая болезнь, отравление) особую важность имеет начало лечения и степень лейкопении. В случае установленного медикаментозного влияния результат проявляется через несколько дней после отмены препарата.
Как протекает агранулоцитоз в детском возрасте
Лекарственный агранулоцитоз у детей составляет 1/10 часть от общего числа случаев. Иммунная система в детском возрасте отличается большей способностью к адекватной реакции. Но имеются формы нейтропении, наиболее характерные именно для детей.
У новорожденных
А еще советуем прочитать: Симптомы лейкопении у детей
Симптомы лейкопении у детей
Гранулоциты резко снижаются в крови у новорожденных при патологии, называемой изоиммунным конфликтом. Механизм похож на резус-конфликтную ситуацию при отрицательном по резус-фактору материнском организме и положительном — у плода. У матери в крови образуются антитела на начальные гранулоцитарные клетки ребенка, полученные в соответствии с набором свойств отцовской крови.
Особенность реакции: быстрое «вымывание» из крови новорожденного ненужных антител и самопроизвольная нормализация состава крови к пятимесячному возрасту и ранее. До этого срока ребенка необходимо защищать от всякой инфекции. По показаниям применяются антибиотики.
Наследственный агранулоцитоз
Генетически передается от родителей агранулоцитоз Костмана. Чаще всего и отец, и мать являются носителями измененного гена. Патология, кроме изменений состава крови, может сочетаться с нарушением умственного развития, низким ростом, малым размером головы. Механизм образования мутации не установлен.
Клинически болезнь проявляется уже в период новорожденности:
- частые гнойные инфекции на коже;
- во рту — язвенный стоматит, отечность и кровоточивость десен, пародонтит;
- отиты, риниты;
- затяжные пневмонии.
У ребенка на фоне высокой температуры тела обнаруживают увеличенные лимфоузлы, селезенку. При тяжелом течении образуется абсцесс в печени, сепсис.
В крови малыша наблюдается полное отсутствие нейтрофилов, при относительной эозинофилии и моноцитозе и норме лимфоцитов. Прогноз неблагоприятен, особенно в период новорожденности. Появилась надежда на лечение таких пациентов гранулоцитарным колониестимулирующим фактором.
Циклическая нейтропения — тоже наследственное заболевание. Измененный геном должен содержать один из родителей. Болезнь протекает с периодами обострений и ремиссий.
Во время приступов (длится 3–4 дня) наблюдаются язвенные изменения во рту и глотке, увеличиваются лимфоузлы, резко повышается температура. При этом в крови резко снижается уровень гранулоцитарных клеток. После наступает ремиссия.
Число гранулоцитов в крови повышается, но остается ниже нормального, регистрируется моноцитоз, эозинофилия, редко возможно снижение эритроцитов и тромбоцитов.
Циклы изменений в крови различаются по длительности: чаще всего (у 70% случаев) регистрируются 21-дневные периоды; реже — 14 дней.
Лечебные меры аналогичны болезни Костмана. Но циклические изменения полностью не проходят. При взрослении ребенка клинические проявления значительно смягчаются.
Выявление агранулоцитоза зависит от своевременного обследования детей и взрослых с частыми гнойничковыми инфекциями, ангинами, отитами, стоматитом, неясным поносом. Анализ лейкоцитарной формулы может подсказать диагноз и правильное направление терапии.
Агранулоцитоз у детей: что это такое, причины, симптомы, лечение, профилактика
Агранулоцитоз у детей – снижение количества лейкоцитов в составе крови. Синдром может проявляться после перенесенных инфекций, а в некоторых случаях является серьезным заболеванием. Родители должны внимательно следить за здоровьем ребенка. При появлении первых симптомах недомогания, подъеме температуры, головной боли следует обратиться к педиатру.
Формы патологии
Клетки крови (лейкоциты) делятся на гранулоциты и агранулоциты. Отличие их – присутствие в ядре клетки зерен. Основная функция лейкоцитов – это защита организма от чужеродных бактерий и грибков. Снижение их менее нормы (агранулоцитоз) приводит к ослаблению защитной функции организма. Любая инфекция в этом состоянии плохо поддается лечению и чревата серьезными осложнениями.
Агранулоцитоз у детей бывает врожденный и приобретенный. Синдром Костмана – передается по наследству, причина мутации неизвестна. У детей наблюдается уменьшенное количество лейкоцитов, задержка в умственном развитии. Врожденая циклическая гранулоцитопения характеризуется периодическим снижением нейтрофилов в крови.
Чаще встречается приобретенный агранулоцитоз, основные причины которого, связаны с характером поражения лейкоцитов крови:
- Миелотоксический;
- Иммунный;
- Генуинный.
Наблюдается острое и хроническое течение гранулоцитопении. Стадии болезни зависят от числа клеток в периферической крови:
- Легкая (содержание лейкоцитов 1,0- 0,5 х109/л);
- Средняя (количество клеток менее 0,5 х109/л);
- Тяжелая (отсутствие нейтрофилов).
Миелотоксический
Миелотоксический агранулоцитоз формируется при угнетении юных клеток в органах кроветворения. Иммунный синдром обусловлен образованием антител к нейтрофилам, тем самым снижающий их число. Он делится на гаптеновый и аутоиммунный.
Аутоиммунный
Аутоиммунный синдром наблюдается при одноименных заболеваниях (ревматоидном артрите, васкулите, гемолитической анемии, волчанке и других патологиях), когда антитела разрушают клетки собственного организма.
Гаптеновый
Гаптеновый синдром обусловлен воздействием неполных антигенов (гаптенов) на антитела. Эти комплексы атакуют поверхность клеток крови и разрушают их.
Многие лекарственные препараты выступают в качестве гаптенов. Перечень таких медикаментов представляет:
- Антибактериальные препараты (Эритромицин);
- Обезболивающие лекарства (Анальгин, Амидопирин);
- Препараты, подавляющие туберкулезную палочку (Тубазид, Фтивазид);
- Противовоспалительные лекарства;
- Снотворные препараты (Барбитураты);
- Цитостатики.
Гаптеновый агранулоцитоз иногда называют лекарственным.
Идиопатический
Причина развития генуинного (идиопатического) агранулоцитоза не изучена. Одним из частых причин синдрома у детей от рождения до 5 лет считается незрелость системы крови. Эта форма не представляет опасности для ребенка и исчезает самостоятельно. Следует рекомендовать родителям проводить диспансерное наблюдение за здоровьем малыша у гематолога. Для профилактики инфекционных заболеваний применять антибиотики.
Симптомы

Острый агранулоцитоз отмечается отсутствием выраженных признаков заболевания. Уменьшение лейкоцитов выявляется только при исследовании крови. В дальнейшем агранулоцитоз приобретает симптомы интоксикации:
При резком уменьшении гранулоцитов присоединяется инфекция, клиника проявляется в зависимости от присоединившего заболевания. В первую очередь бактерии поражает слизистую оболочку рта, и начинаются заболевания:
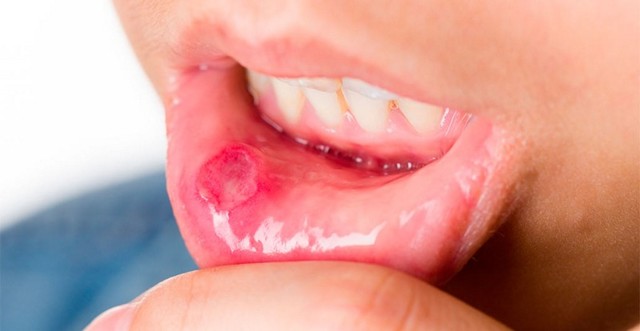
Некротическая энтеропатия – серьезное осложнение гранулоцитопении. Поражение слизистой оболочки ЖКТ сопровождается следующими клиническими проявлениями:
- Сильными болями в кишечнике;
- Интенсивным газообразованием;
- Рвотой;
- Диареей с признаками крови.
При отсутствии интенсивной терапии агранулоцитоз осложняется желудочным кровотечением, и лечение требует хирургического вмешательства. Симптоматически оно проявляется как клиника острого живота.
Гранулоцитопения сопровождается следующими осложнениями:
Основные признаки анемии:
- Общая слабость;
- Головокружение,
- Головная боль;
- Тахикардия;
- Хейлоз (трещины в уголках губ);
- Бледность кожных покровов.
Осложнения
При тромбоцитопении велик риск кровотечений (геморрагического синдрома). Эти осложнения наблюдаются при аутоиммунном агранулоцитозе.
Тяжелая стадия заболевания заканчивается сепсисом (заражением организма болезнетворными бактериями, попавшими в кровь). При ее исследовании на стерильность выявляются протей, синегнойная палочка и другие бактерии.
Основные симптомы: высокая температура, сыпь черного цвета по телу. Осложнение тяжело поддается лечению и часто заканчивается летальным исходом.
Диагностика
Появление у ребенка общего недомогания, повышенной температуры тела, бледности кожи, язв в полости рта и кровоизлияний требует немедленного обращения к врачу.
Своевременная диагностика агранулоцитоза очень важна. Наиболее значимым исследованием при гранулоцитопении является клинический анализ крови. Гемограмма при агранулоцитозе показывает содержание лейкоцитов менее 0,75х109/ л. Помимо, этого отмечается анемия, в запущенных случаях тромбоцитопения. Перед назначением лечения проводят дополнительные диагностическиеисследования:
- Стернальную пункцию;
- Анализ антинейтрофильных антител;
- Исследование крови на биохимические показатели;
- Рентгенографию легких;
- Посев крови на стерильность;
- Клинический анализ мочи;
- Исследование крови на синдром приобретенного иммунодефицита.
Помимо этого, дети проходят обследование у стоматолога и отоларинголога.
Лечение
Лечить агранулоцитоз у детей следует в гематологическом отделении. Для предупреждения инфекционных заболеваний содержание и уход за маленьким пациентом осуществляется с соблюдением правил асептики. Гигиенический уход за полостью рта с использованием антисептических жидкостей предупреждает внедрение патогенных бактерий в организм.
Комплексная терапия гранулоцитопении в первую очередь исключает причины заболевания:
- Лекарственные препараты, провоцирующие гаптеновый агранулоцитоз;
- Воздействие ионизирующих излучений;
- Вторжение инфекции.
Консервативное лечение содержит следующие назначения:
- Антибиотикотерапию для предупреждения инфекционных заболеваний;
- Препараты, подавляющие развитие грибков;
- Внутривенное переливание лейкоцитарной массы;
- Глюкортикоиды при иммунной гранулоцитопении;
- Тромбоцитарную массу (при кровоизлияниях);
- Плазмоферез при наличии в крови циркулирующих иммунных комплексов и антител;
- Препараты, стимулирующие образование клеток крови (Лейкоган, Пентоксил, Лейкомакс);
- Дезинтоксикационные мероприятия (раствор Рингера, Гемодез изотонический раствор хлорида натрия) при лихорадке, рвоте, диарее, тошноте;
- Переливание эритроцитарной массы при нарастании анемии.
Помимо этого, детям назначают лечебное питание. При некротической энтеропатии оно проводится внутривенным способом.
Профилактика

Профилактика заболеваний детей сводится к формированию у них здорового образа жизни. Для того, чтобы поднять иммунную систему детей, следует обеспечить полноценное питание, обогащенное витаминами и минералами, занятие физической культурой в соответствии с возрастом, профилактику инфекционных заболеваний.
▼СОВЕТУЕМ ОБЯЗАТЕЛЬНО ИЗУЧИТЬ▼
Агранулоцитоз – симптомы, профилактика, лечение, причины. Агранулоцитоз у детей
Содержащиеся в крови элементы отвечают за крепость иммунитета и прочие функции, которые кровеносная система выполняет в организме. Резкое повышение или снижение состава крови приводит к различным патологиям. Одним из них является агранулоцитоз, который может наблюдаться у детей. В статье будут рассмотрены его симптомы, причины, а также профилактика и методы лечения.
Агранулоцитозом называется синдром, при котором резко снижается количество нейтрофилов и гранулоцитов в крови. Это вариант нейтропении, при котором падает уровень нейтрофилов. Они входят в состав иммунной системы. Их снижение делает иммунитет слабым и более неспособным бороться с различными инфекциями.
Человек, болеющий агранулоцитозом, может заболеть ангиной, язвенным стоматитом, пневмонией, геморрагическими проявлениями, а также сепсисом, гепатитом, перитонитом, медиастинитом.
Зачастую данным заболеванием страдают женщины. У них в 2-3 раза чаще, чем у мужчин, проявляются соответствующие симптомы. Нередко это связывают с разнообразными медикаментами, которые выпускаются на сегодняшний день и разными способами угнетают иммунитет человека.
Агранулоцитоз является опасной патологией, поскольку даже обычный насморк может вызвать кому или сепсис. Человеческий организм не способен бороться с инфекциями, в отличие от другого человека, у которого сильный иммунитет. При агранулоцитозе человек становится беспомощным и слабым перед обычными болезнями, что приводит к осложнениям и даже смерти.
Симптомы агранулоцитоза
Симптомы агранулоцитоза развиваются постепенно. Первые пару дней человек может чувствовать себя хорошо. Не изменяется его температура тела и состояние. Однако спустя 6-7 дней уже могут проявляться симптомы, которые указывают на снижение гранулоцитов в крови.
Острая форма агранулоцитоза редко проявляется. Обычно признаками снижения гранулоцитов в крови являются те осложнения, инфекционные заболевания, которые развились вследствие слабого иммунитета.
Самочувствие больного полностью зависит от количества гранулоцитов, которые снизились. Если их осталось очень мало, тогда могут развиться инфекционные заболевания, а человек будет чувствовать себя очень плохо. При незначительном снижении элементов могут не наблюдаться негативные признаки. Человек может даже не заболеть, если будет ограждать себя от источников инфекции и соблюдать чистоту, гигиену.
В больничных условиях падение гранулоцитов приводит к развитию тяжелых симптомов.
Во время агранулоцитоза в организм могут проникнуть различные бактерии, распространенными из которых являются кишечная палочка, стафилококк, синегнойная палочка. Инфекции вызывают такие симптомы:
- Сильная головная и мышечная боли.
- Рвота.
- Повышение температуры до 40-41°С.
- Покраснение кожи.
- Похудение.
- Помрачение сознания.
- Падение кровяного давления.
- Появление темных, мелких очагов на коже, что наблюдается при синегнойной палочке.
Некротическая энтеропатия является еще одним признаком агранулоцитоза. Она проявляется в жидком стуле, схваткообразных болях в животе, рвоте, высокой температуре, общей слабости. Возможно развитие язв, которые разрываются.
Анемия и тромбоцитопения чаще всего развиваются при аутоиммунной форме агранулоцитоза. Это проявляется в кровотечениях (при тромбоцитопении) и головокружении, головной боли, слабости, тахикардии, бледности кожи (при анемии) и пр.
перейти наверх
Агранулоцитоз у детей
Рассматриваемое заболевание может проявляться у детей с самого рождения. Зачастую оно носит доброкачественный характер. Оно называется хронической детской доброкачественной нейтропенией, при которой симптомы агранулоцитоза обычно не проявляются. Ребенок себя чувствует хорошо. А взрослыми принято считать, что у детей еще слабый иммунитет, вот почему они часто и сильно болеют.

Агранулоцитоз развивается у детей по тем же причинам, что и у взрослых. Он может длиться от нескольких месяцев до нескольких дней. Если ребенок заболел каким-либо заболеванием, то для профилактики после лечения необходимо сдать анализы крови на выявление уровня гранулоцитов. Это особенно важно, если родители не желают, чтобы их ребенок после одной болезни сразу же заболел другой, если у него наблюдается агранулоцитоз.
Врачи полагают, что развитие агранулоцитоза у детей является следствием неразвитости иммунной системы. Обычно к 5 годам она достигает своего зрелого состояния, что позволяет точно прогнозировать склонность к различным болезням. Обычно агранулоцитоз самостоятельно проходит у детей. Однако все же назначаются антибиотики при простудных заболеваниях, а ребенка ставят на учет к педиатру, иммунологу, аллергологу и гематологу.
Агранулоцитоз у детей может развиться по следующим причинам:
- Воздействие лекарств.
- Злокачественное заболевание крови. Здесь необходима химиотерапия.
- Частые инфекционные заболевания. Это проявляется в язвочках на слизистой ротовой полости, высокой температуре, развитии пневмонии. Необходимо устранять заболевания, чтобы не развился септический шок.
Сохранение малого количества нейтрофилов приводит к фебрильной нейтропении, которая проявляется в следующих симптомах:
- Большая потливость.
- Лихорадка.
- Слабость.
- Тремор.
- Пародонтоз.
- Грибковые заболевания.
- Стоматит.
- Гингивит.
В данном случае необходимо устранять инфекцию и осложнения, которые проявились и еще больше подавляют иммунитет.
До сих пор ведутся дискуссии на тему того, когда следует делать прививки, если у ребенка наблюдается агранулоцитоз. По российским стандартам в данном случае вакцинация отсрочивается. По европейским стандартам агранулоцитоз не является противопоказанием для прививок.
перейти наверх
Причины агранулоцитоза
В зависимости от причин возникновения агранулоцитоза, выделяют врожденные и приобретенные виды. Они в свою очередь делятся на:
- Иммунный – является следствием появления аутоантител или антител к гранулоцитам вследствие приема лекарств, которые поспособствовали развитию функции антигена. Сам он делится на:
- Гаптеновый. Формируется вследствие приема обезболивающих, антибиотиков, туберкулезных препаратов и пр.
- Аутоиммунный. Формируется вследствие аутоиммунных заболеваний, когда вырабатываются антитела к гранулоцитам, что приводит к их разрушению.
- Миелотоксический – проявляется в угнетении выработки юных гранулоцитов в костном мозге, что снижает их количество в крови. Является следствием приема лекарственных препаратов цитотоксических или воздействия ионизирующей радиации.
- Генуинный — не установлены причины появления.
Если рассмотреть все причины, которые, по мнению специалистов сайта slovmed.com, являются факторами развития агранулоцитоза, то можно выделить:
- Химическое или лучевое воздействие.
- Исхудание.
- Аутоиммунные заболевания.
- Вирусные инфекции.
- Тяжелые генерализованные инфекции.
- Лекарственные препараты, которые угнетают кровотворение.
- Генетические нарушения.
перейти наверх
Лечение агранулоцитоза
К лечению агранулоцитоза следует подходить внимательно, поскольку его неправильное проведение может привести к смерти. Сперва назначаются медикаменты, которые направлены на устранение причины болезни (аутоиммунной болезни, негативного воздействия других лекарств и пр.).
Затем больному создаются асептические условия. Это возможно, если поместить его в бокс, отдельную и стерильную палату, куда можно входить только врачам в специальных одеяниях. Близкие и родные не всегда могут его посетить, поскольку это может подвергнуть его риску заболевания теми инфекциями, которые с собой принесут посетители.
В качестве лечения выступает переливание размороженных лейкоцитов или лейкоцитарной массы. Здесь проводится анализ на совместимость лейкоцитов, чтобы данная манипуляция имела свой эффект. Таким образом врачи способны восполнить те недостатки, которые наблюдаются при агранулоцитозе. Однако данный вид лечения не проводится при иммунной форме болезни, поскольку в таком случае угнетается выработка антител.
Ведется прием Преднизолона для восстановления количества гранулоцитов в крови. Затем его дозу постепенно уменьшают.
Другими лекарственными препаратами являются стимуляторы лейкопоэза. Сюда входят:
- Натрий нуклеинат.
- Молграмостин.
- Пентоксил.
- Лейкомакс.
- Лейкоген.
Прочими лечебными мерами являются:
- Проведение детоксикационной терапии при сильной интоксикации.
- Применение гемодеза, изотонического раствора натрия хлорида, глюкозы и раствора Рингера.
- Переливание тромбоцитов при геморрагическом синдроме.
- Прием гемостатиков при кровотечениях: Аминокапроновая кислота, Дицинон и пр.
- Переливание эритроцитов при выраженной анемии.
перейти наверх
Профилактика агранулоцитоза
Параллельно с лечением агранулоцитоза проводится еще и профилактика заболевания. В первую очередь используются антибиотики, если количество гранулоцитов снижено незначительно. При сильном снижении данных элементов применяются антибактериальные препараты. Курс лечения назначается врачом, который обычно комбинирует несколько антибиотиков.

Вместе с приемом антибиотиков используются противогрибковые лекарства. Данная профилактика проводится, пока уровень гранулоцитов не придет в норму.
Важным становится то, каким образом человек поддерживает собственный иммунитет. Здесь главными становятся фрукты и овощи в летнее время, которыми человек должен насыщать свой организм, а в зимнее время – лекарственные витамины. Сюда можно отнести здоровый образ жизни, когда человек занимается физическими упражнениями, гуляет по свежему воздуху, активничает и отказывается от вредных привычек.
Необходимо заниматься своим лечением, как только появляются инфекционные болезни, чтобы они не угнетали иммунитет.
Если у человека наблюдается заболевание, в таком случае он должен постоянно наблюдаться у врача, который будет вовремя назначать нужные препараты. Лучше начинать лечение на ранней стадии, что происходит легко и быстро и не позволяет развиваться осложнениям.
перейти наверх
Прогноз
Продолжительность жизни сокращается, если человек игнорирует агранулоцитоз и не занимается его устранением. Достаточно утешительным становится прогноз, когда больной понимает всю серьезность собственного состояния и приступает к лечению.
Самолечение не проводится. Здесь отсутствуют народные средства, которые могли бы излечить от болезни. Помощь врачей становится основной, поскольку они берут под контроль состояние больного и действуют до тех пор, пока не вылечат его. Итог таких мероприятий положительный, здесь можно говорить о полном выздоровлении.
Совсем по-другому складываются обстоятельства, если человек не лечится. Как долго живут при агранулоцитозе? Смертность достигает 80%. Многое зависит от тех инфекций, которые поражают человеческий организм, и болезней, которые ими провоцируются. Поскольку иммунитет при агранулоцитозе угнетен, человек не борется с инфекцией, что позволяет ей развиваться и полностью уничтожать его организм.
Агранулоцитоз
Агранулоцитоз – клинико-лабораторный синдром, основное проявление которого состоит в резком снижении или полном отсутствии нейтрофильных гранулоцитов в периферической крови, что сопровождается повышением восприимчивости организма к грибковым и бактериальным инфекциям.
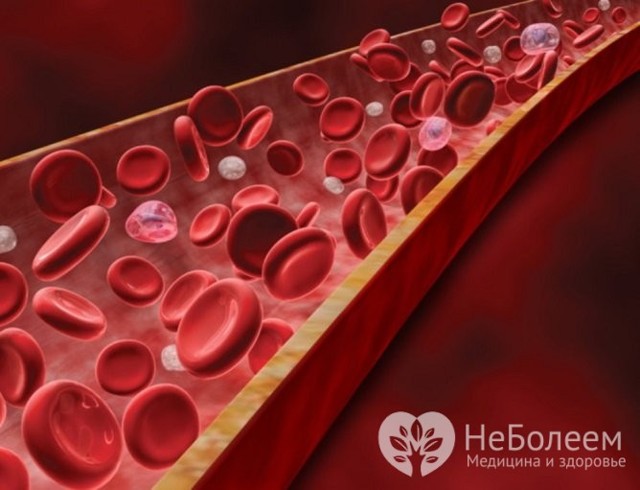 Агранулоцитоз характеризуется резким снижением гранулоцитов в периферической крови
Агранулоцитоз характеризуется резким снижением гранулоцитов в периферической крови
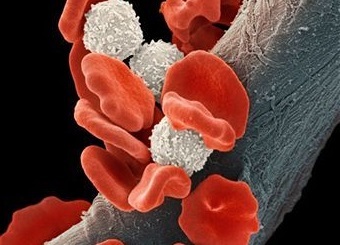
Гранулоциты – это наиболее многочисленная группа лейкоцитов, у которых при окрашивании в цитоплазме становятся заметными специфические гранулы (зернистость). Данные клетки относятся к миелоидным и вырабатываются в костном мозге.
Гранулоциты принимают активное участие в защите организма от инфекций: при проникновении инфекционного агента в ткани они мигрируют из кровеносного русла через капиллярные стенки и устремляются в очаг воспаления, здесь поглощают бактерии или грибки, а затем разрушают их своими ферментами.
Обозначенный процесс приводит к формированию местного воспалительного ответа.
При агранулоцитозе организм не в состоянии противостоять инфекции, что нередко становится фактором возникновения гнойно-септических осложнений.
У мужчин агранулоцитоз диагностируется в 2-3 раза реже, чем у женщин; наиболее подвержены ему люди старше 40 лет.
Причины
При аутоиммунной форме синдрома в функционировании иммунной системы происходит определенный сбой, в результате чего она вырабатывает антитела (так называемые аутоантитела), атакующие гранулоциты, вызывая тем самым их гибель. Аутоиммунный агранулоцитоз может возникать на фоне следующих заболеваний:
- аутоиммунный тиреоидит;
- системная красная волчанка;
- ревматоидный артрит и другие виды коллагенозов.
 Системная красная волчанка – одна из причин аутоиммунного агранулоцитоза
Системная красная волчанка – одна из причин аутоиммунного агранулоцитоза
Иммунный характер имеет и агранулоцитоз, развивающийся как осложнение инфекционных заболеваний, в частности:
- полиомиелита;
- вирусных гепатитов;
- брюшного тифа;
- желтой лихорадки;
- малярии;
- инфекционного мононуклеоза;
- гриппа.
При агранулоцитозе организм не в состоянии противостоять инфекции, что нередко становится фактором возникновения гнойно-септических осложнений.
В настоящее время нередко диагностируется гаптеновая форма агранулоцитоза. Гаптенами называются химические вещества, молекулярная масса которых не превышает 10 000 Да. К ним относятся многие лекарственные препараты. Гаптены сами по себе не обладают иммуногенностью и приобретают это свойство только после соединения с антителами.
Образовавшиеся соединения могут оказывать токсическое воздействие на гранулоциты, вызывая их гибель. Однажды развившийся гаптеновый агранулоцитоз будет повторяться каждый раз при приеме того же гаптена (лекарственного средства).
Наиболее часто причиной гаптенового агранулоцитоза становятся препараты Диакарб, Амидопирин, Антипирин, Анальгин, Аспирин, Изониазид, Мепробамат, Бутадион, Фенацетин, Индометацин, Новокаинамид, Левамизол, Метициллин, Бактрим и другие сульфаниламиды, Лепонекс, Хлорохин, барбитураты.
Миелотоксический агранулоцитоз возникает в результате нарушения процесса миелопоэза, протекающего в костном мозге и связанного с подавлением продукции клеток-предшественников.
Развитие названной формы сопряжено с воздействием на организм цитостатических средств, ионизирующего излучения и некоторых медикаментов (Пенициллина, Гентамицина, Стрептомицина, Левомицетина, Аминазина, Колхицина).
При миелотоксическом агранулоцитозе в крови снижается количество не только гранулоцитов, но и тромбоцитов, ретикулоцитов, лимфоцитов, поэтому данное состояние называют цитотоксической болезнью.
С целью снижения риска инфекционно-воспалительных заболеваний лечение пациентов с подтвержденным агранулоцитозом проводят в асептическом блоке гематологического отделения.
Формы
Агранулоцитоз бывает врожденным и приобретенным. Врожденный связан с генетическими факторами и встречается крайне редко.
Приобретенные формы агранулоцитоза выявляются с частотой 1 случай на 1300 человек. Выше описывалось, что, в зависимости от особенностей патологического механизма, лежащего в основе гибели гранулоцитов, выделяют следующие его виды:
- миелотоксический (цитотоксическая болезнь);
- аутоиммунный;
- гаптеновый (лекарственный).
Известна также генуинная (идиопатическая) форма, при которой причину развития агранулоцитоза установить не удается.
По характеру течения агранулоцитоз бывает острым и хроническим.
Признаки
Первыми симптомами агранулоцитоза являются:
- резкая слабость;
- бледность кожных покровов;
- боли в суставах;
- повышенная потливость;
- повышенная температура тела (до 39–40 °C).
Характерны язвенно-некротические поражения слизистой оболочки ротовой полости и глотки, которые могут иметь вид следующих заболеваний:
- ангина;
- фарингит;
- стоматит;
- гингивит;
- некротизация твердого и мягкого неба, язычка.
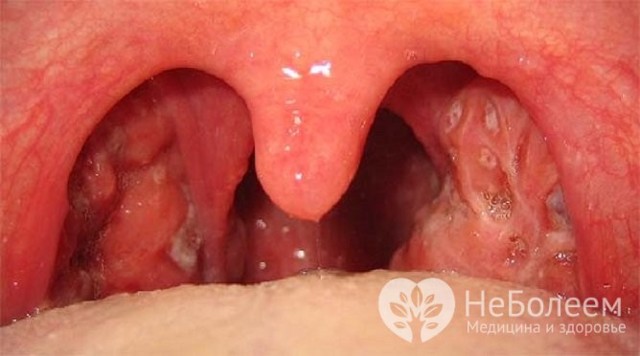 Язвенно-некротические поражения слизистой оболочки полости характерны для агранулоцитоза
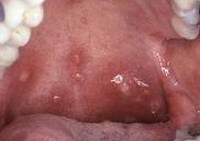
Язвенно-некротические поражения слизистой оболочки полости характерны для агранулоцитоза
Эти процессы сопровождаются спазмом жевательной мускулатуры, затруднениями глотания, болью в горле, повышенным слюнотечением.
При агранулоцитозе происходит увеличение селезенки и печени, развивается регионарный лимфаденит.
Особенности протекания миелотоксического агранулоцитоза
Для миелотоксического агранулоцитоза, помимо перечисленных выше симптомов, характерен умеренно выраженный геморрагический синдром:
- образование гематом;
- носовые кровотечения;
- повышенная кровоточивость десен;
- гематурия;
- рвота с примесью крови либо в виде «кофейной гущи»;
- видимая алая кровь в каловых массах или черный дегтеобразный стул (мелена).
- Синдром хронической усталости – болезнь XXI века
- 6 правил приема антибиотиков
- Морские водоросли: 6 причин для включения в рацион
Диагностика
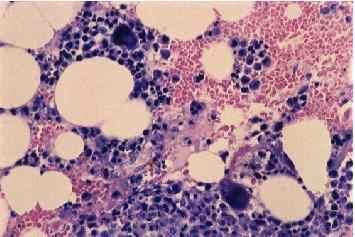
Для подтверждения агранулоцитоза проводят общий анализ крови и пункцию костного мозга.
 Для диагностики агранулоцитоза проводят общий анализ крови
Для диагностики агранулоцитоза проводят общий анализ крови
В общем анализе крови определяется выраженная лейкопения, при которой общее количество лейкоцитов не превышает 1–2 х 109/л (норма – 4–9 х 109/л). При этом либо вообще не определяются гранулоциты, либо их количество оказывается менее 0,75 х 109/л (норма – 47–75% от общего количества лейкоцитов).
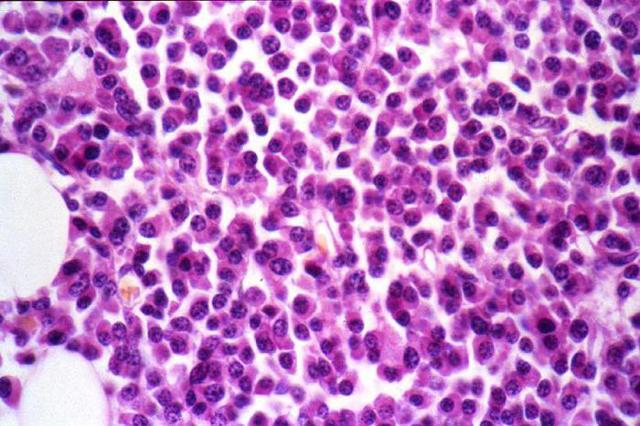
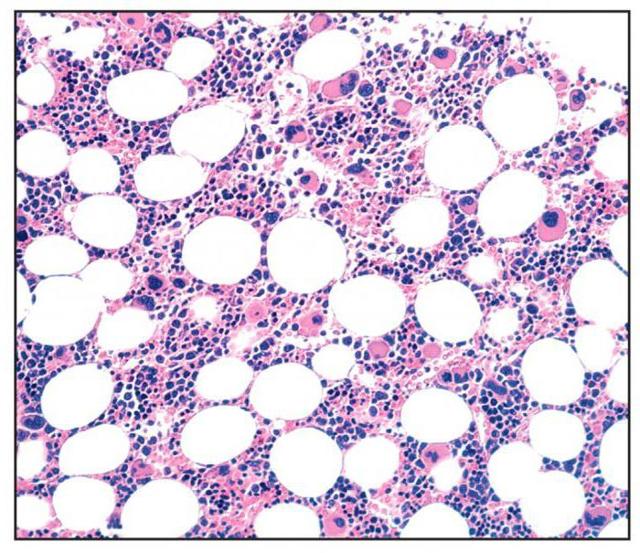
При исследовании клеточного состава костного мозга выявляются:
- снижение количества миелокариоцитов;
- увеличение количества мегакариоцитов и плазматических клеток;
- нарушение созревания и снижение числа клеток нейтрофильного ростка.
Для подтверждения аутоиммунного агранулоцитоза проводят определение наличия антинейтрофильных антител.
При выявлении агранулоцитоза пациент должен быть проконсультирован отоларингологом и стоматологом. Помимо этого, ему нужно пройти трехкратное исследование крови на стерильность, биохимический анализ крови и рентгенографию легких.
Агранулоцитоз требует дифференциальной диагностики с гипопластической анемией, острым лейкозом, ВИЧ-инфекцией.
Агранулоцитоз бывает врожденным и приобретенным, причем, первая форма – крайне редкое явления и обуславливается наследственными факторами.
Лечение
Лечение пациентов с подтвержденным агранулоцитозом проводят в асептическом блоке гематологического отделения, что существенно снижает риск инфекционно-воспалительных осложнений. В первую очередь необходимо выявить и устранить причину агранулоцитоза, например, отменить цитостатический препарат.
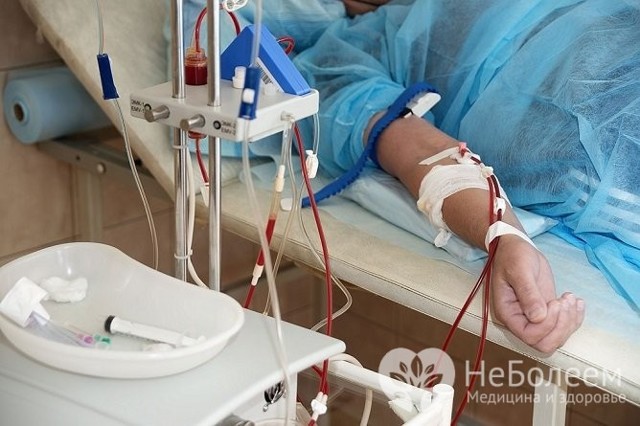 Для лечения агранулоцитоза показан плазмаферез
Для лечения агранулоцитоза показан плазмаферез
При агранулоцитозе иммунного характера обязательно назначают высокие дозы глюкокортикоидных гормонов, проводят плазмаферез. Показаны трансфузии лейкоцитарной массы, внутривенное введение антистафилококковой плазмы и иммуноглобулина. Для увеличения выработки гранулоцитов в костном мозге нужно принимать стимуляторы лейкопоэза.
Также назначаются регулярные полоскания рта антисептическими растворами.
При возникновении некротической энтеропатии больных переводят на парентеральное питание (питательные вещества вводят путем внутривенной инфузии растворов, содержащих аминокислоты, глюкозу, электролиты и т. п.).
В целях профилактики вторичной инфекции применяют антибиотики и противогрибковые препараты.
Прогноз значительно ухудшается при развитии тяжелых септических состояний, а также в случае повторных эпизодов гаптенового агранулоцитоза.
Профилактика
Без назначения врача и тщательного гематологического контроля недопустимо принимать лекарственные препараты, обладающие миелотоксическим действием.
Если зафиксирован эпизод гаптенового агранулоцитоза, в дальнейшем не следует принимать препарат, послуживший причиной его развития.
Последствия и осложнения
Наиболее частыми осложнениями агранулоцитоза являются:
- пневмония;
- геморрагия;
- гепатит;
- сепсис;
- медиастинит;
- перитонит.
- Прогноз значительно ухудшается при развитии тяжелых септических состояний, а также в случае повторных эпизодов гаптенового агранулоцитоза.
- Видео с YouTube по теме статьи:
Агранулоцитоз
Агранулоцитоз – это клинико-гематологический синдром, в основе которого лежит резкое уменьшение или отсутствие нейтрофильных гранулоцитов среди клеточных элементов периферической крови. Агранулоцитоз сопровождается развитием инфекционных процессов, ангины, язвенного стоматита, пневмонии, геморрагических проявлений. Из осложнений часты сепсис, гепатит, медиастинит, перитонит. Первостепенное значение для диагностики агранулоцитоза имеет исследование гемограммы, пунктата костного мозга, обнаружение антинейтрофильных антител. Лечение направлено на устранение причин, вызвавших агранулоцитоз, предупреждение осложнений и восстановление кроветворения.
Агранулоцитоз – изменение картины периферической крови, развивающееся при ряде самостоятельных заболеваний и характеризующееся снижением количества или исчезновением гранулоцитов. В гематологии под агранулоцитозом подразумевается уменьшение количества гранулоцитов в крови менее 0,75х109/л или общего числа лейкоцитов ниже 1х109/л.
Врожденный агранулоцитоз встречается крайне редко; приобретенное состояние диагностируется с частотой 1 случай на 1200 человек. Женщины страдают агранулоцитозом в 2-3 раза чаще мужчин; обычно синдром выявляется в возрасте старше 40 лет.
В настоящее время в связи с широким использованием в лечебной практике цитотоксической терапии, а также появлением большого количества новых фармакологических средств частота случаев агранулоцитоза значительно увеличилась.
Агранулоцитоз
Миелотоксический агранулоцитоз возникает вследствие подавления продукции клеток-предшественников миелопоэза в костном мозге. Одновременно в крови отмечается снижение уровня лимфоцитов, ретикулоцитов, тромбоцитов. Данный вид агранулоцитоза может развиваться при воздействии на организм ионизирующего излучения, цитостатических препаратов и других фармакологических средств (левомицетина, стрептомицина, гентамицина, пенициллина, колхицина, аминазина) и др.
Иммунный агранулоцитоз связан с образованием в организме антител, действие которых обращено против собственных лейкоцитов.
Возникновение гаптенового иммунного агранулоцитоза провоцирует прием сульфаниламидов, НПВС-производных пиразолона (амидопирина, анальгина, аспирина, бутадиона), препаратов для терапии туберкулеза, сахарного диабета, гельминтозов, которые выступают в роли гаптенов.
Они способны образовывать комплексные соединения с белками крови или оболочками лейкоцитов, становясь антигенами, по отношению к которым организм начинает продуцировать антитела. Последние фиксируются на поверхности белых кровяных телец, вызывая их гибель.
В основе аутоиммунного агранулоцитоза лежит патологическая реакция иммунной системы, сопровождающаяся образованием антинейтрофильных антител. Такая разновидность агранулоцитоза встречается при аутоиммунном тиреоидите, ревматоидном артрите, системной красной волчанке и других коллагенозах.
Агранулоцитоз, развивающийся при некоторых инфекционных заболеваниях (гриппе, инфекционном мононуклеозе, малярии, желтой лихорадке, брюшном тифе, вирусном гепатите, полиомиелите и др.) также имеет иммунный характер. Выраженная нейтропения может сигнализировать о хроническом лимфолейкозе, апластической анемии, синдроме Фелти, а также протекать параллельно с тромбоцитопенией или гемолитической анемией. Врожденный агранулоцитоз является следствием генетических нарушений.
Патологические реакции, сопровождающие течение агранулоцитоза, в большинстве случаев представлены язвенно-некротическими изменениями кожи, слизистой оболочки полости рта и глотки, реже — конъюнктивальной полости, гортани, желудка. Некротические язвы могут возникать в слизистой кишечника, вызывая перфорацию кишечной стенки, развитие кишечных кровотечений; в стенке мочевого пузыря и влагалища. При микроскопии участков некроза обнаруживается отсутствие нейтрофильных гранулоцитов.
Гранулоцитами называются лейкоциты, в цитоплазме которых при окрашивании определяется специфическая зернистость (гранулы). Гранулоциты вырабатываются в костном мозге, поэтому относятся к клеткам миелоидного ряда. Они составляют самую многочисленную группу лейкоцитов. В зависимости от особенностей окрашивания гранул эти клетки подразделяются на нейтрофилы, эозинофилы и базофилы – они различаются по своим функциям в организме.
На долю нейтрофильных гранулоцитов приходится до 50-75% всех белых кровяных телец. Среди них различают зрелые сегментоядерные (в норме 45-70%) и незрелые палочкоядерные нейтрофилы (в норме 1-6%). Состояние, характеризующееся повышением содержания нейтрофилов, носит название нейтрофилии; в случае понижения количества нейтрофилов говорят о нейтропении (гранулоцитопении), а в случае отсутствия – об агранулоцитозе.
В организме нейтрофильные гранулоциты выполняют роль главного защитного фактора от инфекций (главным образом, микробных и грибковых).
При внедрении инфекционного агента нейтрофилы мигрируют через стенку капилляров и устремляются в ткани к очагу инфекции, фагоцитируют и разрушают бактерии своими ферментами, активно формируя местный воспалительный ответ.
При агранулоцитозе реакция организма на внедрение инфекционного возбудителя оказывается неэффективной, что может сопровождаться развитием фатальных септических осложнений.
В первую очередь, агранулоцитозы подразделяются на врожденные и приобретенные. Последние могут являться самостоятельным патологическим состоянием или одним из проявлений другого синдрома. По ведущему патогенетическому фактору различают миелотоксический, иммунный гаптеновый и аутоиммунный агранулоцитоз. Также выделяют идиопатическую (генуинную) форму с неустановленной этиологией.
По особенностям клинического течения дифференцируют острые и рецидивирующие (хронические) агранулоцитозы. Тяжесть течения агранулоцитоза зависит от количества гранулоцитов в крови и может быть легкой (при уровне гранулоцитов 1,0–0,5х109/л), средней (при уровне менее 0,5х109/л) или тяжелой (при полном отсутствии гранулоцитов в крови).
Клиника иммунного агранулоцитоза обычно развивается остро, в отличие от миелотоксического и аутоиммунного вариантов, при которых патологические симптомы возникают и прогрессируют постепенно. К ранними манифестным проявлениям агранулоцитоза относятся лихорадка (39-40°С), резкая слабость, бледность, потливость, артралгии.
Характерны язвенно-некротический процессы слизистой оболочки рта и глотки (гингивиты, стоматиты, фарингиты, ангины), некротизация язычка, мягкого и твердого нёба. Данные изменения сопровождаются саливацией, болью в горле, дисфагией, спазмом жевательной мускулатуры.
Отмечается регионарный лимфаденит, умеренное увеличение печени и селезенки.
Для миелотоксического агранулоцитоза типично возникновение умеренно выраженного геморрагического синдрома, проявляющегося кровоточивостью десен, носовыми кровотечениями, образованием синяков и гематом, гематурией. При поражении кишечника развивается некротическая энтеропатия, проявлениями которой служат схваткообразные боли в животе, диарея, вздутие живота. При тяжелой форме возможны осложнения в виде прободения кишечника, перитонита.
При агранулоцитозе у больных могут возникать геморрагические пневмонии, осложняющиеся абсцессами и гангреной легкого. При этом физикальные и рентгенологические данные бывают крайне скудными. Из числа наиболее частых осложнений возможны перфорация мягкого нёба, сепсис, медиастинит, острый гепатит.
Возможно, здесь скрыты шокирующие фото медицинских операций
Вам исполнилось 18 лет?
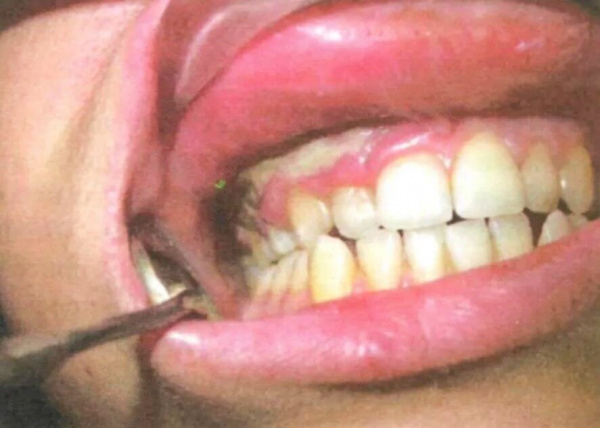
Некротические изменения тканей полости рта при агранулоцитозе
Группу потенциального риска по развитию агранулоцитоза составляют пациенты, перенесшие тяжелое инфекционное заболевание, получающие лучевую, цитотоксическую или иную лекарственную терапию, страдающие коллагенозами. Из клинических данных диагностическое значение представляет сочетание гипертермии, язвенно-некротических поражений видимых слизистых и геморрагических проявлений. Назначаются следующие лабораторные исследования:
- Общий анализ крови. Картина периферической крови характеризуется лейкопенией (1-2х109/л), гранулоцитопенией (менее 0,75х109/л) или агранулоцитозом, умеренной анемией, при тяжелых степенях – тромбоцитопенией.
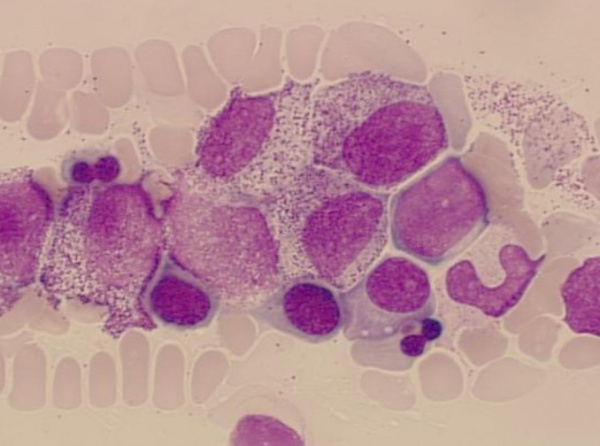
- Миелограмма. При исследовании миелограммы выявляется уменьшение количества миелокариоцитов, снижение числа и нарушение созревания клеток нейтрофильного ростка, наличие большого количества плазматических клеток и мегакариоцитов.
- Анализ на антитела. Для подтверждения аутоиммунного характера агранулоцитоза производится определение антинейтрофильных антител.
Всем пациентам с агранулоцитозом показано проведение рентгенографии легких, повторные исследования крови на стерильность, исследование биохимического анализа крови, консультация стоматолога и отоларинголога. Дифференцировать агранулоцитоз необходимо от острого лейкоза, гипопластической анемии. Также необходимо исключение ВИЧ-статуса.
Агранулоцитоз
Пациенты с верифицированным агранулоцитозом должны быть госпитализированы в отделении гематологии. Больные помещаются в палату-изолятор с асептическими условиями, где проводится регулярное кварцевание, ограничивается посещение, медицинский персонал работает только в шапочках, масках и бахилах. Эти меры направлены на предупреждение инфекционных осложнений.
В случае развития некротической энтеропатии осуществляется перевод больного на парентеральное питание. Пациентам с агранулоцитозом необходим тщательный уход за полостью рта (частые полоскания рта антисептическими растворами, смазывание слизистых оболочек). Терапия агранулоцитоза начинается с устранения этиологического фактора (отмены миелотоксических препаратов и химических веществ и т. д.).
Для профилактики гнойной инфекции назначаются неабсорбируемые антибиотики, противогрибковые препараты. Показано внутривенное введение иммуноглобулина и антистафилококковой плазмы, трансфузии лейкоцитарной массы, при геморрагическом синдроме — тромбоцитарной массы. При иммунном и аутоиммунном характере агранулоцитоза назначаются глюкортикоиды в высоких дозах. При наличии в крови ЦИК и антител проводится плазмаферез. В комплексном лечении агранулоцитоза используются стимуляторы лейкопоэза.
Неблагоприятный прогноз наблюдается при развитии тяжелых септических осложнений, повторном развитии гаптеновых агранулоцитозов. Профилактика агранулоцитоза, главным образом, заключается в проведении тщательного гематологического контроля во время курса лечения миелотоксическими препаратами, исключении повторного приема лекарств, ранее вызвавших у больного явления иммунного агранулоцитоза.
Агранулоцитоз
Что такое агранулоцитоз — причины, симптомы и лечение Что это такое? Агранулоцитоз – это патологическое состояние, главным диагностическим критерием которого является снижение в общем анализе крови (в формуле) общего уровня лейкоцитов до 1·109/л именно за счет фракции гранулоцитов.
Гранулоциты представляют собой популяцию лейкоцитов, содержащих ядро. В свою очередь, они делятся на три субпопуляции – базофилы, нейтрофилы и эозинофилы. Название каждой из них обусловлено особенностями окрашивания, которые указывают на биохимический состав.
Условно считается, что нейтрофилы обеспечивают антибактериальный иммунитет, эозинофилы – противопаразитарный. Таким образом, главным признаком и наиболее значимым для угрозы жизни больного фактором оказывается резкая утрата способности сопротивляться различным инфекциям.
Причины агранулоцитоза
При аутоиммунной форме синдрома в функционировании иммунной системы происходит определенный сбой, в результате чего она вырабатывает антитела (так называемые аутоантитела), атакующие гранулоциты, вызывая тем самым их гибель.
Общие причины заболевания:
- Вирусные инфекции (вызванные вирусом Эпштейна – Барр, цитомегаловирус, желтая лихорадка, вирусные гепатиты) обычно сопровождаются умеренной нейтропенией, однако в некоторых случаях может развиться агранулоцитоз.
- Ионизирующая радиация и лучевая терапия, химические вещества (бензол), инсектициды.
- Аутоиммунные заболевания (например, красная волчанка, аутоиммунный тиреоидит).
- Тяжелые генерализованные инфекции (как бактериальные, так и вирусные).
- Исхудание.
- Генетические нарушения.
Лекарственные средства могут вызвать агранулоцитоз в результате прямого угнетения кроветворения (цитостатики, вальпроевая кислота, карбамазепин, бета-лактамные антибиотики), либо действуя как гаптены (препараты золота, антитиреоидные препараты и пр.).
Формы
Агранулоцитоз бывает врожденным и приобретенным. Врожденный связан с генетическими факторами и встречается крайне редко.
Приобретенные формы агранулоцитоза выявляются с частотой 1 случай на 1300 человек. Выше описывалось, что, в зависимости от особенностей патологического механизма, лежащего в основе гибели гранулоцитов, выделяют следующие его виды:
- миелотоксический (цитотоксическая болезнь);
- аутоиммунный;
- гаптеновый (лекарственный).
Известна также генуинная (идиопатическая) форма, при которой причину развития агранулоцитоза установить не удается.
По характеру течения агранулоцитоз бывает острым и хроническим.
Симптомы агранулоцитоза
Симптоматика начинает возникать после того, как содержание антилейкоцитарных антител в крови достигнет определенного предела. В связи с этим при появлении агранулоцитоза в первую очередь человека беспокоят такие симптомы:
- плохое общее самочувствие — сильная слабость, бледность и потливость;
- повышенная температура (39º-40º), озноб;
- появление язвочек в полости рта, на миндалинах и мягком нёбе. В этом случае человек чувствует боль в горле, ему трудно глотать, появляется слюнотечение;
- пневмония;
- сепсис;
- язвенные поражения тонкого кишечника. Больной чувствует вздутие живота, у него появляется жидкий стул, схваткообразные боли в животе.
Кроме общих проявлений агранулоцитоза происходят изменения в анализе крови:
- у человека резко снижается общее количество лейкоцитов;
- происходит падение уровня нейтрофилов, вплоть до полного отсутствия;
- относительный лимфоцитоз;
- увеличение СОЭ.
Для подтверждения наличия агранулоцитоза у человека назначают исследование костного мозга. После постановки диагноза начинается следующий этап — лечение агранулоцитоза.
Диагностика агранулоцитоза
Группу потенциального риска по развитию агранулоцитоза составляют пациенты, перенесшие тяжелое инфекционное заболевание, получающие лучевую, цитотоксическую или иную лекарственную терапию, страдающие коллагенозами. Из клинических данных диагностическое значение представляет сочетание гипертермии, язвенно-некротических поражений видимых слизистых и геморрагических проявлений.
Наиболее важным для подтверждения агранулоцитоза является исследование общего анализа крови и пункция костного мозга. Картина периферической крови характеризуется лейкопенией (1-2х109/л), гранулоцитопенией (менее 0,75х109/л) или агранулоцитозом, умеренной анемией, при тяжелых степенях – тромбоцитопенией.
При исследовании миелограммы выявляется уменьшение количества миелокариоцитов, снижение числа и нарушение созревания клеток нейтрофильного ростка, наличие большого количества плазматических клеток и мегакариоцитов.
Для подтверждения аутоиммунного характера агранулоцитоза производится определение антинейтрофильных антител.
Всем пациентам с агранулоцитозом показано проведение рентгенографии легких, повторные исследования крови на стерильность, исследование биохимического анализа крови, консультация стоматолога и отоларинголога. Дифференцировать агранулоцитоз необходимо от острого лейкоза, гипопластической анемии. Также необходимо исключение ВИЧ-статуса.
Осложнения
Миелотоксическая болезнь может иметь следующие осложнения:
- Пневмония.
- Сепсис (заражение крови). Часто наблюдается сепсис стафилококкового типа. Наиболее опасное осложнение для жизни пациента;
- Прободение в кишечнике. Подвздошная кишка является наиболее чувствительной к образованию сквозных отверстий;
- Тяжёлые отекания слизистой кишки. При этом у пациента наблюдается непроходимость кишечника;
- Острый гепатит. Нередко при лечении образуется эпителиальный гепатит;
- Образование некрозов. Относится к инфекционным осложнениям;
- Септицемия. Чем больше больной болеет миелотоксическим видом болезни, тем тяжелее устранять её симптомы.
Если недуг вызван гаптенами или возникает из-за слабости иммунитета, то симптоматика болезни проявляется наиболее ярко. Среди источников, вызывающих инфекцию, выделяют сапрофитную флору, к которой относят синегнойную или кишечную палочку. При этом у больного наблюдается сильная интоксикация, повышение температуры до 40–41 градусов.
Как лечить Агранулоцитоз?
В каждом конкретном случае учитывается происхождение агранулоцитоза, степень его выраженности, наличие осложнений, общее состояние пациента (пол, возраст, сопутствующие заболевания и т.д.). [adsen]
При обнаружении агранулоцитоза показано комплексное лечение, включающее целый ряд мероприятий:
- Госпитализация в гематологическое отделение стационара.
- Помещение больных в боксированную палату, где регулярно проводится обеззараживание воздуха. Полностью стерильные условия помогут предупредить заражение бактериальной или вирусной инфекцией.
- Парентеральное питание показано больным с язвенно-некротической энтеропатией.
- Тщательный уход за полостью рта заключается в частых полосканиях с антисептиками.
- Этиотропная терапия направлена на устранение причинного фактора — прекращение лучевой терапии и введения цитостатиков.
- Антибиотикотерапия назначается больным с гнойной инфекцией и тяжелыми осложнениями. Для этого используют сразу два препарата широкого спектра — «Неомицин», «Полимиксин», «Олететрин». Лечение дополняют противогрибковыми средствами — «Нистатином», «Флюконазолом», «Кетоконазолом».
- Переливание лейкоцитарного концентрата, пересадка костного мозга.
- Применение глюкортикоидов в высоких дозах — «Преднизолона», «Дексаметазона», «Дипроспана».
- Стимуляция лейкопоэза — «Лейкоген», «Пентоксил», «Лейкомакс».
- Дезинтоксикация — парентеральное введение «Гемодеза», раствора глюкозы, изотонического раствора натрия хлорида, раствора «Рингера».
- Коррекция анемии — напр. для ЖДА препараты железа: «Сорбифер дурулес», «Феррум лек».
- Лечение геморрагического синдрома — переливания тромбоцитарной массы, введение «Дицинона», «Аминокапроновой кислоты», «Викасола».
- Обработка полости рта раствором «Леворина», смазывание язвочек облепиховым маслом.
Прогноз лечения болезни, как правило, благоприятный. Его может ухудшить появление очагов некроза тканей и инфекционных язв.
Меры профилактики
Профилактика агранулоцитоза, главным образом, заключается в проведении тщательного гематологического контроля во время курса лечения миелотоксическими препаратами, исключении повторного приема лекарств, ранее вызвавших у больного явления иммунного агранулоцитоза.
Неблагоприятный прогноз наблюдается при развитии тяжелых септических осложнений, повторном развитии гаптеновых агранулоцитозов
Агранулоцитоз: причины, симптомы и лечение
Агранулоцитоз – тяжелая патология системы кроветворения, обусловленная острым снижением количества полиморфноядерных лейкоцитов (их также именуют гранулоцитами из-за внутренней структуры). Заболевание вызывает целый ряд экзогенных и эндогенных причин. Ее признаки могут появиться в любом возрасте, в том числе и у новорожденных детей. Агранулоцитоз отражается на состоянии всех систем, так как дефицит этих форменных элементов крови непосредственно влияет на защитные силы организма.
Агранулоцитоз
Что такое гранулоциты и какова их роль в жизнедеятельности организма
Кровь – это жидкая ткань организма, основной функцией которой является транспортировка кислорода и питательных веществ ко всем клеткам. Тем самым она играет основную роль в процессах метаболизма. Кровь представляет собой раствор плазмы, состоящей из воды, аминокислот, белков, и форменных элементов. В норме это соотношение различно для детей и взрослых. Их разделяют на три группы:
- тромбоциты, которые «отвечают» за свертываемость и вязкость;
- эритроциты, состоящие в основном из гемоглобина, их функцией является транспортировка кислорода;
- лейкоциты, с их помощью осуществляются различные иммунные реакции, обеспечивающие защиту организма от влияния патогенной флоры и других факторов внешней среды.
Лейкоциты бывают двух видов. Это лимфоциты и моноциты, которые не содержат в своей структуре специфических гранул, поэтому они получили название агранулоцитов.
Другую группу, более многочисленную, из-за особенностей строения именуют зернистыми лейкоцитами (или гранулоцитами). Она представлена нейтрофилами, базофилами и эозинофилами, они отличаются по цвету, получившемуся после их окраски анилиновыми соединениями, и своим функциям.
Формирование этих элементов происходит в костном мозге, а запасание – в стенках сосудов легких и селезенки.
Доля нейтрофилов составляет порядка 55 – 70% от общего количества лейкоцитов. Они играют основную роль в защите организма от вирусной, бактериальной или грибковой флоры.
Эти клетки «работают» по принципу фагоцитоза, поглощая инородные тела и уничтожая их при помощи специальных ферментов. Именно остатки нейтрофилов составляют существенную часть гнойного содержимого раны.
Кроме того, они вырабатывают лизоцим, обладающей противомикробной активностью, и интерферон – основной компонент противовирусной защиты.
Такие тельца курсируют по организму с кровью, однако они способны проникать через стенки сосудов и концентрироваться в очаге воспаления. Продолжительность их жизни составляет около 10 дней. Затем нейтрофилы разрушаются в селезенке. Агранулоцитоз и лейкопении представляют собой снижение количества полиморфных лейкоцитов. В первом случае изменения в крови выражены относительно несильно.
Причины и механизм развития агранулоцитоза
Патогенез острого понижения уровня гранулоцитов связан с нарушением их синтеза в костном мозге. Агранулоцитоз – это болезнь, которая характеризуется общим уменьшением концентрации лейкоцитов до 1,5×109 клеток/мкл и ниже, а гранулоцитов – менее 0,75×109 клеток/мкл. В зависимости от того, что стало причиной нарушения синтеза полиморфных лейкоцитов, в клинической практике выделяют несколько видов такой болезни. Это:
- миелотоксический агранулоцитоз может развиться из-за нарушения синтеза элементов крови непосредственно в костном мозге. Причиной подобной патологии служит лейкоз, метастазы от других злокачественных новообразований, воздействие токсинов (таких, как фенольные соединения, соли мышьяка или ртути), влияние ионизирующего радиации и лучевой терапии, длительное применение цитостатиков;
- иммунный агранулоцитоз, в свою очередь, делится на две группы. Первая – аутоиммунный, возникающий при формировании антител к собственным клеткам крови. Это может быть симптомом и следствием таких заболеваний, как системная красная волчанка, тиреоидит, ревматоидный полиартрит и другие подобные нарушения. Причиной лекарственного агранулоцитоза (гаптеновый агранулоцитоз) выступает длительное лечение определенными препаратами. Снаружи на мембранах гранулоцитов оседают так называемые гаптены, которые приводят к разрушению клеток. Таким эффектом обладают антибиотики из группы макролидов или противомикробные сульфаниламиды, анальгин, средства для лечения туберкулезной инфекции, барбитураты, нейролептики, противосудорожные медикаменты, антидепрессанты, препараты, угнетающие синтез тиреоидных гормонов;
- генуинный агранулоцитоз (идиопатический), причины которого до конца не выяснены.
Кроме того, заболевание вызывают такие инфекции, как мононуклеоз, ЦМВ (цитомегаловирус), гепатиты различных типов, брюшной тиф. Подобные изменения в картине крови характерны для апластической и других видов анемий. Агранулоцитоз у детей старшего возраста отмечают вследствие одной из причин, перечисленных выше. Однако у новорожденных такая болезнь может возникнуть из-за генетических дефектов (синдром Костманна).
Клиническая картина
Симптомы агранулоцитоза обусловлены резким снижением количества клеток, отвечающих за адекватный иммунный ответ организма на различные факторы.
Кроме того, они сдерживают также развитие условно – патогенной флоры, это микроорганизмы, присутствующие в норме на слизистых оболочках ротовой и носовой полости, желудочно-кишечного тракта, мочеполовой системы. При отсутствии нейтрофилов, сдерживающих их распространение, бактерии начинают размножаться, вызывая инфекции различной локализации.
В большинстве случаев при агранулоцитозе развивается рвота и расстройство стула, сопровождающиеся язвенным поражением стенки желудка и кишечника, иногда это может вызвать прободное кровотечение. А так же следующие признаки:
- поражения рта, это гингивиты, стоматиты, изъязвления на деснах и небе, щеках;
- появление или обострение хронического тонзиллита, фарингита;
- инфекционное поражение печени с появлением симптомов желтухи;
- воспалительный процесс в органах мочеполовой системы, который проявляется болями внизу живота, повышением температуры, неприятными ощущениями при мочеиспускании (подобная клиническая картина чаще может развиться у женщин).
Острое снижение защитных сил организма проявляется в частых ОРВИ, заканчивающихся бактериальными осложнениями. Так, у детей обычный насморк и покраснение горла быстро перерастает в бронхит и далее в воспаление легких (пневмонию).
Для него характерно резкое повышение температуры, болезненный кашель, одышка, потеря аппетита. Из-за распада большого количества клеток развиваются симптомы общей интоксикации. Она проявляется слабостью, быстрой утомляемостью, снижением трудоспособности, тошнотой, головокружением.
Вот такие симптомы агранулоцитоза должны насторожить и заставить обратиться в лечебное учреждение.
Методы выявления
Диагностика агранулоцитоза не представляет сложности. Такую болезнь отличают выраженные отклонения в результатах клинического анализа крови с расширенной лейкоформулой. Гораздо сложнее выявить причину подобных изменений. Для этого доктор опрашивает пациента, обращает внимание на недавно прописанные лекарственные препараты. Если видимых причин для развития острой лейкопении нет, необходимо исключить онкологические и аутоиммунные заболевания.
Агранулоцитоз причины — формы и признаки — диагностика, лечение, профилактикаТема: Болезни — Агранулоцитоз. Видео №1
Для этого назначают пункцию костного мозга, анализы на специфические маркеры раковых поражений, артрита, красной волчанки и других патологий. Также следует обратить внимание на клиническую картину сопутствующих агранулоцитозу заболеваний.
Так, инфекционный процесс характеризуется повышением СОЭ, о поражении почек может свидетельствовать появление в моче белка, бактерий, патологию печени отличают специфические изменения в биохимии крови.
Установление точной причины агранулоцитоза определяет дальнейшее лечение и возможный прогноз для пациента.
Методы терапии агранулоцитоза
Лечение агранулоцитоза состоит в устранении вызвавшей его причины. При необходимости отменяют ранее назначенный курс терапии, убирают действие токсина или проводят терапию инфекции. Прежде всего, пациенту следует обеспечить стерильные условия, так как снижение нейтрофилов делает организм восприимчивым к любому негативному влиянию. Для профилактики бактериальных и грибковых инфекций назначают применение антибиотиков и фунгицидных средств, санацию полости рта растворами антисептиков.
Подбор лекарств при агранулоцитозе осуществляется индивидуально с учетом возраста больного и состояния пищеварительной и выделительной системы. Единственным общим требованием, предъявляемым к препарату, является отсутствие влияния на кроветворение. Обычно прописывают цефалоспорины и пенициллины. Возможно одновременное применение двух антибиотиков различных групп.
При тяжелой сопутствующей инфекции антибактериальные препараты назначают внутривенно или внутримышечно. Гаптеновый (лекарственный) агранулоцитоз проходит через некоторое время после прекращения приема препаратов или сеансов лучевой терапии.
Однако в результате отмены лечения могут вернуться симптомы основного заболевания (что особенно опасно при лейкозе и других онкологических патологиях), поэтому следует подобрать адекватное замещение отмененных медикаментов.
Для быстрой компенсации дефицита клеток необходимо переливание лейкоцитарной массы, соответствующей группе крови пациента. Однако подобный метод лечения противопоказан если недуг носит аутоиммунный характер.
Такой тип патологии хорошо «отвечает» на терапию стероидами. Обычно назначают Преднизолон в форме таблеток. Его дозировка рассчитывается строго индивидуально. Начинают с минимального количества и отмечают реакцию пациента, при необходимости его повышают. После нормализации уровня гранулоцитов, расписывают лечение аутоиммунного заболевания, воздействующее непосредственно на звенья его патогенеза.
Также показаны препараты, стимулирующие образование лейкоцитов в костном мозге. Это Лейкопен, Пентоксил. В комплексе рекомендовано применение витаминов группы В, аскорбиновой и фолиевой кислоты. Необходимо подчеркнуть, что такое лечение противопоказано при лейкозе.
Прогноз
А что агрануломатоз может сделать организму? Дальнейшее течение агранулоцитоза зависит от того, насколько быстро была начата терапия. При адекватном лечении прогноз благоприятен. Но если болезнь вызвана сопутствующей патологией, следует скорректировать медицинские назначения. Также большую роль играет профилактика инфекционных осложнений.
Гораздо хуже признаки агранулоцитоза проявляется у новорожденных, особенно если он связан с генетической патологией. Иммунный конфликт прекращается самостоятельно на 10 – 14 день.
Что касается синдрома Костманна, то ранее выживаемость младенцев была крайне низкая, так как лекарства от него с доказанной эффективностью нет. На сегодняшний день проводятся клинические испытания препарата, стимулирующего выработку гранулоцитов при подобном заболевании.
Если они будут успешными, это в корне может изменить принципы терапии агранулоцитоза.
Агранулоцитоз
Агранулоцитоз – патология крови, связанная со значительным уменьшением количества или отсутствием клеток из группы лейкоцитов (гранулоцитов). Врожденный агранулоцитоз диагностируется в редких случаях. Приобретенное состояние выявляется с частотой 1 случай на 1200 человек. Мужчины страдают данным заболеванием в 2–3 раза реже женщин. Обычно оно развивается в возрасте от 40 лет.
Классификация
Агранулоцитозы делятся на врожденные и приобретенные. Последние могут быть самостоятельным заболеванием или одним из симптомов какого-либо другого заболевания.
По особенностям клинического течения различают острые и хронические (рецидивирующие) агранулоцитозы. Тяжесть течения зависит от числа гранулоцитов в крови:
- легкая – при количестве гранулоцитов 1,0–0,5×109/л;
- средняя – при уровне меньше 0,5×109/л;
- тяжелая – при полном отсутствии гранулоцитов в крови.
По ведущему патогенетическому фактору выделяют иммунную гаптеновую, миелотоксическую и аутоиммунную формы. Также существует идиопатическая (генуинная) форма с неизвестной этиологией.
Причины
Гранулоциты – лейкоциты, которые отличаются специфической зернистой (гранулевидной) цитоплазмой. Вырабатывает их костный мозг. При агранулоцитозе происходит сокращение их количества в крови. Это становится причиной повышения восприимчивости к различным бактериальным и грибковым инфекциям. Иммунитет постепенно ослабевает, что чревато различными осложнениями в будущем.
Миелотоксический агранулоцитоз развивается из-за подавления выработки клеток – предшественников миелопоэза. Одновременно понижается уровень тромбоцитов, ретикулоцитов, лимфоцитов в крови. Предрасполагающий фактор – ионизирующее излучение. Также негативную роль играет прием цитостатических и других фармакологических средств: Стрептомицина, Левомицетина, Аминазина, Гентамицина, Колхицина, Пенициллина и др.
Иммунный агранулоцитоз связан с формированием в организме антител. Их действие направлено против собственных лейкоцитов. Заболевание возникает при системных нарушениях иммунитета на фоне ревматоидного полиартрита, красной волчанки. Активирующим импульсом служат стрессовые ситуации и острые вирусные инфекции.
В основе гаптеновой разновидности лежит влияние неполных антигенов при их соединении с антителами. Они оседают на поверхности нейтрофилов и провоцируют повышенную склеиваемость и гибель клеток крови. Гаптенами могут выступать антибиотики группы макролидов, Бутадион, Анальгин, сульфаниламиды, снотворные средства и т. д.
Аутоиммунный агранулоцитоз обусловлен патологической реакцией иммунитета. Она сопровождается образованием антинейтрофильных антител. Данная болезнь возникает при системной красной волчанке, ревматоидном артрите, аутоиммунном тиреоидите и других коллагенозах.
Выраженная нейтропения может свидетельствовать о хроническом лимфолейкозе, синдроме Фелти, апластической анемии, а также протекать параллельно с гемолитической анемией или тромбоцитопенией.
Симптомы
Первыми симптомами агранулоцитоза служат инфекционные стоматиты, тонзиллиты и фарингиты. Поскольку миграция лейкоцитов в очаги полностью отсутствует или затруднена, воспаление приобретает фиброзно-некротический характер.
На пораженной поверхности слизистой появляется серый налет, под которым размножаются бактерии. Сама слизистая обильно снабжается кровью, поэтому бактериальные токсины массово поступают в общий кровоток. Это приводит к тяжелой интоксикации организма.
Больной страдает от сильной лихорадки (температура поднимается до 40 °С и более), головной боли, тошноты и упадка сил.
Характерный симптом агранулоцитоза – стремительное формирование язв. Процесс некротизации поражает соседние поверхности и приобретает характер номы. Это так называемый водяной рак – распространение язв и некротических участков на слизистую щек. Постепенно развивается гангрена тканей лица.
Подобная картина наблюдается в желудочно-кишечном тракте. Здесь возникает специфичная для заболевания язвенно-некротическая энтеропатия. Она характеризуется некрозом слизистой кишечника, желудка и пищевода.
Клинически это проявляется сильными схваткообразными болями и вздутием живота, появлением кровавого поноса и рвоты. При глубоких поражениях пищеварительного тракта начинаются сильные кровоизлияния, угрожающие жизни пациента.
В тяжелых случаях есть риск развития желтухи на фоне инфекционного поражения печени. Иногда встречается прободение образовавшихся язв с симптомами острого живота.
Нередко при агранулоцитозе выявляется воспаление легких. Оно принимает атипичное течение и склонно к распространению на соседние органы, формированию крупных абсцессов (нарывов) и гангрены. Характерные проявления: одышка, кашель, а при распространении воспаления на плевру – боли в области груди при дыхании. В тяжелых случаях есть риск развития острой дыхательной недостаточности.
Крайне редко инфекционный процесс начинается снизу. В этом случае он охватывает мочеполовые органы – влагалище, матку, уретру, мочевой пузырь. Пациенты жалуются на рези во время мочеиспускания, боли внизу живота, ишурию (задержку мочи). У женщин возникают патологические выделения из влагалища и сильный зуд.
При выслушивании сердца обнаруживаются функциональные шумы. В результате интоксикации развиваются венозная и артериальная гипотония. Со стороны почек отмечается выделение белка с мочой (альбуминурия), обусловленное реакцией на инфекционные процессы.
При прогрессировании болезни в моче определяются кровь и эпителиальные клетки почечных канальцев.
При выраженном агранулоцитозе снижаются защитные силы организма. Это ведет к генерализации инфекции и развитию септических осложнений. Патогенная микрофлора попадает в кровь и разносится по всему организму. В итоге в различных органах и тканях образуются гнойные очаги.
Наиболее характерно для заболевания развитие грамм-негативного сепсиса – заражения крови, спровоцированного сапрофитной флорой (кишечной и синегнойной палочками, протеем). Агранулоцитоз протекает крайне тяжело, с острой интоксикацией, высокой гипертермией (41–42 °С) и стремительным распространением инфекции по всему организму.
На коже появляются очаги черной сыпи. За 10–15 минут она увеличивается в размерах.
Агранулоцитоз у детей
У детей чаще всего развивается лекарственный агранулоцитоз. В этом возрасте иммунная система способна к адекватной реакции. Но существуют формы заболевания, характерные именно для детей.
Число гранулоцитов в крови резко снижается у новорожденных при изоиммунном конфликте. Механизм напоминает резус-конфликт между организмом беременной и плода. В крови матери формируются антитела на начальные гранулоцитарные клетки ребенка.
Последние получены в соответствии с набором свойств отцовской крови.
Генетически ребенку передается агранулоцитоз Костмана. Кроме изменений состава крови, патология сопровождается малым размером головы, низким ростом, нарушением умственного развития. Механизм образования мутации не установлен.
Клинически заболевание проявляется уже в период новорожденности: о ней свидетельствуют риниты, частые гнойные инфекции на коже, язвенный стоматит, отиты, пародонтит, отечность и кровоточивость десен, затяжные пневмонии.
На фоне высокой температуры тела увеличиваются селезенка и лимфатические узлы. При тяжелом течении в печени образуется абсцесс.
Диагностика
Наиболее важны для подтверждения заболевания пункция костного мозга и общий анализ крови. Картина периферической крови отличается умеренной анемией, гранулоцитопенией (менее 0,75×109/л), лейкопенией (1–2×109/л) или агранулоцитозом. При тяжелых стадиях – тромбоцитопенией.
Исследование миелограммы обнаруживает снижение числа миелокариоцитов, нарушение созревания и уменьшение количества клеток нейтрофильного ростка, наличие множества мегакариоцитов и плазматических клеток.
Для подтверждения аутоиммунного характера заболевания выполняется определение антинейтрофильных антител.
Всем больным с агранулоцитозом показан биохимический анализ крови, ее анализ на стерильность, рентгенография легких, консультация отоларинголога и стоматолога. Дифференцируют патологию с гипопластической анемией и острым лейкозом. Также важно исключение ВИЧ-статуса.
Лечение
Прежде всего лечение агранулоцитоза включает целый ряд мероприятий:
- устранение факторов, провоцирующих резкое снижение уровня гранулоцитов в крови;
- создание условий стерильности, обеспечение пациенту надлежащего ухода;
- стимуляция лейкопоэза;
- лечение инфекционных осложнений;
- стероидная терапия;
- переливание лейкоцитарной массы.
В каждом конкретном случае учитываются степень выраженности и этиопатогенез агранулоцитоза, общее состояние пациента, наличие осложнений. При необходимости проводится дезинтоксикационная терапия, коррекция геморрагического синдрома, анемии и других сопутствующих нарушений.
Выраженный агранулоцитоз и лейкопения служат показанием к отмене цитостатиков и радиотерапии. Если болезнь вызвали препараты, не имеющие прямого миелотоксического воздействия, следует прекратить их прием.
В этом случае возможно быстрое восстановление нормальных показателей периферической крови.
При низких значениях уровня гранулоцитов в плазме больного помещают в стерильный бокс или палату. Это необходимо для предотвращения контактов с внешней инфекцией. В помещении регулярно проводят кварцевание. Персонал налаживает качественный уход с соблюдением смены обуви, одежды, применением масок. Посещения пациента родственниками ограничивают до улучшения состояния крови.
Стимуляцию лейкопоэза осуществляют при врожденных и миелотоксических агранулоцитозах. Для этого применяют колониестимулирующий фактор (Г-КСФ). Данный препарат выделен из плазмы мышей. Его назначение – активизация выработки лейкоцитов гранулоцитарного ряда, повышение скорости их дозревания.
Для профилактики инфекционных осложнений используются антибиотики, не оказывающие миелотоксического эффекта. Также показанием является понижение уровня лейкоцитов до 1×109 клеток на 1 мкл и ниже.
Иногда антибиотики назначаются при более высоких показателях концентрации лейкоцитов в крови (1–1,5 ×109 клеток на 1 мкл). Например, при наличии хронического пиелонефрита, сахарного диабета или других очагов внутренней инфекции.
Как правило, это препараты широкого спектра действия. Они вводятся в средних дозах внутримышечно или внутривенно.
Для лечения инфекционных осложнений агранулоцитоза используют 2–3 антибиотика широкого спектра действия. Их вводят внутримышечно или внутривенно, в максимальных дозах. Для приема внутрь применяют неабсорбирующиеся (не всасывающиеся в кровь) препараты.
Они подавляют рост кишечной микрофлоры. Терапия длится до выхода из состояния агранулоцитоза. При этом в схему лечения включаются противогрибковые средства: Леворин, Нистатин. Нередко дополнительно используются антистафилококковая плазма и иммуноглобулин.
Глюкокортикоидные препараты помогают при иммунном агранулоцитозе. Они стимулируют лейкопоэз и тормозят выработку антилейкоцитарных антител. Стандартно больному назначают Преднизолон, дневная доза – от 40 до 100 мг. По мере улучшения картины крови дозу постепенно понижают.
Переливание лейкоцитарной массы осуществляется только в случаях, когда антитела к лейкоцитарным антигенам не выявлены. Подбирают ее с учетом совместимости с лейкоцитами больного по системе HLA-антигенов. Это помогает предупредить сенсибилизацию – повышение чувствительности организма к влиянию различных раздражителей.
Возможные осложнения
Ниже представлены некоторые осложнения агранулоцитоза.
- Заражение крови. Часто сепсис имеет стафилококковую природу.
- Перфорация в кишечнике и перитонит. Наиболее чувствительна к формированию сквозных отверстий подвздошная кишка.
- Выраженные отеки слизистой оболочки кишки. При этом у больного развивается непроходимость кишечника.
- Геморрагическая пневмония. Сопровождается образованием абсцессов и гангрены легкого.
- Некроз, который является результатом инфекционных осложнений.
- Острый гепатит. Нередко при лечении агранулоцитоза возникает эпителиальный гепатит.
- Септицемия. Чем дольше пациент болеет миелотоксическим видом агранулоцитоза, тем тяжелее устранять его признаки.
Профилактика и прогнозы
Профилактика агранулоцитоза заключается в обеспечении больному тщательного гематологического контроля. Особенно это важно во время терапии с применением миелотоксических препаратов. Необходимо исключить повторный прием лекарственных средств, ранее вызвавших у пациента симптомы иммунного агранулоцитоза.
При хроническом агранулоцитозе прогноз зависит от его течения. При острой форме особую роль играют степень лейкопении и своевременное начало лечения. Исход болезни неблагоприятен при повторном развитии, тяжелых септических осложнениях, в первые недели жизни.
Что такое агранулоцитоз и чем он опасен?
Агранулоцитоз – это состояние, при котором абсолютное количество нейтрофилов падает до критического уровня. Это серьезное нарушение, которое в некоторых случаях приводит к заражению крови (септицемии). В этом материале мы рассмотрим симптомы, причины и методы лечения этого состояния.
Гранулоциты, также известные как нейтрофилы – это белые клетки крови, являющиеся неотъемлемой частью иммунной системы. В этих клетках находятся ферменты, которые могут убивать бактерии и другие микроорганизмы. Если бы не гранулоциты, мы бы очень часто болели инфекционными заболеваниями, включая хронические.
Агранулоцитоз – это состояние, при котором количество гранулоцитов (нейтрофилов) опускается ниже 100 единиц на микролитр крови. В норме их количество составляет не менее 1500 единиц.
У здоровых взрослых людей показатели нейтрофилов находятся в границах от 1500 до 8000 единиц на микролитр крови. Если этот показатель находится в границах от 100 до 1500 единиц, в данном случае используются термины «гранулоцитопения» или «нейтропения».
Чем ниже количество нейтрофилов и чем дольше сохраняется такое состояние, тем выше риск развития опасных инфекций.
Виды и причины агранулоцитоза
Существует 2 разновидности этого нарушения:
- Врожденная, то есть человек родился с этой болезнью,
- Приобретенная – когда человек сталкивается с данным нарушением после приема отдельных препаратов и прохождения некоторых медицинских процедур.
При врожденной форме нарушения человек унаследует генетическую аномалию. В случае с приобретенным агранулоцитозом что-то заставляет костный мозг либо вообще не вырабатывать нейтрофилов, либо производить нейтрофилы, которые не дозревают до функционирующих клеток. Также вполне возможно, что по каким-то причинам нейтрофилы слишком быстро разрушаются.
В целом причинами агранулоцитоза приобретенной формы могут быть:
- Прием отдельных лекарств,
- Воздействие химических веществ, таких как ДДТ-инсектицид (химический препарат, который используют для уничтожения насекомых),
- Болезни, поражающие костный мозг, например, рак костного мозга,
- Серьезные инфекции,
- Воздействие радиации (облучение),
- Аутоиммунные заболевания, такие как системная красная волчанка,
- Дефицит питательных веществ (недоедание), включая низкий уровень витамина B-12 и фолатов,
- Прохождение химиотерапии.
Исследование 1996 года показало, что около 70% случаев приобретенной формы болезни вызваны приемом медикаментов. Лекарственный агранулоцитоз может появиться из-за приема следующих препаратов:
- Антитиреоидные средства, такие как карбимазол и метимазол,
- Противовоспалительные средства: сульфасалазин, дипирон, а также нестероидные противовоспалительные препараты (самые известные – аспирин, ибупрофен, напроксен, диклофенак),
- Антипсихотические препараты, такие как клозапин,
- Противомалярийные средства, такие как хинин.
Агранулоцитоз: симптомы
Иногда это нарушение развивается бессимптомно. На ранние признаки болезни могут указывать:
- Внезапное повышение температуры,
- Озноб,
- Боль в горле,
- Слабость в руках и ногах,
- Боль во рту или деснах,
- Образование язвочек во рту,
- Кровоточивость десен.
Другие симптомы агранулоцитоза включают:
Как диагностируют агранулоцитоз?
Сначала врач выполняет физический осмотр пациента и просматривает его историю болезней. Обычно для диагностики в обязательном порядке назначают развернутый анализ крови. Он позволяет определить концентрацию гранулоцитов в крови.
Если после анализа обнаружились аномальные показатели, или если картина не прояснилась, пациенту могут рекомендовать биопсию костного мозга. Во время этой процедуры с помощью тонкой иглы из бедренной кости берут крошечный кусочек ткани. Затем этот образец исследуется под микроскопом. Если врач заподозрит унаследованную форму болезни, он направляет на генетический тест.
Агранулоцитоз: лечение
Первое, что необходимо сделать – прекратить прием препаратов, которые могли спровоцировать развитие болезни. В данном случае врач рекомендует на время приостановить прием лекарств и наблюдает, не улучшаются ли показатели гранулоцитов.
Обычно на восстановление нормальных значений уходит 10-14 дней. Первоначальные препараты могут быть заменены на альтернативные лекарства. Если альтернативны не существует и состояние пациента не является серьезным, прием препаратов возобновляется.
Однако на этот раз необходим очень строгий врачебный контроль.
Медикаментозное лечение агранулоцитоза включает:
- Прием антибиотиков. Эти препараты могут использоваться для лечения, а иногда и для профилактики бактериальных инфекций.
- Гранулоцитарный колониестимулирующий фактор (ГКФ). В некоторых случаях больному назначают гормон, который стимулирует костный мозг вырабатывать больше гранулоцитов. Этот гормон вырабатывается самим организмом и известен как гранулоцитарный колониестимулирующий фактор. Также существует синтетическая форма этого гормона, которая вырабатывается в лабораториях. Исследования показали, что прием ГКФ способен улучшить состояние пациентов с некоторыми видами рака, которые страдают от нейтропении. Сегодня доступны 3 формы этого препарата: филграстим, пэгфилграстим и ленограстим.
- Препараты, подавляющие иммунную функцию организма. Если врач подозревает наличие аутоиммунного нарушения, он может назначить иммуномодулирующие лекарства. Один из таких – преднизон.
В самых тяжелых случаях, когда медикаменты не помогают, больному может понадобиться операция по пересадке костного мозга. Как правило, трансплантация костного мозга дает наилучшие результаты для пациентов в возрасте моложе 40 лет.
Важная рекомендация: люди с агранулоцитозом должны держаться подальше от людных мест. Также им нельзя:
- Контактировать с людьми, которые болеют инфекционным заболеванием,
- Употреблять фрукты и овощи, с которых нельзя снять кожуру,
- Обрезать цветы и работать с землей.
Можно ли предотвратить агранулоцитоз?
Единственный способ – избегать препаратов, которые могут спровоцировать развитие этого нарушения. Если у человека нет выбора и он все равно принимает такие лекарства, необходимо регулярно сдавать анализы крови. Главная задача – мониторить уровень нейтрофилов.
Как видите, развернутый анализ крови может рассказать о таких болезнях, о которых большинство людей даже не слышало. Если вас беспокоят симптомы простудного заболевания, лучше перестраховаться и сдать анализ.
Источники:
- Agranulocytosis, Healthline,
- Agranulocytosis, Cleveland Clinic.