Сосуды человека в здоровом состоянии изнутри имеют гладкую ровную поверхность.
Появление атеросклероза характеризуется образованием бляшек, суживающих просвет сосудов, что взывает нарушения кровотока, а исчезновение просвета полностью перекрывает снабжение тканей кровью, провоцируя некроз.
Когда борьба с закупоркой сосудов медикаментозными средствами оказывается неэффективной, прибегают к хирургическому вмешательству.
Что представляет собой операция
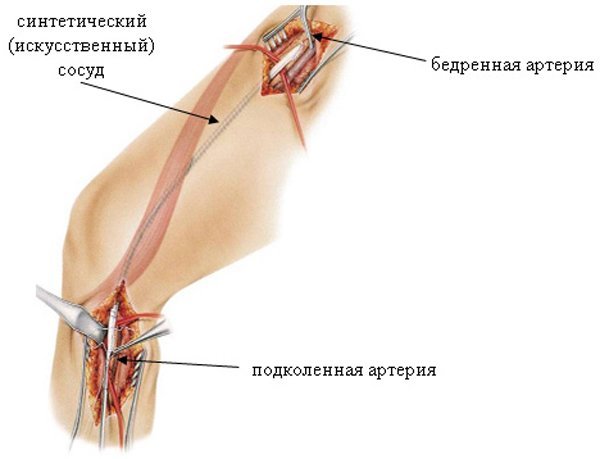
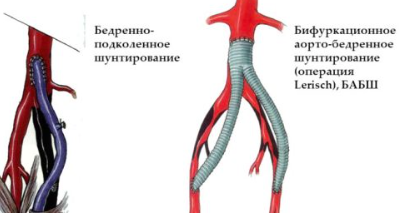 Шунтированием сосудов называется хирургическое вмешательство с целью восстановления нормального кровоснабжения в той или иной части тела. Для нижних конечностей это проделывается сосудистыми протезами – шунтами, или созданием связей (анастомозов) с находящимися рядом сосудами. На выбор вида операции влияет цель, которую необходимо достичь в результате вмешательства.
Шунтированием сосудов называется хирургическое вмешательство с целью восстановления нормального кровоснабжения в той или иной части тела. Для нижних конечностей это проделывается сосудистыми протезами – шунтами, или созданием связей (анастомозов) с находящимися рядом сосудами. На выбор вида операции влияет цель, которую необходимо достичь в результате вмешательства.
К примеру, при бедренно-аортном шунтировании выбирают установку внутрисосудистого протеза, так как на данном участке сосуд в основном подвергается атеросклеротическому поражению. Образующееся сужение со временем вызывает гангрену одной или обеих конечностей.
Современные эндоскопические технологии позволяют проводить операцию, вводя шунт через артерию, используя местную анестезию, которая менее вредна для пожилых и слабых людей, чем общая.
Показания к проведению
 Шунтирование нижних конечностей выполняется в следующих случаях:
Шунтирование нижних конечностей выполняется в следующих случаях:
- Аневризме периферических артерий.
- Противопоказаниях к стентированию или ангиопластике.
- Облитерирующем атеросклерозе.
- Эндартериите.
- При постоянной боли в ноге, угрозе гангрены и безуспешности медикаментозного лечения.
Для проведения шунтирования нижних конечностей пациент не должен быть лежачим. Обездвиженному человеку вследствие тяжелой патологии, вызвавшей гангрену, ногу ампутируют.
Диагностика
- МРТ – оценивает нарушения процесса кровотока и изменения в сосудах.
- КТ – определяет выраженность изменений, вызванных атеросклерозом.
- Дуплексное УЗИ – оценивает изменения кровотока и нарушения в сосудах в реальном времени.
По результатам исследований врач определяет подходящий метод решения проблемы. Лечение может быть проведено при помощи медикаментозных средств, эндоваскулярной ангиопластики, стентирования или шунтирования.
Подготовка к операции
Перед операцией могут назначаться следующие процедуры:
- Взятие крови на анализ.
- Проведение электрокардиограммы.
- Проведение УЗИ.
Незадолго перед операцией:
- За неделю до проведения оперативного вмешательства прекращают прием отдельных лекарственных препаратов.
- Принимают противовоспалительные и разжижающие кровь средства.
- Для предотвращения инфекции врач назначает прием антибиотиков.
- Перед днем операции вечером можно легко поужинать. После полуночи нельзя пить и принимать пищу.
Операция
Бедренно-аортное – проводят при помощи разрезов в области паха или на животе. К сосуду выше пораженного участка присоединяют высокопрочный полимерный протез, после чего его крепят к бедренной артерии. Исходя из расположения области поражения, возможно два варианта операции:
- Односторонняя – когда шунт подсоединяют к одной из артерий;
- Бифуркационная – когда через шунт подключают две бедренные артерии.
Бедренно-подколенное – выполняют через разрез в районе паха и сзади колена. Применяется при перекрытии бедренной артерии. Во время операции соединяют участок, находящийся выше поражения, и подколенную артерию.
Берцово-бедренное. В данном случае протезом выступает собственная вена, взятая из конечности, или же берут большую подкожную вену, не удаляя ее, а подсоединяя к артерии, предварительно отсоединив от вены. Операцию проводят при пораженной подколенной или артерии бедра, при помощи разрезов на голени и в области паха.
Многоэтажные (прыгающие) шунты. Используют при полном отсутствии артерий с нормальной проходимостью на длинных участках, когда остаются здоровыми только маленькие отрезки сосудов. Создается большое количество коротких анастомозов, выполняющих роль соединительных мостов со здоровыми участками сосудов.
Микрохирургическое на сосудах стопы. Выполняется для восстановления кровоснабжения стопы и пальцев. Делают с помощью специальной оптики, многократно увеличивающей изображение. При формировании анастомоза применяют аутовены.
Шунтирование на нижних конечностях выполняется при обязательной анестезии, которая бывает общей или местной, что обусловлено различными факторами, включая медицинские показатели.
Этапы операции на сосудах нижних конечностей выполняются по следующей схеме:
- Кожу вскрывают выше участка расположения суженного сосуда.
- Оценивают степень кровотока и диагностирую участок нарушенной циркуляции.
- Определяют пораженный участок, где будет проводиться шунтирование.
- Производят надрез сосуда и аорты ниже пораженного места и фиксируют шунт.
- Проводят шунт между мышцами и связками до точки, которая находится выше места, мешающего нормальному кровотоку.
- Шунт вшивают и осуществляют действия, аналогичные фиксации обхода снизу.
- Имплантированный элемент проверяют на целостность. При необходимости во время вмешательства проводят артериограмму или дуплексное УЗИ.
- Проведение дополнительных исследований, касающихся проходимости сосудов.
Шунтирование само по себе достаточно сложное, и требует от врача определенных умений и навыков. Это обуславливает его высокую или относительно высокую стоимость, которая вполне оправдана возвращением способности полноценно двигаться и жить.
Восстановление после операции
Операция продолжается 1-3 часа. После ее завершения иногда приходится надевать кислородную маску, а в течение 1-2 суток при помощи капельницы вводится обезболивающее. При эпидуральной анестезии иглу не вытаскивают 3-5 сут. для снижения боли. После ее удаления сразу дают обезболивающие средства. В качестве реабилитационных мер в лечебном учреждении применяются:
- В течение 1-2 суток для уменьшения отеков и боли, холодные компрессы на 15-20 мин.
- Ношение специальных носков и ботинок, предотвращающих возникновение тромбов.
- Применение стимулирующего спирометра, улучшающего работу легких.
- Регулярный осмотр разрезов для контроля признаков инфекции.
После выписки из больницы для успешного восстановления принимаются следующие меры:
- Работа с физиотерапевтом.
- Самостоятельная ходьба с ежедневным увеличением расстояния, которая сделает ноги сильнее.
- В время сна и сидя, конечности фиксировать приподнятыми.
- Сохранять послеоперационные раны сухими, не применяя пудру или присыпки.
- Не есть жирную пищу и не курить.
- Выполнять наставления врача и возвращаться к повседневной жизни.
Осложнения
При планировании операции нужно осознавать, что в процессе ее проведения могут возникнуть следующие осложнения:
- Негативная реакция на наркоз.
- Возникновение кровотечения.
- Блокировка области шунтирования тромбами или сгустками крови.
- Инфекция.
- Необходимость ампутации конечности.
- Летальный исход, сердечный приступ.
 В категории людей с высокой вероятностью наступления подобных осложнений находятся пациенты, имеющие следующие проблемы:
В категории людей с высокой вероятностью наступления подобных осложнений находятся пациенты, имеющие следующие проблемы:
- Повышенное артериальное давление.
- Лишний вес.
- Высокое содержание холестерина.
- Невысокая физическая активность.
- Хронические обструктивные патологии легких.
- Сахарный диабет
- Почечная недостаточность.
- Коронарная болезнь.
- Курение.
Цены на операцию
Стоимость операции по шунтированию следующая:
- Артерии голени – 130 тыс. руб.
- Подколенной артерии ниже колена – 120 тыс. руб.
- Дистальное и двойное на малоберцовой артерии – 165 тыс. руб.
- Стоимость для артерий стопы – 165 тыс. руб.
Профилактика
Шунты способны функционировать до 5 лет, в течение данного периода важно проходить периодические обследования и выполнять меры профилактики тромбозов.
При правильном соблюдении послеоперационных рекомендаций, гангренозная нога восстанавливается с вероятностью 90%.
Но не стоит забывать, что операция не избавляет от атеросклероза, и он постоянно прогрессирует, создавая новые бляшки. В связи с этим больным рекомендуется:
- Избавиться от курения и других вредных привычек.
- Привести в норму вес тела.
- Следить за калорийностью рациона и снизить в нем процент жирных продуктов.
- Быть физически активным.
- Принимать антикоагулянты и статины.
- Регулярно проходить обследования.
Шунтирование нижних конечностей используется при запущенных формах заболеваний, связанных с недостаточной проходимостью сосудов, что вызывает нарушения кровоснабжения определенных частей тела.
Во время операции для обхода пораженного участка вены используют полимерные протезы или части сосудов.
Своевременное обращение к врачу позволит верно диагностировать заболевание, а правильная послеоперационная реабилитация и соблюдение мер профилактики помогут снизить или избежать подобных проблем в будущем.
Операции при закупорке сосудов нижних конечностей
Патология артериальных сосудов нижних конечностей является достаточно распространенным явлением, требующим радикального лечения.Большинство заболеваний сопровождается закупоркой, при которой требуется операция на сосудах нижних конечностях, а также последующая реабилитация.
Когда необходима операция
Основным медицинским показанием для проведения хирургического вмешательства на сосудах нижних конечностей является патология, сопровождающаяся закупоркой артерий:
- Эндартериит – патология, сопровождающаяся воспалением внутренней оболочки стенки периферических артерий, что приводит к ее отеку, уменьшению диаметра просвета сосуда и ухудшению кровотока.
- Облитерирующий атеросклероз артерий нижних конечностей, сопровождающийся откладыванием холестерина в стенках сосудов с формированием атеросклеротической бляшки и уменьшением их просвета. Распространенным результатом патологического процесса является закупорка или окклюзия бедренной артерии.
- Аневризмы артерий ног – формирование патологических мешкообразных выпячиваний. Они значительно повышают риск повреждения сосуда, развития выраженного кровотечения или внутрисосудистого формирования тромба. Частым осложнением аневризмы является закупорка (облитерация) сосуда.
- Перенесенные острые травмы с повреждением мягких тканей и артериальных сосудов, которые без ургентного выполнения хирургического вмешательства несут непосредственную угрозу для жизни человека.
- Диабетическое поражение артерий ног, которое развивается при сахарном диабете на фоне длительного повышения уровня глюкозы в крови.
Патологические процессы преимущественно локализуются в поверхностной бедренной (ПБА), подколенной (ПА), передней (ПББА) и задней (ЗББА) большеберцовой артерии.
Идет поискНе найденоПоказать
Как проявляется патология
Облитерирующие заболевания, сопровождающиеся закупоркой артерий нижних конечностей, характеризуются достаточно специфической клинической симптоматикой:
- Появление перемежающейся хромоты, которая характеризуется болевыми ощущениями после ходьбы.
- Быстрое развитие усталости в ногах, даже после небольшой нагрузки (после ходьбы).
- Развитие ощущений холода в ноге.
- Длительная регенерация (заживление) кожи и подкожной клетчатки на ногах, в том числе после небольших травм (ссадины, царапины).
- Заметное уменьшение пульсации артерий тыла стопы, которое можно определить после пальпации (прощупывания).
- Чувство онемения кожи ног, которое указывает на ухудшение питания нервных волокон на фоне непроходимости артерий и сниженного кровотока.
Потемнение кожи в области стоп или голени, выраженные боли в покое указывают на значительное снижение интенсивности кровотока с началом развития гангрены (гибель тканей). Появление одного или нескольких симптомов является основанием для обращения к врачу сосудистому хирургу, который после обследования может назначить консервативную терапию или чистку сосудов.
Лечение и укрепление кровеносных сосудов глаз
Осложнения
Если диаметр артерии на ноге уменьшается, то это приводит к значительному нарушению питания тканей и развитию ряда осложнений:
- Ухудшение процессов регенерации тканей после повреждения или естественного отмирания клеток.
- Развитие гангрены – отмирание тканей, обусловленное недостаточным питанием клеток. Патологический процесс обычно начинается с кончиков пальцев стопы и постепенно распространяется выше.
Важно! Длительное отсутствие адекватного лечения окклюзионной патологии артерий нижних конечностей может стать причиной последующей необходимости ампутации ноги.
Атеросклеротический процесс в артерии может стать причиной разрыва бляшки (область скопления холестерина в стенке артерии), формирования тромба и его последующей миграции в сосудистом русле. Тяжелым последствием миграции тромба (тромбоэмболия) является инсульт головного мозга, инфаркт миокарда.
Цели операции
Определение показаний к оперативному вмешательству врач проводит на основании результатов дополнительного диагностического обследования (компьютерная или магнитно-резонансная томография, ангиография). Операцию медицинский специалист назначает с целью достижения нескольких основных диагностических целей:
- Реваскуляризация с целью устранения ишемии за счет восстановления кровотока в магистральных артериях нижних конечностей. Термин ишемия определяет сниженное поступление кислорода и питательных веществ в ткани с кровью.
- Удаление тромба при развитии тромбоза (тромбоз – это патологическое внутрисосудистое формирования тромба без повреждения стенки артерий или вен).
- Формирование шунта для тока крови в обход препятствия в пораженной тромбозом или облитерирующим атеросклерозом артерии. Шунтирование проводится за счет использования собственного или имплантированного сосуда.
- Удаление тромба или участка пораженной патологическим процессом артерии.
Достижение терапевтических целей осуществляется также при помощи консервативной терапии, которая проводится до операции.
Виды операций
В зависимости от того, какие сосуды нижних конечностей были поражены, выделяется несколько основных видов оперативных вмешательств:
- Оперативные вмешательства на бедренных артериях.
- Хирургия сосудов области подколенной ямки.
- Оперативное лечение сосудов голени и стопы.
- Доступ к поврежденному сосуду осуществляется открытым путем (выполнение широкого разреза кожи и мягких тканей), а также при помощи малоинвазивных методик, суть которых заключается во введении специальной трубки в пораженный сосуд с последующим выполнением необходимых терапевтических манипуляций.
- При помощи малоинвазивных технологий с использованием специальных внутрисосудистых зондов осуществляется доступ в сердце через паховую артерию при необходимости выполнения лечебных хирургических манипуляций на клапанах.
Важно! Своевременное обращение к врачу после появления первых признаков нарушения кровообращения в ногах позволяет избежать тяжелых, объемных хирургических вмешательств.
Основные манипуляции
После доступа к патологически измененному артериальному сосуду врач хирург выполняет необходимые терапевтические манипуляции, которые включают:
- Шунтирование – создание сосудистого обхода для тока крови вокруг препятствия. Для этого могут применяться собственные сосуды (аутовенозное шунтирование) или синтетические шунты.
- Протезирование – проводится удаление части артериального сосуда и его последующая замена аутотранпсплантантом или сосудистым протезом из синтетического материала, который за счет определенных свойств материала стоит длительное время.
- Рассечение стенки артерии, удаление тромба при тромбозе и последующее ушивание. Зашить стенку артерии возможно только при отсутствии выраженных патологических изменений в ней.
- Баллонная дилатация – введение в сосудистое русло специального зонда с эластическим баллоном, который накачивается воздухом в области сужения артерии. Это приводит к расширению сосуда и разрушению атеросклеротической бляшки. Визуальный контроль введения зонда и выполнения основных манипуляций осуществляется при помощи УЗИ.
Сосудоукрепляющие капли для глаз: список лучших
Выбор манипуляции проводится врачом сосудистым хирургом в зависимости от характера и локализации патологического процесса, приведшего к окклюзии артериального сосуда.
Реабилитация
Важным этапом лечения сосудистой патологии является реабилитация после проведенной операции. Она включает 2 основных периода:
- Послеоперационный период, который длится от нескольких дней до недели, он включает выполнение мероприятий, направленных на предупреждение развития кровотечения, предупреждение инфицирования послеоперационной раны.
- Восстановление функционального состояния прооперированного сосуда и нормализация кровообращения в нижней конечности – комплекс мероприятий с выполнением специальных гимнастических упражнений, использованием компрессионного белья.
Длительность и вид реабилитационных мероприятий зависят от типа и объема оперативного вмешательства. Более быстро человек восстанавливается после выполнения малоинвазивных манипуляций. В частности, хирургическое лечение атеросклероза при помощи баллонной дилатации может проводиться в амбулаторных условиях.
Диагностика, назначение консервативного медикаментозного лечения, а также операции на сосудах нижних конечностях осуществляются сосудистым хирургом (медицинский специалист ангиолог). Получение хорошего терапевтического эффекта сегодня возможно за счет использования современных диагностических и лечебных малоинвазивных технологий.
Хирургическое лечение атеросклероза нижних конечностей
Для лечения атеросклероза сосудов ног используют разные методы: медикаментозная терапия, сбалансированная диета, народные рецепты, хирургическое вмешательство.
Операции при атеросклерозе сосудов показаны, если традиционные и домашние методы лечения оказались недостаточно эффективными. Радикальное вмешательство позволяет в короткие сроки восстановить проходимость сосудистого русла, нормализовать кровоснабжение мягких тканей, максимально вернуть пациенту былое качество жизни.
Предметом этой статьи станет обзор эффективных современных методик хирургического лечения атеросклероза.
Разновидности хирургических вмешательств
- В настоящее время для удаления атеросклеротических бляшек используется несколько видов оперативных вмешательств разной степени сложности.
- При диагнозе атеросклероз операция того или иного типа назначается хирургом на основании результатов проведенного обследования с учетом индивидуальных особенностей пациента: возраста, степени закрытия сосудистого русла, веса, наличия иных болезней.
- Наиболее эффективными считаются следующие операции при атеросклерозе нижних конечностей:
- Баллонная ангиопластика.
- Шунтирование артерий нижних конечностей.
- Лазерный метод.
- Эндартерэктомия.
Рассмотрим каждый способ хирургии подробнее.
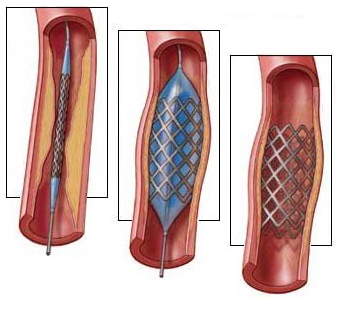
Баллонная ангиопластика
Этот вид операций при атеросклерозе нижних конечностей позволяет восстановить кровоток, устранить непроходимость сосудистого русла, что в итоге избавляет пациента от риска некроза тканей и необходимости ампутации.
Проводится операция так: в месте локализации пораженного сосуда делается небольшой прокол. Затем в русло артерии, покрытое холестериновыми отложениями, вводится катетер небольших размеров с баллоном на конце.
После этого в баллон начинает поступать воздух, что заставляет его расширяться, раскрывая суженый просвет сосуда. Если эффект кажется доктору недостаточно выраженным, в окклюзированную область ставится специальное металлическое устройство для восстановления нормальной ширины сосудистого русла.
Одной из разновидностей баллонной ангиопластики считается комплексная хирургия, когда используется баллон, покрытый лекарственным составом. Такой метод позволяет не только восстановить проходимость артерии, но и предупредить развитие воспалительного процесса, сопровождающегося разрастанием эндотелиальных тканей.
Результат вмешательства в виде восстановленной проходимости сосудистого русла сохраняется не менее 5 лет. После операции пациенту следует дважды в год проходить процедуру УЗДГ – сканирования и раз в год – компьютерную томографию. Это позволяет своевременно выявлять ухудшения состояния сосудов и своевременно корректировать терапию.
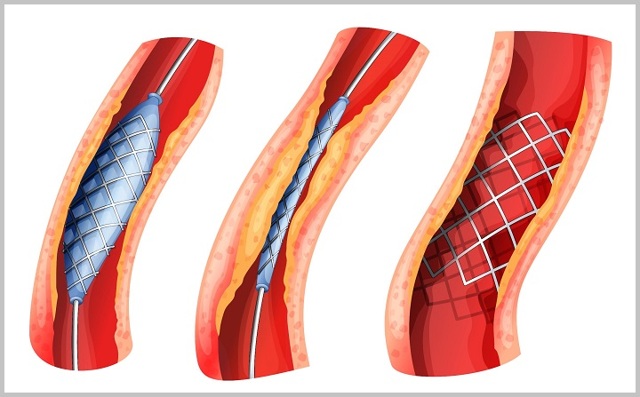
Плюсы баллонной пластики:
- Малая инвазивность: катетер поступает через микронадрез тканей в область облитерированного сосуда.
- Общий наркоз для проведения вмешательства не требуется, достаточно местной анестезии.
- Восстановление проходит быстро – пациентам разрешается двигаться уже спустя сутки.
- Угроза осложнений и инфицирования тканей при таком оперативном вмешательстве практически исключены.
Сколько может стоить такая операция в хорошей клинике? В среднем, цена баллонной пластики без установления стента составит порядка 80 тысяч рублей.
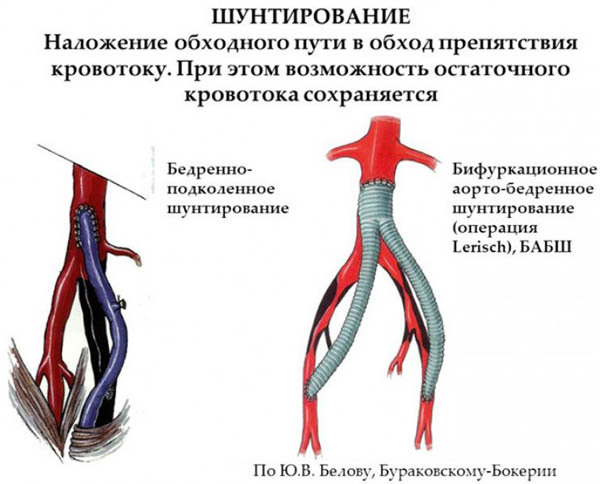
Шунтирование артерий
Показано при следующих диагнозах:
- Облитерирующий атеросклероз – операция помогает устранить закупорку просвета.
- Облитерирующий эндартериит.
- Аневризмы периферических артериальных сосудов.
- Противопоказания к баллонной пластике и стентированию.
Какие анализы сдают для выявления ревматоидного артрита
Пациенту вводится локальный или общий наркоз, для шунтирования используют подкожную бедренную вену. Такой выбор обоснован тем, что в венозных сосудах ног не формируются атеросклеротические бляшки, сами сосуды крупного размера, поэтому считаются подходящими для использования в качестве шунтов. Иногда для этой цели применяются синтетические материалы.
Доктор осуществляет надрез в месте локализации облитерированной артерии, которая затем надрезается в двух местах и устанавливается натуральный шунт. Такая операция относится к категории сложных, выполняется только опытными и квалифицированными хирургами.
- После проведения вмешательства пациента направляют на УЗДГ – сканирование и ангиографическое исследование, чтобы проверить успешность проведенной хирургии при атеросклерозе.
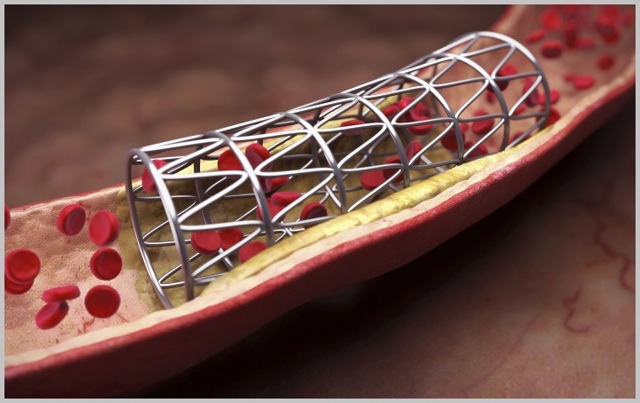
- Реабилитационный период может составить от 2-3 дней до недели, затем пациент должен соблюдать ряд рекомендаций:
- Регулярная терапия статинами и антикоагулянтами.
- Контроль веса.
- Пищевые ограничения.
- Отказ от вредных привычек.
Стоимость операции довольно высока, в частных клиниках шунтирование артерий нижних конечностей может стоить от 130 до 170 тысяч рублей.
Лазеротерапия
Один из самых малоинвазивных и безболезненных видов операций при атеросклерозе нижних конечностей. Помогает устранить непроходимость артерий, восстановить состояние стенок сосудов.
Рекомендуется для удаления атеросклеротических бляшек, полностью закупоривших сосудистый просвет.
Лазерный метод предполагает минимальное вмешательство в ткани, проводится эндоваскулярным способом. Что это значит: пораженная артерия прокалывается, через образовавшееся отверстие в него вводится специальное устройство – лазерный датчик. Через механизм внутрь сосуда поступают лазерные лучи, разрушающие отложения холестерина.
- Вмешательство проводится в кабинете рентгенолога под аппаратным контролем, чтобы исключить неточное введение устройства.
- После завершения процедуры катетер извлекается вместе с остатками холестериновых образований.
- По отзывам хирургов и пациентов, плюсов лечения атеросклероза лазером довольно много:
- Нет необходимости в полной анестезии.
- Отсутствие реабилитационного периода – пациенту разрешено двигаться практически сразу.
- Возможность проведения вмешательства при многих противопоказаниях.
- Устранение непроходимости артериального сосуда, восстановление кровоснабжения конечности в короткие сроки.
- Относительно невысокая стоимость – по официальным данным, одна процедура стоит в среднем 15 тысяч рублей, при установлении стента требуется заплатить еще 4-5 тысяч.
Как диагностировать и лечить артрит во время беременности
Эндартерэктомия
- Представляет собой открытое инвазивное вмешательство для прямого удаления бляшек холестерина и восстановления нарушенного кровотока.
- Перед операцией пациентам назначается курс кроворазжижающих препаратов в совокупности с отменой противовоспалительных средств.
- За 12 часов до хирургии больным следует прекратить прием пищи и жидкости.
- Этот вид вмешательств при атеросклерозе относится к категории сверхсложных, назначается при особо запущенном течении болезни.
- При несоблюдении пациентом рекомендаций врачей в постоперационном периоде велика вероятность рецидива симптомов недуга, появления новых холестериновых отложений, ишемического поражения сосудов.
Последовательность операции
- Артериальный сосуд, пораженный бляшками, пережимается. Затем на коже делается надрез для извлечения окклюзированной артерии.
- В образовавшийся разрез устанавливают шунт для соединения соседних участков сосуда.
- Затем артерию надрезают, в рану вводят специальное устройство для извлечения бляшки.
- Стенка артерии дополняется специальной заплатой для восстановления ее диаметра.
- Шунт извлекается.
- После того как кровообращение будет восстановлено, артерия ушивается, а в место вмешательства устанавливается дренажная трубка (одна или несколько).
- Операция проводится с использованием специального хирургического оборудования: бинокулярная лупа и микроскоп.
- Продолжительность операции – до нескольких часов, исходя из степени развития заболевания и общего состояния здоровья больного.
При эндартерэктомии артерий ног применяется два вида анестезии:
- Полная – для абсолютного блокирования болевой чувствительности. Предполагает сон пациента в течение всей операции.
- Местная – блокирует болевые ощущения в области хирургических манипуляций. Показана пенсионерам, пациентам с сопутствующими болезнями сердца и сосудов, тяжелыми легочными недугами.
Реабилитация
После такого вида оперативного лечения атеросклероза реабилитация предполагает стандартный период времени от 1-2 дней до недели, после чего больной выписывается из стационара. Послеоперационные швы удаляются на седьмые сутки.
Один из видов вмешательства – каротидная эндартерэктомия – проводится для устранения холестериновых отложений из сонной артерии. Перед операцией пациентам выбривают часть волосяного покрова головы, вводят общий наркоз, выделяют артериальный сосуд, извлекают бляшку, вычищают стенку артерии, зашивают рану.

По прошествии 1 дня после хирургии пациентам назначается медикаментозная терапия:
- Кроворазжижающие препараты: Варфарин, Фрагмин.
- Ангиопротекторы: Детралекс, Эскузан.
- Антибактериальные средства пенициллиновой группы.
- Обезболивающие с противовоспалительным действием: Ибупрофен, Индометацин.
Сосудистая хирургия нижних конечностей
Специалисты в области сосудистой хирургии ставят перед собой цель восстановления и нормализации трудоспособности пациента при сложных сосудистых заболеваниях.
Иногда к ним обращаются в критических состояниях, от корректности лечения которых зависит дальнейшая жизнь пациента.
Любая разновидность терапии подбирается в индивидуальном порядке, с учетом возраста больного, образа жизни, сопутствующих патологий, формы заболевания и индивидуальных особенностей организма.

Лечение в отделении сосудистой хирургии
Сосудистые патологии затрагивают преимущественно части тела, расположенные наиболее удаленно от источника питания – то есть, сердца. По этой причине подавляющее большинство поражений сосудов приходится на нижние конечности.
Ответственный пациент должен обращаться к сосудистым хирургам и флебологам при первом обнаружении симптомов болезни. Длительно протекающие облитерирующие и окклюзионные поражения вен или артерий чреваты тяжелыми осложнениями, вплоть до утраты конечностей и вынужденной иммобилизации с инвалидностью.
Комплексное лечение нижних конечностей в отделении сосудистой хирургии включает в себя:
- Проведение планового или экстренного хирургического вмешательства с разными целями (растворение тромбов, удаление атеросклеротических бляшек, искусственное расширение просветов сосудов, замена пораженного сосуда и т.д.);
- Консервативное (медикаментозное) лечение с целью ускорения восстановления пациента после перенесенной операции, а также профилактики дальнейших осложнений и / или рецидивов;
- Реабилитационные мероприятия (подбор актуальных физиопроцедур);
- Динамическое наблюдение за состоянием пациента.
Современная сосудистая хирургия предлагает вниманию пациентов множество малоинвазивных и атравматичных методик, равных или превосходящих по результативности полноценные устаревшие операции.
Компетенция сосудистого хирурга
В компетенцию сосудистого хирурга входит диагностика и лечение следующих заболеваний:
- Варикозное расширение вен;
- Прогрессирующий атеросклероз;
- Облитерирующий эндартериит;
- Врожденные патологии сосудов нижних конечностей (мальформации);
- Диабетическая ангиопатия (включая синдром диабетической стопы);
- Критическая ишемия нижних конечностей;
- Острый и хронический тромбофлебит;
- Посттромбофлебитический синдром (посттромботическая болезнь);
- Хроническая венозная недостаточность;
- Тромбозы;
- Синдром Лериша;
- Тромбангииты (включая болезнь Бюргера).
Прогноз лечения перечисленных патологий зависит от сроков их обнаружения. Чем раньше вы обратитесь за помощью при наличии симптомов, тем благоприятнее окажется исход терапии.
Хирургические вмешательства
В отделении сосудистой хирургии проводятся операции, нацеленные на восстановление функциональности вен и артерий ног.
Иногда они необходимы для облегчения состояния или устранения косметических дефектов (резекция варикозно расширенных узлов).
Но чаще такие манипуляции проводятся в отягченных состояниях, когда целью специалистов становится сохранение конечности или ее полноценного функционирования.
Наиболее распространенные процедуры, проводимые в отделении сосудистой хирургии:
- Шунтирование (бедренно-берцовое, линейное аорто-бедренное, бедренно-подколенное);
- Артериализация венозного кровотока стоп и голеней;
- Кроссэктомия;
- Флебэктомия (удаление вен нижних конечностей);
- Эндартерэктомия;
- Профундопластика;
- Тромбэктомия глубоких вен нижних конечностей;
- Склеротерапия;
- Ангиопластика;
- Стентирование;
- Эндовенозная лазерная коагуляция и эндовазальная лазерная коагуляция (ЭВЛК / ЭВЛО);
- Системный или регионарный тромболизис (искусственное растворение тромбов в сосудах);
- Криостриппинг;
- Эндопротезирование аневризм;
- Баллонная ангиопластика, комбинированная со стентированием.
Любое вмешательство подбирается в строгом соответствии с текущими потребностями пациента, общим состоянием здоровья, прогнозами. Операция возможна не во всех случаях, и учет противопоказаний исключительно важен в подборе адекватного лечения.
Диагностика
Перед принятием решения о проведении оперативного вмешательства специалист должен удостовериться в готовности пациента к таковой.
Для этого от больного требуется предоставление результатов стандартного пакета исследований – лабораторных анализов, электрокардиограммы, консультации с терапевтом.
Для уточнения важных нюансов, сосудистый хирург может назначить расширенные анализы крови – липидный профиль, протромбиновое время, полноценную коагулограмму и др.
Окончательная постановка диагноза в сосудистой хирургии обеспечивается следующими диагностическими манипуляциями:
- Дуплексное сканирование вен и артерий;
- Ультразвуковая допплерография;
- Импедансная плетизмография;
- Мультиспиральная компьютерная томография сосудов;
- Ангиография (магнитно-резонансная);
- Реовазография;
- Функциональные пробы.
После утверждения диагноза, пациенту назначается комплексное лечение.
Профилактика, восстановление и реабилитация
Оперативные вмешательства в сосуды нижних конечностей требуют соблюдения определенных норм и правил в реабилитационном периоде. Все поддерживающие и восстанавливающие процедуры назначаются специалистом. Самолечение в этом случае недопустимо – даже уровень компрессии специального трикотажа должен быть избран сосудистым хирургом в соответствии с вашими персональными потребностями!
Специалист в области сосудистой хирургии несет ответственность не только за качество проведения операции, но и за реабилитацию после нее. В его компетенцию входит подбор физиопроцедур и медикаментозных препаратов, обеспечивающих протекцию от рецидивов патологии.
В список стандартных норм профилактики и поддержания результата входит:
- Динамическое наблюдение за уровнем артериального давления (особенно у пациентов, склонных к гипертонии);
- Регулировка и стабилизация уровня холестерина в крови;
- Компенсация сахарного диабета;
- Лечение сопутствующих и / или провоцирующих хронических заболеваний;
- Коррекция образа жизни и привычек;
- Диетотерапия;
- Подбор вспомогательных средств (компрессионный трикотаж);
- Подбор физиопроцедур;
- Подбор лечебной физкультуры;
- Медикаментозное лечение (если необходимо);
- Терапия ангиопротекторами;
- Назначение витаминов, минералов, аминокислот;
- Восстановление оптимальной двигательной активности.
Полноценное лечение у сосудистого хирурга и соблюдение его рекомендаций – залог успешного результата и защиты здоровья сосудов при любом их состоянии.
Материалы по теме:

При современном темпе и образе жизни наша сосудистая система становится одним из самых уязвимых участков нашего организма. Нарушается кровообращение, появляются излишние нагрузки и разнообразные застойные явления в сосудах и тканях – список заболеваний сосудов нижних конечностей велик. Как правило, они имеют схожие симптомы и профилактику.
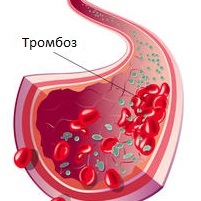 Профилактика тромбоза глубоких вен
Профилактика тромбоза глубоких вен
Тромбоз глубоких вен – явление настолько же частое, насколько и опасное. Как и с любыми другими подобными заболеваниями, предотвратить его намного проще, чем потом вылечить.
Риски операций на артериях нижних конечностей
Операции у пациентов с критической ишемией, к сожалению, не являются абсолютно безопасными. Эти пациенты, как правило, страдают множеством сопутствующих заболеваний, несущих угрозу их жизни.
Эти заболевания могут обостряться при проведении сосудистых операций и привести к тяжелым осложнениям. Кроме того, сами операции на артериях несут определенный риск.
Нашей клиникой проводится активная профилактика осложнений, однако полностью избежать их невозможно.
Мировая статистика
- Летальность при реконструктивных сосудистых операциях составляет около 5%, от 1 до 10% при различных видах операций.
- Летальность при первичной ампутации бедра составляет более 25%
- Летальность при ампутации голени 10%
- В течение года после ампутации бедра умирает еще 30%, после ампутации голени 10%
- Протезом бедра пользуются лишь 16% пациентов, протезом голени около 70%.
- Частота тромбоза артериальных микрохирургических сосудистых реконструкций составляет около 10%.
Основные осложнения хирургических операций на сосудах
Инфаркт миокарда, острая сердечно-сосудистая недостаточность. Развивается у больных с тяжелой ишемической болезнью сердца (ИБС), больных с пороками сердца и исходной сердечной недостаточностью.
Мы берем таких пациентов на операции, производя наиболее щадящие методы вмешательств. В послеоперационном периоде больные находятся в палате интенсивной терапии, где проводится мониторирование сердечной деятельности и коррекция нарушений гемодинамики.
Летальность при развившемся инфаркте составляет 30%
Интоксикация (отравление) организма продуктами распада. После восстановления кровотока после операции по поводу гангрены иногда развивается «синдром включения кровообращения». Продукты распада всасываются в кровь и могут приводить к расстройствам организма. Чаще всего страдают почки — уменьшается выделение мочи, может развиться отек легких.
Наиболее часто этот синдром развивается у больных с исходной почечной недостаточностью. Основной метод предупреждения — раннее удаление омертвевших тканей. Обычно мы это делаем сразу после восстановления кровотока. При развившемся синдроме интоксикации мы применяем методы «очистки крови» — плазмаферез, гемодиализ.
Все это привело к значительному снижению летальности при данном осложнении, она составляет около 1%.
Ишемический инсульт головного мозга. Развивается у пациентов, имеющих большие атеросклеротические бляшки в сонных артериях. Пережатие крупных сосудов во время операции и, особенно, восстановление кровотока в больные ноги приводит к уменьшению кровотока по сонным артериям.
При больших бляшках в сонных артериях может развиться тромбоз и инсульт. Чтобы снизить его риск, мы в первую очередь проводим операцию на сонных артериях и удаляем эти бляшки, а затем вторым этапом делаем операцию на артериях ног.
Такая тактика привела к тому, что за последние 4 года у наших больных инсульт после операций не развивался.
Кровотечение во время операции. Сосудистые операции несут риск острой кровопотери. Чаще всего этот риск связан с техническими сложностями операции, особенно при повторных вмешательствах после операций в других клиниках.
Нами разработаны мероприятия по уменьшению риска кровотечения, отработана техника повторных операций. Несмотря на это, мы берем на каждую операцию запас крови, для восполнения кровопотери и пользуемся методами возврата крови (cell sever).
Летальных исходов от кровотечения в нашей клинике не было.
Тромбоэмболия легочной артерии (ТЭЛА). Очень опасное осложнение, связанной с отрывом тромба из вен и закупоркой легочной артерии. Летальность при большой тромбоэмболии составляет 20%.
С целью профилактики ТЭЛА, нами проводятся обязательные обследования венозной системы до операции и применяются современные антитромботические препараты (арикстра).
Если ТЭЛА развивается мы применяем растворение тромба (тромболизис) с помощью препарата актилизе. За 4 года у нас было 3 случая ТЭЛА, умер один больной.
Желудочное кровотечение — развивается у больных на фоне язвы желудка. Язвы часто развиваются у больных с критической ишемией, так как они принимают много обезболивающих таблеток. При операциях на сосудах вводятся препараты гепарина, которые могут спровоцировать кровотечение из язвы.
Для предупреждения этого осложнения всем больным проводится гастроскопия до операции. При выявлении язвы желудка операция откладывается и проводится противоязвенная терапия в течение 2-х недель с повторной гастроскопией. Летальных исходов от язвенных кровотечений в нашей клинике не было.
Тромбоз артериального шунта. Причиной данного осложнения являются технические ошибки, отсутствие кровеносных сосудов ниже шунта, повышение свертывания крови, придавливание шунта пациентом (случайно).
После шунтирования критическими являются 3 дня, если шунт проработал это время и кровообращение в ноге восстановилось, то он будет работать долго. От технических ошибок хирургов страхует опыт, свертываемость крови уменьшается специальными препаратами. Другие причины являются форс-мажором.
В случае тромбоза шунта кровообращение в ноге ухудшается и иногда приходится выполнять ампутацию. Ранние тромбозы больших шунтов в нашей практике не встречались, микрохирургические шунты тромбируются в 10% случаев.
При раннем тромбозе шунта выполняется повторная операция, чтобы найти возможные технические ошибки, либо устранить форс-мажорные факторы. Повторная операция решает проблему в 80% случаев тромбоза. Однако иногда хирургия оказывается бессильной.
Послеоперационный отек ноги. Встречается в 40% случаев и связан с резким восстановлением кровотока. Сам по себе проблемой не является, но может сдавливать микрошунты. Лечится консервативно и обычно проходит в течение месяца.
Лимфоррея. Истечение лимфатической жидкости из послеоперационных ран. Появляется у 10% больных, однако не несет большого риска. Лечится настойчивыми перевязками и проходит с течением времени.
Нарушения чувствительности кожи. Это следствие повреждения мелких нервов во время операции. Создает дискомфорт некоторым пациентам, с течением времени проходит самостоятельно.
Постишемический неврит. После восстановления кровотока происходит перестройка пострадавших от критической ишемии тканей. До 30% мышц и нервов пораженной ноги при критической ишемии находятся в состоянии парабиоза (полумертвые).
Разумеется приток крови приводит их в чувство, но требуется достаточное время для восстановления. Проявлением неврита могут быть сильные стреляющие и жгучие боли, которые однако носят другой характер, чем до операции.
Применение лекарств уменьшает эти явления, которые заметно уменьшаются с течением времени.
Послеоперационная летальность у больных с критической ишемией в нашей клинике составляет около 2%. Основная причина смерти — инфаркт миокарда.