Медики называют патогенезом систему возникновения, а также развития гипертонии и любого другого заболевания. Гипертоническая болезнь чаще всего диагностируется у жителей крупных городов: они больше подвержены стрессам и нарушенному ритму жизни. Соблюдение рекомендаций врача позволяет свести симптомы болезни и уровень смертности к минимуму.
Патогенез заболевания
Исследователи полагают, что гипертония может передаваться по наследственности. Болезнь проявляется при неблагоприятных условиях, которые вызывают патогенез гипертонической болезни.
Основой патогенеза гипертонической болезни является поражение периферических сосудов.
Они деформируются, а в результате нарушается регуляция обмена веществ. Это приводит к сбоям в работе продолговатого мозга и гипоталамуса, что вызывает значительное увеличение выработки прессорных веществ.
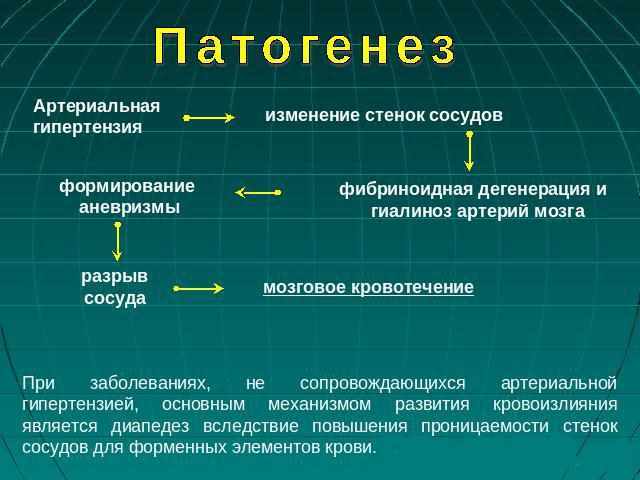
Артериолы перестают реагировать на минутные выбросы крови сердечной мышцей, поскольку артерии не способны расшириться. Во внутренних органах повышается уровень давления. Если повысилось давление в почках, то это приводит к излишней выработке ренина.
Гормон попадает в кровь, где вступает во взаимодействие с ангиотензиногеном. Ренин постепенно переходит в первое и второе состояние ангиотензина. Второй тип — сильное сосудосуживающее вещество.
Совокупность процессов приводит к повышению артериального давления.
Этиология гипертонии
Медицинский термин «этиология» означает причину и условия возникновения заболевания. Этиология и патогенез рассматривают как эссенциальную, так и симптоматическую гипертонию. Первичная или эссенциальная ГБ — отдельное самостоятельное заболевание. Симптоматическая или вторичная становится уже результатом патологических изменений в организме человека.

Этиология АГ и патогенез артериальной гипертонии неразрывно связаны между собой. Это привело к появлению термина «этиопатогенез», который включает причины и механизмы формирования, развития и проявления болезни.
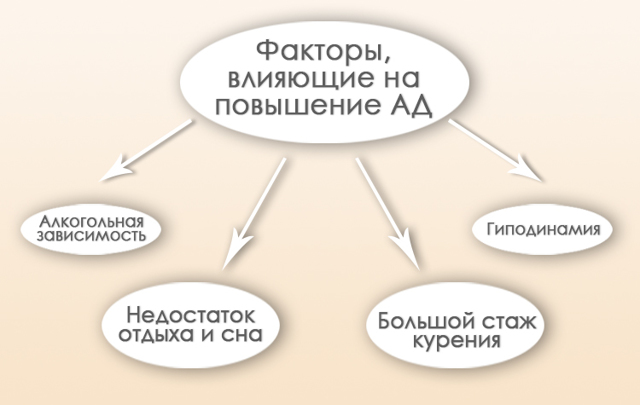
Врачи выделяют несколько основных причин, которые приводят к развитию ГБ:
- Постоянное физическое или эмоциональное перенапряжение. Стрессовые ситуации провоцируют возникновение артериальной гипертензии, инфаркты и инсульты,
- Наличие заболевания у родственников,
- Ожирение,
- Повышенный уровень шума,
- Необходимость напрягать зрение,
- Долгое умственное напряжение,
- Работа в ночное время суток,
- Употребление большого количества соли,
- Злоупотребление алкоголем и крепкими напитками,
- Курение,
- Период климакса у женщин,
- Период активного роста у мужчин,
- Неправильное питание и высокий уровень в крови холестерина,
- Атеросклероз,
- Хронические болезни почек и других органов.
Клиника гипертонического заболевания
Клиника заболевания — это течение болезни. Разные формы гипертонии сопровождаются определенным уровнем АД.
На первой стадии гипертонии происходит кратковременное повышение АД (до 160/99 мм.рт.ст.), которое обычно возвращается в норму самостоятельно. На второй стадии гипертонической болезни отмечается стабильный и высокий уровень кровяного давления (до 180/109 мм.рт.ст.).
Понизить показатели без приема лекарственных препаратов уже невозможно. Третья степени гипертонии (АД свыше 180 на 110 мм.рт.ст.) характеризуется осложнениями, изменениями внутренних органов (сердце, почки, печень, сосуды, головной мозг), снижением сосудистого тонуса.

Болезнь может развиваться как медленно, так и стремительно. Быстрое развитие врачи приравнивают к злокачественной форме. Она более опасно и сложна в лечении.
Проявление клиники
На раннем этапе повышенный уровень АД сопровождается общей слабостью, быстрой утомляемостью, неспособностью долго концентрироваться, головной болью и частыми головокружениями. Часто больные жалуются на бессонницу. На 1 стадии активируется симпатическое нервное влияние на стенки всех сосудов кровеносной системы.
Результат — сужение емкостных сосудов, поступление в сердце большого количества венозной крови. Все это сопровождается повышением сердечного выброса. Вместе с активацией СНВ происходит повышение уровня общего периферического сопротивления в сосудах, спазмы в емкостных сосудах.
Это уже приводит к увеличению объема циркулирующей крови.
Все эти факторы вызывают закрепление повышенного уровня АД. В результате продолжительного и регулярного повышения АД увеличивается гипертрофия ГМК артериол и миокарда, развивается атеросклероз. Проявляется это в ухудшении памяти, координации движения, проблемах со зрением. Нарушается мозговое кровообращение, а тяжелое течение болезни сопровождается еще и ишемическими, и геморрагическими инсультами.
Ухудшает течение болезни тахикардия, напряженный пульс, увеличение левого сердечного желудочка. Опасность тахикардии в сердечной недостаточности и аритмии.
Для третьей стадии характерны значительные повреждения внутренних органов, деформация тканей, нарушение или прекращение функционирования систем организмов. У пациентов наблюдается:
- Наличие атеросклероза,
- Наличие артериосклероза, который приводит к инфаркту, инсульту,
- Кардиомиопатия,
- Нарушение внутриорганного кровоснабжения,
- Нарушение сердечной деятельности,
- Острая легочная и сердечная недостаточность, аритмия,
- Изменение в головном мозге и щитовидной железе дистрофического и склеротического характера.
Влияние работы почек на гипертонию
Симптоматическая гипертония чаще всего вызывается патологией почек (хроническим гломерулонефритом) или инфекциями мочевой системы.
Процесс регулирования АД невозможен без нормальной работы почек. Этот орган вырабатывает важный гормон ренин, который входит в систему РААС (ренин-ангиотензин-альдостероновая система). Она отвечает за водно-солевой обмен и артериальное давление.
Стеноз почечных артерий запускает систему РААС. Происходит выработка вазоконстриктора ангиотензина II и спазмы сосудов. Нарушенная микроциркуляция крови приводит к возникновению гипертонической болезни.
Жизненно важные органы получают меньше питательных веществ и кислорода, что приводит к нарушению их работы.
Лечение гипертонии
На первой стадии врачи обычно рекомендуют здоровый образ жизни. Этого достаточно для предотвращения развития заболевания. Нужно всего лишь пересмотреть условия и время работы и отдыха, исключить эмоциональные нагрузки и стрессовые ситуации.

Минимизация причин развития АГ также включает в себя:
- Постепенное снижение веса,
- Сокращение в рационе доли животных жиров,
- Употребление большего количества свежих овощей и фруктов,
- Употребление большего количества рыбы и морепродуктов,
- Уменьшение потребления соли,
- Отказ от курения,
- Уменьшение употребления алкоголя,
- Регулярные посильные физические упражнения,
- Прогулки на свежем воздухе,
- Продолжительный сон.
Вторая стадия требует приема лекарственных препаратов, которые назначает врач исходя из анализов и обследования. Дополнительно назначается и немедикаментозная терапия. К ней относится иглоукалывание, фитотерапия, электросон, массаж. При наличии различных синдромов гипертонической болезни лечение должно быть направлено на нормализацию АД и восстановление работы пораженных органов.
Медикаментозное лечение ГБ
Наиболее часто врачи назначают лекарства, которые позволяют:
- Сохранить нормальный обмен углеводов и жиров,
- Вывести из организма лишнюю жидкость,
- Сохранить нормальный уровень электролитов,
- Не спровоцировать привыкания к медикаментам,
- Сохранить нормальное эмоциональное состояние больного.
Лечение должно быть непрерывным. Даже небольшой перерыв в приеме лекарств может спровоцировать развитие криза, привести к инфаркту миокарда и инсульту.
Чтобы повысить эффективность лекарственных препаратов нужно придерживаться несложных правил:
- Принимать медикаменты за час до трапезы или два часа после нее,
- Если таблетки принимаются во время обеда или завтрака, нельзя есть горячую или холодную пищу,
- Нельзя во время приема лекарств есть пищу с высоким содержанием белка — это снижает терапевтический эффект,
- Запивать таблетки только кипяченой водой объемом от 50 до 100 мл.
Монотерапия продолжается, если в ходе лечения наблюдается прогресс. Если же положительный результат не наступает, врач подбирает препараты из разных групп. Так бета-адреноблокатор сочетают с диуретиками или ингибиторами АПФ, антагонистами кальция. Реже врачи подбирают комплекс из ингибиторов АПФ с диуретиками.
Патогенез гипертонии Ссылка на основную публикацию 
Патогенез артериальной гипертензии, диагностика, лечение
- 22 Июня, 2018
- Нефрология
- Валентина Лексикова
Артериальное давление — один из самых доступных и информативных диагностических показателей состояния сердца и сосудов. Многие пациенты пренебрегают данным показателем, а между тем, именно от давления зависит нормальное кровоснабжение всех систем и органов.
Какое-либо отклонение цифр АД от нормы влечет за собой изменения в организме. Так, гипотония (пониженное АД) чревата снижением кровоснабжения в мозге, миокарде и почках, что может привести к коллапсу.
Резкие скачки давления вверх более опасны, так как могут привести к повреждению целостности сосудов и, как следствие, к кровоизлияниям (инсульты, инфаркты).
Артериальная гипертензия (этиология, патогенез, клиника, диагностика, лечение) описана в данной статье.
Что такое артериальная гипертензия
Гипертензия (гипертония, АГ) — это стойко увеличенное артериальное давление, вследствие которого повреждаются структура и нарушается функционирование сердца и артерий.

Соответственно классификации ВОЗ (1999) нормальными цифрами АД являются следующие:
- оптимальным считается АД до 120/80 миллиметров ртутного столба;
- нормальным считают АД менее 130/85;
- к нормальному повышенному — 130-139/85-89.
В случае повышения цифр давления выше указанных ранее, состояние именуют артериальной гипертензией и разделяют на степени:
- степень первая (мягкая гипертензия) — от 140/90 до 159/99;
- степень вторая (умеренная гипертензия) — от 160/100 до 179/109;
- степень третья (тяжелая) — более 180/110;
- гипертензия пограничная — в случае эпизодического повышения АД до 140-149/90 и спонтанная последующая его нормализация;
- гипертензия изолированная систолическая — случаи, когда артериальное систолическое давление стабильно повышено, а диастолическое при этом остается нормальным либо сниженным (140/90).
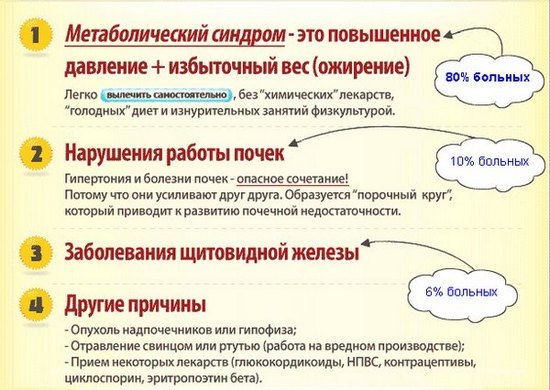
Причины возникновения АГ
В большинстве случаев артериальной гипертензии этиология (патогенез будет рассмотрен ниже) заболевания остается не вясненной. В таких случаях говорят о первичной (эссенциальной) гипертонии. Подобная форма патологии обычно диагностируется у пожилых пациентов.

В 10% случаев АГ является симптомом других патологий либо побочным явлением при приеме некоторых лекарственных средств. Такая гипертензия именуется вторичной. Наиболее часто ее причинами становятся: прием жаропонижающих и стероидных средств, кортизона, патологии эндокринных органов и почек.
Кроме того, выделяют факторы, что провоцируют развитие стойкого повышения АД:
- патологические изменения в обмене холестерина;
- чрезмерная масса тела;
- отягощенная наследственность;
- курение;
- большое количество поваренной соли в пище;
- злоупотребление алкоголем;
- дефицит калия в пище.
Первичная артериальная гипертензия: патогенез
Для развития данной патологии требуется увеличение сердечного выброса, а также повышение периферического общего сопротивления либо комбинация этих факторов.
Патогенез артериальной гипертензии подразумевает не одновременное участие различных механизмов регуляции кровяного давления. В начале заболевания повышение давления нейтрализуется механизмами, что его нормализуют. Именно влияние данных механизмов друг на друга и определяет возникновение патологии.
Пусковым фактором в патогенезе артериальной гипертензии является длительное нервное перенапряжение, что приводит к понижению тормозящего воздействия коры на подкорковые центры мозга и, как следствие, возникновению застойных очагов возбуждения в системе гипоталамус-гипофиз.
Данный процесс нарушает функционирование вегетативных подкорковых центров, а также белково-жировой обмен.
Что в свою очередь запускает следующий механизм патогенеза артериальной гипертензии — стойкое перевозбуждение в прессорных центрах, приводящее к спазму артериол и возрастанию АД.
Все это возбуждает барорецепторы аортальной дуги и каротидного синуса, что приводит к стимуляции центров вазомоторики в продолговатом мозге и давление снижается. Однако данный процесс «работает» лишь на начальных стадиях патологии.
В случае дальнейшего сохранения нервного перенапряжения нагрузка на синокаротидную зону (ее барорецепторы) возрастает. И к нарушениям центральной регуляции сосудистых сокращений присоединяется возрастающее вследствие активации симпато-адреналовой системы, количество катехоламинов, что также способствует возрастанию АД.
Спазмы почечных артериол (что также имеет место при первичной артериальной гипертензии этиология, патогенез которой рассмотрены в данной статье), сочетающиеся с влиянием симпатической системы запускает так называемый почечный фактор, и АД возрастает еще больше.
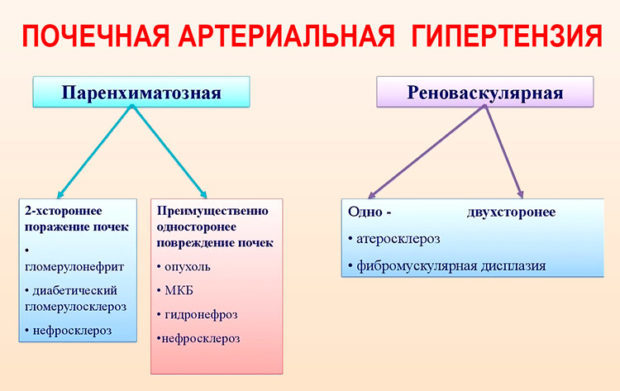
Почечная гипертензия
Патогенез почечной артериальной гипертензии связан с:
- задержкой воды и ионов натрия;
- активацией почечного фактора (альдостерон-ангиотензин-рениновой системы);
- угнетением депрессорных почечных систем (почечных простагландинов и калликреинкининовой системы).
Пусковой механизм в развитии почечной гипертензии — снижение кровотока в почках и фильтрации в клубочках, развивающееся и в результате сосудистых поражений, так и изменениях в паренхиме. Вследствие снижения почечного кровотока повышается всасывание натрия и воды, а их задержка в свою очередь приводит к гиперволемии и как следствие, количество натрия в сосудистой стенке возрастает, что вызывает набухание стенки и увеличение ее чувствительности к альдостерону и ангиотензину.
Активация ангиотензин-альдостерон-рениновой системы — один из основных моментов, определяющих патогенез вторичной артериальной гипертензии (почечной этиологии).
Ренин, выделяемый почками, представляет собой протеолитический фермент, который, соединяясь с сывороточным альфа-2-глобулином, превращается в ангиотензин 2, который повышает АД и стимулирует выработку альдостерона надпочечниками, что, в свою очередь, повышает всасывание почками натрия. Параллельно с описанными процессами компенсаторные возможности почек истощаются, что также ведет к повышению АД.
Симптоматическая гипертензия
Причины симптоматической либо вторичной гипертензии различны:
- почечные патологии (нефрогенная артериальная гипертензия этиология, патогенез, клиника, лечение описаны в других разделах данной статье);
- эндокринные заболевания (тиреотоксикоз, феохромоцитома, синдром Конна и Иценко-Кушинга);
- гемодинамические нарушения (наличие разнообразных пороков сердца/сосудов);
- прием некоторых препаратов;
- патологии нервной системы.
Механизмы развития подобных гипертензий различны. То есть симптоматические артериальные гипертензии, патогенез которых различен, зависят от причины и особенностей основного заболевания.
- Например, при почечных патологиях основным фактором выступает ишемия почки, а основным механизмом, определяющим повышение АД, — снижение депрессорных и увеличение прессорных агентов.
- В случае эндокринных патологий усиление выброса некоторых гормонов приводит к повышению АД (катехоламины, кортикостероиды, АКТГ, альдостерон, СТГ).
- При наличии органических повреждений нервной системы происходит ишемизация центров, контролирующих АД.
- В случае гемодинамических вторичных гипертензий, что развиваются вследствие поражений сосудов либо сердца, механизмы повышения АД различны и зависят от характера поражения. Основными механизмами являются:
- нарушения функционирования синокаротидной зоны и снижение эластичности аорты (например, при атеросклерозе последней);
- избыток крови в сосудах, что располагаются выше аортального сужения (например при коарктации аорты), приводящий к развитию ренопрессорного ишемического механизма в почках;
- констрикция сосудов как следствие снижения сердечного выброса и увеличения ОЦК, а также повышения вязкости крови, вызванной вторичным гиперальдостеронизмом (имеет место при сердечной застойной недостаточности);
- ускорение и увеличение систолического кровяного выброса (в случае недостаточности аортального клапана) при удлинении диастолы (при наличии полной АВ-блокады) либо при увеличении кровяного притока к сердцу (при свищах артериовенозных).
Варианты артериальной гипертензии
В соответствие с этиологией и патогенезом артериальной гипертензии выделяют несколько разновидностей данной патологии:
- Гипертензия транзиторная. Сопровождается периодическим повышением АД длительностью до пары суток. Спустя указанное время цифры давления возвращаются к начальным (нормальным) показателям самопроизвольно (то есть без использования каких-либо препаратов). Чаще всего данный вариант течения расценивают как начальную стадию ГБ (гипертонической болезни).
- Гипертония лабильная. Сопровождается периодическими эпизодами повышения АД, вследствие воздействия различных провоцирующих факторов (например, физическая тяжелая нагрузка, стрессы). Понизить давление в этих случаях помогают лекарственные препараты.
- Гипертензия стабильная. Характеризуется стойким повышением АД, снижающимся только при применении лекарственных средств с последующей поддерживающей терапией.
- Гипертензия злокачественная. Данная форма патологии сопровождается повышением АД до крайне высоких значений. При этом болезнь быстро прогрессирует и ведет к развитию тяжких осложнений, часто приводящих к летальному исходу.
- Кризовый вариант. Сопровождается периодически возникающими гипертоническими кризами, которые представляют собой резкие скачки давления при незначительно повышенном либо нормальном давлении.
Артериальная гипертензия у детей
Патогенез, как и причины данной патологии в детском возрасте различны. Выделяют несколько форм заболеваний, которые приводят к повышению АД у деток:
- гипертоническая болезнь;
- ВСД (гипертонический вариант);
- симптоматические вторичные гипертензии (болезни почек, ЦНС, эндокринных органов, сердечные пороки).

Патогенез развития данной патологии у детей такой же, как и у взрослых пациентов, однако цифры АД, расцениваемые как гипертензия, могут разниться с показателями взрослых.
Клиника
При подъемах АД пациенты жалуются на:
- шумы в ушах, голове;
- головная боль (пульсирующая либо давящая), что локализуется в висках и затылке;
- понижение работоспособности;
- головокружения и тяжесть в голове;
- перемены настроения;
- плохой сон;
- звездочки/мушки, пелена/сеточка перед глазами;
- сердцебиение;
- одышка;
- отеки;
- снижение зрения;
- общая слабость;
- перебои в сердечной деятельности;
- двоение в глазах;
- сжимающие/ноющие боли в сердце.
При осмотре обращает на себя внимание бледность кожи, изредка краснота лица, при длительном течении — акроцианоз, отеки (пастозность) ног (вначале стоп, а затем и голеней).

Исследования сердца и сосудов подтверждают повышенные цифры АД, а также левожелудочковую гипертрофию либо его дилатацию.
При местном осмотре выявляется усиление пульсации на сердечной верхушке, брюшной аорты, височных и сонных артериях. При пальпации: увеличение площади верхушечного толчка и его смещение вниз и кнаружи.
Пульс при данной патологии частый, твердый и напряженный. При перкуссии — левая граница смещена кнаружи, а в дальнейшем — расширение границ сосудистого пучка.
При аускультации: усиление 1-го тона на верхушке. В случае тяжелого течения заболевания ритм галопа и систолические шумы на верхушке.
Диагностика
- В случае появления эпизодов повышения давления визит к доктору откладывать нельзя, так как, возможно, в организме уже развиваются необратимые изменения, которые требуют серьезной терапии.
- Диагностика АГ включает в себя сбор анамнеза, жалоб, осмотр и лабораторно-инструментальные исследования.
- На начальном этапе производится измерение АД, однако для подтверждения диагноза должны быть зарегистрированы повышенные цифры давления как минимум в 3-х независимых измерениях.
- Лабораторно-инструментальные исследования включают:
- анализ крови (общий);
- ЭКГ;
- анализ крови клинический развернутый с определением уровня липидов;
- анализ мочи (общий);
- УЗИ сердца и других органов;
- консультация окулиста с исследованием сосудов глаз.
Кроме того, при подозрении на наличие вторичной АГ доктор назначает дополнительные исследования иных систем и органов, заболевания которых могут привести к артериальной гипертензии. Причем список необходимых исследований индивидуален для каждого больного.
Терапия
Лечение артериальной гипертензии сводится к максимальному снижению рисков заболеваний сердца и сосудов, а также снижение цифр АД до нормальных значений, то есть менее 140/90.
- Для достижения данных целей рекомендуется постоянный прием поддерживающих доз антигипертензивных препаратов, специальная диета с ограничением соли, холестерина, отказ от курения/алкоголя, снижение веса тела, увеличение физической активности.
- Кроме того, в качестве медикаментозного лечения используют: иАПФ, мочегонные, бета-блокаторы и антагонисты кальция.
- В случае вторичной АГ проводится лечение основного заболевания.
Патогенез гипертонической болезни, ее этиология, принципы лечения
Современное общество живет активной жизнью и, соответственно, мало времени уделяет собственному состоянию здоровья. Важно следить за уровнем артериального давления, так как гипотензивные и гипертензивные расстройства со стороны системы кровообращения встречаются чаще всего. Патогенез гипертонической болезни довольно сложен, но существуют определенные принципы лечения гипертонии, схема которых известна многим.
Особенно важно следить за артериальным давлением в возрасте после 40-45 лет. Эти лица находятся в группе риска по заболеваниям сердечно-сосудистой системы. Артериальная гипертензия занимает лидирующие позиции среди заболеваний современности и поражает все группы населения, не обходя стороной никого. Важный фактор в решении проблем, связанных с нарушением сосудистого тонуса — своевременная профилактика, ранее выявление и правильное лечение.
Патогенез
Прежде всего следует разобрать причины, установить, почему возникает повышенное давление. Патогенез артериальной гипертензии определяется изменением многих факторов, которые влияют на работу сердечно-сосудистой системы.
Основные теории патогенеза гипертонической болезни довольно обширны, однако значительную роль в повышении артериального давления определяет наследственность.
Теория Постнова определяет причины заболевания как последствие нарушения транспорта ионов и повреждения клеточных мембран. При всем этом клетки стараются адаптироваться к неблагоприятным переменам и сохранить уникальные функции. Это связано с такими факторами:
- возрастание активного действия нейрогуморальных систем;
- смена гормонального взаимодействия клеток;
- кальциевый обмен.
Патогенез гипертонической болезни во многом зависит от кальциевой нагрузки клеток. Она важна для активизации клеточного роста и возможности гладких мышц сокращаться. В первую очередь кальциевая перегрузка ведет к гипертрофии кровеносных сосудов и мышечного слоя сердца, что увеличивает скорость развития гипертонии.
Патогенез гипертонии довольно тесно связан с нарушениями гемодинамики. Это отклонение возникает как следствие нейрогуморальных патологий адаптационной и интегральной систем человеческого организма. Патологии интегральной системы включают такие состояния:
- нарушения функционирования сердца, кровеносных сосудов, почек;
- увеличенное количество жидкости в организме;
- накопление натрия и его солей;
- увеличение концентрации альдостерона.
Многофакторная гипертоническая болезнь, патогенез которой довольно неоднозначен, определяется также и инсулинорезистентностью тканей. Развитие гипертензии зависит от адренергической чувствительности сосудистых рецепторов и плотности их расположения, интенсивности ослабевания вазодилаторных стимулов, всасывания натрия организмом и характера функционирования симпатической нервной системы.
Если у пациента развивается артериальная гипертензия, патогенез ее зависит от правильности биологических, гормональных и нейроэндокринных ритмов, контролирующих работу сердечно-сосудистой системы. Существует теория, что этиопатогенез гипертонии зависит от концентрации половых гормонов.
Этиология
Этиология и патогенез гипертонической болезни тесно связаны. Точно установить первопричину возникновения этого заболевания не удалось, ведь гипертензия может являться как самостоятельным заболеванием, так и признаком развития других патологических процессов в организме. Существует множество теорий о причинах, но многочисленные исследования выявили главный этиологический фактор гипертонической болезни – высокое нервное напряжение.

При гломерулонефрите также вероятна гипертония. Этиология ее определяется нарушением процессов обмена натрия в организме.
Если развивается артериальная гипертензия, этиология и патогенез ее обычно определяются такими состояниями:
- тонические сокращения артерий и артериол;
- уменьшение концентрации простагландинов;
- повышение выделения прессорных гормонов;
- нарушение функций коры головного мозга;
- увеличенная концентрация кадмия;
- нехватка магния;
- перестройка гипоталамического отдела мозга в связи с возрастом;
- чрезмерное употребление соли;
- долговременное нервное переутомление;
- наследственность.
В первую очередь этиология артериальной гипертензии тесно связана с состоянием центральной нервной системы человека, поэтому любое нервное напряжение или стресс оказывают влияние на уровень артериального давления. В случаях, когда у пациента развивается гипертоническая болезнь, этиология может быть чрезвычайно обширной, поэтому диагностика должна направляться на установление точной причины повышения АД.
Стадии заболевания
Гипертензивный синдром или гипертония — заболевание, которое прогрессирует и по мере развития переходит из одной фазы в другую. Существуют такие стадии патологического процесса:
- первая (самая легкая);
- вторая;
- третья (с риском летального исхода).
Первая стадия заболевания протекает легче всего. У человека не постоянно поднимается уровень артериального давления, такое состояние не наносит особого вреда внутренним органам. Лечение этой формы заболевания проводят и без применения медикаментозной терапии, но под наблюдением специалиста.
При отсутствии каких-либо действий, направленных на лечение высокого сосудистого тонуса, заболевание может перейти в более тяжелую форму — вторую стадию. В этом случае уже возможно поражение внутренних органов, чувствительных к резким перепадам давления. К ним относят органы зрения, почки, головной мозг и, конечно же, сердце. У человека развиваются такие патологии:
- патологии сонных артерий (утолщение интимы, развитие атеросклеротических бляшек);
- микроальбуминурия;
- сужение артерий сетчатки;
- патологии левого желудочка сердца.

При заболевании третьей степени все внутренние органы получают серьезные повреждения, возможны осложнения вплоть до летального исхода. На фоне артериальной гипертензии развиваются следующие состояния:
- расслоение аорты;
- протеинурия;
- кровоизлияния в сетчатку;
- сосудистая деменция;
- острая гипертензивная энцефалопатия;
- транзиторная ишемическая атака;
- инсульт;
- сердечная недостаточность 2–3 степени;
- инфаркт миокарда.
Если диагностика не была проведена своевременно или данные исследований интерпретированы правильно, шанс благополучного исхода для пациента уменьшается.
Клиническая картина
Проявления заболевания типичны и легко узнаваемы. На ранних стадиях АГ человек долгое время не замечает, что у него есть какие-либо проблемы с уровнем артериального давления. Характерные симптомы (клиника гипертонии) проявляются со временем:
- кардиалгия (сердечные боли);
- лабильность давления;
- кровотечения из носа;
- головокружение;
- тяжесть в затылке;
- давящая головная боль.

Самый распространенный признак повышенного давления – головная боль в утреннее время, частые головокружения, тяжесть в затылке. В случае же, когда давление поднимается выше обычного, у человека возникает кровотечение из носа, после него болевые ощущения спадают или пропадают совсем.
Очень часто повышение артериального давления может проходить бессимптомно, явные проявления возникают лишь при лабильной гипертензии или гипертоническом кризе. Если же гипертония развивается параллельно с ишемической болезнью сердца, то возможна кардиалгия. На третьей стадии заболевания высок риск сердечной и почечной недостаточности, гипертонической энцефалопатии, внезапной сердечной астмы, аритмии.
Лечение
Современная медицина шагает в ногу со временем и постоянно развивается. С каждым днем находят все новые и новые способы лечения артериальной гипертензии, но существует и эффективно используется давно проработанный алгоритм терапии. Все лечение состоит из двух составляющих — рекомендуется медикаментозная терапия и смена образа жизни.
Любое лечение назначается по результатам диагностики и определяется степенью тяжести заболевания. Однако, независимо от фазы, лечение артериальной гипертензии состоит из таких аспектов:
- небольшие физические тренировки;
- отказ от вредных привычек;
- контроль массы тела;
- «несоленая» диета.

Медикаментозное же лечение назначается доктором и тщательно им контролируется, ведь нарушения правил приема или передозировка препаратов способны спровоцировать непоправимые осложнения. Первоочередным считается лечение препаратами «первой линии»:
- диуретики;
- бета-блокаторы;
- ингибиторы АПФ (ангиотензинпревращающего фермента);
- блокаторы Ca+;
- ангиотензиновые блокаторы.
Лечение начинается уже с первой степени заболевания. Если же терапия не дала результатов на протяжении месяца, то монокомпонентное медикаментозное лечение заменяют комбинированным, при этом схема терапии сочетает ингибиторы АПФ с диуретиками и бета-блокаторами или же ингибиторы ангиотензина сочетаются с кальциевыми блокаторами.
Лечение согласовывают с лечащим врачом и проводят в соответствии со всеми рекомендациями — это исключает возможность развития осложнений. Самолечение может нанести организму серьезный вред и вызвать необратимые изменения во внутренних органах. Следует провести полную диагностику организма — ее результаты помогут выявить противопоказания к любому из методов лечения, ведь терапия должна помогать, а не усугублять существующие проблемы.
Механизм возникновения артериальной гипертензии
Артериальное давление обеспечивает передвижение кровяного потока по сосудам кровеносной системы. Правильно циркулирующая кровь питает и насыщает кислородом органы и ткани.
Резкое падение давления приводит к гипоксии и коллапсу, а стремительный подъем давления перегружает сердце, может привести к разрыву сосудистых стенок.
Чтобы поддерживать в норме жизнедеятельность организма и предотвращать угрожающие состояния, существует специальная система регуляции силы тока крови в сосудах. Объяснить патогенез артериальной гипертензии можно, выяснив принципы работы регулирующей системы.
Регуляция кровотока
Артериальная гипертензия сигнализирует о развитии гипертонической болезни. Устойчивое повышение давления в случае идиопатической (эссенциальной) гипертонии не имеет отношения к каким-либо патологиям внутренних органов. Это результат взаимодействия целой группы факторов. Какой из них оказывает решающее влияние – до сих пор не доказано. Одни вызывают аномальные изменения в работе сердца и сосудов, другие способствуют укоренению этих изменений.
Условием для нормальной циркуляцией крови является неизменность ее объема при сердечном выбросе и при возвращении ее к сердцу. Величина эта зависит от силы и частоты сократительных движений, а также от количества внеклеточной жидкой среды.
Артериальное давление складывается из минутного объема выброшенной сердцем крови (систолический показатель) и периферического сопротивления мелких сосудов (диастолический показатель).
Давление на периферии формируется сокращением или расслаблением капилляров, консистенцией кровяной жидкости, а также степенью упругости крупных артериол.
Между систолическим и диастолическим давлением (при нормальной сердечно-сосудистой деятельности) существует определенное взаимодействие. Если повышается сила сердечных сокращений – снижается сопротивление капилляров на периферии. В случае снижения интенсивности работы сердечной мышцы, периферическое давление рефлекторно возрастает.
Составляющие регулирующей системы
Система регуляции артериального давления включает в себя элементы, способные стимулировать кровоток в сосудах, или тормозить его. Регулирующая деятельность осуществляется посредством центральных и местных управляющих звеньев. На повышение артериального давления влияют:
- непосредственное воздействие симпатического отдела центральной нервной системы на кровеносную систему и сердечную мышцу;
- катехоламины (адреналин, норадреналин, дофамин), вырабатываемые головным мозгом и надпочечниками;
- простагландины, лейкотриены, простациклины, тромбоксаны (внутриклеточные гормоны), синтезируемые практически всеми тканями организма.
- гормоны вазопрессин, альдостерон, ангиотензин, которые выделяются для компенсации резкого и продолжительного понижения артериального давления.
Для снижения артериального давления регулирующая система использует:
- Специальные зоны (синокаротидная и аортальная), рефлекторное возбуждение которых вызывает импульс, тормозящий сосудодвигательный центр и активизирующий зону управления блуждающим нервом.
- Вещества с депрессорными свойствами (брадикинин) и эндотелиальные вазодилататоры, продуцируемы в сосудах.
- Гормон атриопептин, вырабатываемый в предсердиях.
Механизм развития артериальной гипертензии включает в себя следующие направления:
- Возникновение дисбаланса между стимулирующими и тормозящими процессами.
- Усиленная выработка гормонов, повышающих давление.
- Недостаточный синтез гормонов, способствующих снижению давления.
- Сужение и спазм сосудов, которые приводят к гипоксии тканей.
Как возникает устойчивое повышение давления?
Процесс повышения давления можно описать так:
- Под действием определенных факторов происходит чрезмерное возбуждение симпатической нервной системы.
- Это приводит к усиленным сердечным сокращениям и повышенному тонусу сосудов. Нарушается кровообращение, в том числе ухудшается ток крови в почках.
- Это влечет за собой накапливание в почечных тканях натрия и жидкости. За счет увеличения жидкости отекает сосудистая стенка, возрастает объем крови. В это же время, в сосудах почек происходит скопление кальция, что приводит к потере эластичности мышечного слоя. Почечные сосуды сужаются, и развивается гипоксия органа. Ответной реакцией на гипоксию становится повышенное выделение гормона ренина для повышения давления в почках и улучшения кровообращения в тканях.
- Ренин участвует в реакции превращения ангиотензиногена в ангиотензин 2. Это вещество возбуждающе действует на симпатический отдел нервной системы, стимулирует выработку норадареналина, суживающего сосуды, и угнетает продуцирование брадикинина, способствующего расслаблению сосудов.
Характер развития

Механизмы, повышающие давление, запускаются и закрепляются в организме под воздействием определенных факторов. На некоторых из них стоит остановиться подробнее.
Наследственный фактор
Гипертониками зачастую становятся те люди, родственники которых тоже имели проблемы с давлением. Точных сведений о том, каким образом происходит передача наследственной информации на генетическом уровне, не имеется.
В результате некоторых исследований было выявлено, что наследственная предрасположенность проявляет себя сниженным количеством нефронов в почечных тканях, а также особенностью организма усиленно накапливать натрий.
Все это приводит к увеличению общего объема циркулирующей по сосудам крови.
Некоторые ученые полагают, что именно наследственность является основополагающим фактором развития артериальной гипертензии. По мнению Орлова и Постнова, существуют отдельные участки ДНК, которые провоцируют ослабление клеточных мембран гладких мышц сосудов. Положительные частички кальция в норме должны выводиться из клетки через эндотелий. Но если этот процесс протекает с нарушениями – кальций задерживается в клетке, приводя сосуды в тонус и снижая их упругость.
Солевой фактор
Соль, потребляемая человеком, содержит положительные ионы натрия, которые обладают свойством притягивать и удерживать воду. Этому процессу противостоит калий. Если натрий попадает в организм в большом количестве, а калия не хватает, то вода задерживается и увеличивает объем кровяной жидкости.
Когда соль регулярно потребляется больше положенной нормы, давление начинает расти. Люди, которые почти не потребляют соли (многие жители Африки), не болеют гипертонией даже в зрелом возрасте.
Для Японии же артериальная гипертензия – проблема номер один, так как большая часть ее населения имеет пристрастие к соленой пищи.
Стрессовый фактор
Сторонников теории, полагающей, что стресс – основная причина повышенного давления, немало. Так, Фолков полагает, что излишнее возбуждение симпато-адреналового отдела приводит к прямому воздействию на сердце. Оно работает интенсивнее, увеличивая объем выбрасываемой крови, что создает нагрузку на сосуды.
Регулярные стрессы негативно влияют на состояние сердечной мышцы и упругость сосудистых стенок. Кроме этого, по мнению ученого, процесс усугубляется генетическими аномалиями в функционировании центров высшей нервной регуляции. Возрастные особенности добавляют «масла в огонь».
Действие эндокринной системы угнетается, гормоны надпочечников начинают преобладать в управлении артериальным давлением.

Почечный фактор
Давление крови – величина непостоянная, она может меняться в течение одного дня несколько раз. Незначительное колебание показаний тонометра у здорового человека – это нормально. Но если нарушен механизм, регулирующий местное давление в почках, жидкость и натрий начинают задерживаться даже после небольшого повышения артериального давления.
Крови становится много, работа сердца по ее перекачиванию усиливается, сосуды излишне напрягаются, давление повышается, кровообращение нарушается. В результате, почечные ткани хуже снабжаются кровью.
Для устранения этой проблемы почки вырабатывают ренин – гормон, повышающий давление в почках. Избыток ренина подавляет действие альдостерона, приводит к появлению ангиотензина 2, который суживает сосуды еще больше.
Есть специалисты, которые называют дисфункцию почек основной причиной развития артериальной гипертензии
Ожирение

Для расчета индекса массы тела есть специальная формула: индекс равен числу, полученному путем деления веса тела в кг. на возведенный во вторую степень рост человека в метрах. Если индекс массы тела превышает 30 единиц – у человека диагностируется ожирение.
Еще один показатель превышения допустимых параметров веса – отношение объема талии к объему бедер в см. У мужчин он не должен превышать 1, 0, а у женщин – 0, 85. Женская талия не должна выходить за рамки 80 см, мужская – 94 см.
Снижение массы тела на 5-10 кг. дает ощутимый результат в нормализации уровня артериального давления и увеличивает срок жизни на несколько месяцев.
Вторичную гипертензию вызывают следующие патологии:
- Почечные заболевания.
- Нарушения эндокринной системы.
- Заболевания центральной нервной системы.
- Болезни сердца и сосудов.
- Злоупотребление лекарствами, вызывающими сужение сосудов.
Патогенез артериальной гипертензии – сложное явление. В его основе лежат нарушения работы отделов, регулирующих давление крови в артериях.
Причин для возникновения таких нарушений может быть много, каждая из них может влиять на патологический процесс в большей или меньшей степени. Все зависит от индивидуальных особенностей человека.
Самой распространенной теорией развития эссенциальной гипертонии является та, которая утверждает полиэтиологическое формирование заболевания, где разные факторы взаимодействуют между собой определенным образом.
Этиология и патогенез гипертонической болезни
Патогенез АГ включает в себя такие факторы, как уровень сердечного выброса, напряжение стенок сосудов, наличие структурных изменений, в том числе сужение просвета, снижение проходимости резистивных сосудов. Слишком высокая вязкость крови, повышенная эластичность, увеличение периферического сопротивления, сердечного выброса – все это обычно характерно при АГ у больных в пожилом возрасте.
Чаще всего нарушается уровень тонических сокращений артерий, артериол, что приводит не только к повышению АД, но гипертрофии желудочка сердечной мышцы, развитию ишемии органов-мишеней.
Источник https://serdce-med.ru/arterialnaya-gipertenziya/patogenez-i-etiologiya/
Патогенез артериальной гипертензии заключается в нарушении процесса, связанного с циркуляцией крови по организму, которым в первую очередь руководит мозг. Это происходит за счет сложной системы действий, когда, с одной стороны, наблюдается возбуждение объема кровообращения, а с другой стороны, возникает торможение из-за сосудистого сопротивления. Это минутный объем кровообращения и общее периферическое сосудистое сопротивление.

При гипертензии, как правило, происходят патогенный рост и подъем этих двух взаимосвязанных процессов. Это и есть не что иное, как синдром повышенного артериального давления.
Гипертензия является опасным заболеванием. Патогенез показывает, что эта болезнь наносит вред здоровью человека и существенно снижает качество жизни. Как правило, в медицинской практике гипертензия всегда является болезнью, а противоположная ей гипотензия чаще возникает на фоне неправильного образа жизни.
Выделяют первичную гипертензию, постоянную и не связанную с другими болезнями внутренних органов, и симптоматические гипертензии (вторичные), возникающие из-за иных заболеваний в организме. По статистике, постоянная форма этого заболевания встречается в 92% случаев, только 8-10% случаев приходятся на вторичные гипертензии.
Определение стадии
Гипертоническая болезнь имеет хроническое течение, как и при любом хроническом заболевании, периоды улучшения сменяются периодами обострения.
Прогрессирование болезни происходит с различным темпом, выше уже упоминалось, что разделяют две формы гипертонию по ее прогрессии.
Медленное развитие включает все три стадии, определение каждой в первую очередь основывается на наличии или отсутствии изменений во внутренних органах — сердце, почках, головном мозге, сетчатке глаз.
Внутренние органы остаются неизмененными только на первой стадии патологии. Начальная форма болезни сопровождается повышенной секрецией адреналина и норадреналина, что в большей степени вероятно для юношей в период активного роста и полового развития. Какие проявления характерны для начальной формы гипертонической болезни?

Увеличение левого желудочка сердца отсутствует, функция почек не изменена, кризы случаются редко. Диастолическое давление 95-104 мм ртутного столба, систолическое — 160-179 мм рт. ст.
На протяжении суток показатели давления могут меняться, если человек отдыхает, то давление нормализуется. Вторая стадия уже предполагает изменения во внутренних органах — одного или нескольких.
В первую очередь нарушения касаются почек — жидкость задерживается в организме, в результате этого появляются отеки и одутловатость лица.
У больных немеют пальцы, частые жалобы касаются головных болей, из носа течет кровь. Такие исследования, как ЭКГ, рентгенография показывают увеличение левого желудочка, также изменения охватывают глазное дно. Почечный кровоток снижен, замедлена клубочковая фильтрация.
Ренография показывает диффузное двусторонне понижение функции почек. Со стороны ЦНС возможны проявления сосудистой недостаточности, преходящие ишемии. На второй стадии диастолическое давление варьируется от 105 до 114 мм ртутного столба, а систолическое равно 180-200 мм рт. ст.
На последней стадии становятся ярко выраженными патологические изменения во внутренних органах, давление постоянно находится в переделах 200-230/115-129 мм рт. ст. Для состояния характерны скачки давления и его спонтанное понижение.
Часто случаются гипертонические кризы, вместе с ними возникают нарушения мозгового кровообращения, параличи, парезы. Изменения затрагивают почки, орган подвергается артериологиалинозу, артериолосклерозу. Такие состояния провоцируют первично сморщенную почку, которая становится первым шагом к хронической почечной недостаточности.
Про симптомы и первую помощь криза рекомендуем ознакомиться в этой статье.
Источник https://progipertoniyu.ru/diagnostika/etiologiya-i-patogenez-gipertonicheskoj-bolezni.html
Артериальная гипертония или гипертензия — это повышение артериального давления. Патогенез гипертонической болезни довольно сложен и полностью не изучен. Многие ученые склонны считать основной причиной гипертонии состояние хронического стресса. Как бы там ни было, но это заболевание — настоящий бич цивилизации. Этиология и патогенез гипертонии рассмотрены ниже.

Этиология
Этиология и патогенез гипертонической болезни включают первичную и вторичную гипертонию. Первичная или эссенциальная гипертония — это самостоятельное заболевание, тогда как вторичная или симптоматическая гипертония — следствие более серьезных патологических процессов.
Точные причины гипертонической болезни определить сложно, но зато можно выделить факторы риска, которые провоцируют развитие гипертонии:
- Постоянное напряжение физическое или нервное — длительные стрессы не только дают начало гипертензии артериальной, но и способствуют ее активному прогрессированию, кроме того, они могут вызывать такие опасные последствия, как инсульт и инфаркт.
- Генетическая предрасположенность – ученые доказали, что шансы на развитие гипертензии напрямую зависят от того, у какого количества родственников есть эта болезнь.
- Лишний вес — учтите, что каждые десять килограммов избыточного подкожного и, тем более, висцерального жира увеличивают уровень артериального давления на 2-4 мм рт. ст.
- Профессиональные факторы – постоянное напряжение зрения, воздействие шума или длительное умственное и эмоциональное напряжение повышают артериальное давление и ведут к развитию болезни.
- Чрезмерно соленая пища – за одни сутки человек должен потреблять не более 5 граммов соли, превышение дозировки повышает риск формирования гипертонии.
- Вредные привычки – частое употребление алкоголя, курение, а также чрезмерное потребление повышают давление, кроме гипертонической болезни, возрастает риск инфаркта и инсульта.
- Возрастные изменения – гипертония нередко появляется у юношей в результате бурного роста, а также у женщин в состоянии климакса, когда происходят нарушения гормонального фона.

Причиной развития гипертонической болезни могут стать травмы черепа, повышенный уровень холестерина, атеросклероз и болезни почек.
Причины первичной гипертонической болезни
Причины гипертонической болезни можно условно разделить на две категории: внешние и внутренние. Такое деление весьма условно, ведь согласно статистике у подавляющего числа людей присутствуют и те, и другие факторы.
- Внешние факторы развития гипертонии (экзогенные) связаны с нарушением правил здорового образа жизни:
- стрессы;
- низкий уровень двигательной активности;
- неправильное питание;
- злоупотребление соленой пищей, вызывающей задержку жидкости в организме;
- употребление алкоголя и наркотических препаратов;
- курение повышает давление даже у здорового человека.
- Внутренние факторы развития гипертонии (эндогенные) не зависят напрямую от человека, а являются следствием процессов в организме:
- отягощенная аналогичным заболеванием наследственность;
- атеросклероз;
- ожирение – лишний вес и высокое давление очень часто сопутствуют друг другу;
- повышенный уровень вязкости крови.
Довольно сложно провести четкую грань между внутренним фактором развития первичной сосудистой гипертензии, ведь склероз сосудов является заболеванием, а высокий уровень протромбинового индекса – симптом уже наличествующей в организме болезни. Тем не менее, выявленная гипертоническая болезнь на фоне отсутствия в анамнезе заболеваний, предрасполагающих к ее развитию, автоматически причисляет патологию к первичной.
Факторы риска гипертоническая болезнь в третьей стадии
На третьей стадии достаточно заметны повреждения органов, существенные функциональные расстройства, появление недостаточности ряда органов. К наиболее характерным признакам можно отнести:
- артериосклероз, который может вызвать инфаркты и инсульты;
- кардиомиопатию;
- поражение почек;
- дистрофические отклонения в мозговой структуре, железах, сетчатке глаз.
- Этот период включает морфологические изменения в органах, вызванные нарушением нормального кровоснабжения и функциональными ангиодистониями, в частности, ангиоспазмом, ответственным за гипертонические кризы.
- Локальные кризы в сосудах могут начаться в любом органе, вызывая нарушения кровообращения и некробиотические повреждения ткани.
Наиболее часто повреждаются почки, мозг и сетчатка глаз. Изменение артериол ведет к проявлению артериолонефросклероза. Почки теряют свои нормальные размеры, а их поверхность становится мелкозернистой. Это явление становится основой для развития почечной недостаточности.
Поражение мозга включает гипоксические нарушения в нервной ткани и острые расстройства кровообращения внутри черепной коробки, вызывающие инсульты. На участке кровоизлияния мозговая ткань разрушается, на этом месте затем может образоваться киста.
Практически всегда происходят изменения в сетчатке глаз и ее сосудах, приводящие к ретинопатии.
Гипертоническая болезнь: причины, симптомы, лечение гипертонии
Гипертоническая болезнь – недуг хронического характера, который характеризуется стойким повышением артериального давления до высоких цифр из-за нарушения регуляции обращения крови в теле человека. Также для обозначения этого состояния используются такие термины, как артериальная гипертензия и гипертония.
Медицинская статистика такова, что на сегодняшний день гипертоническая болезнь является одним из наиболее распространённых заболеваний. Обычно она начинает прогрессировать у людей после 40 лет, но существует риск её прогрессирования в любом возрасте.
Так, все чаще недуг стали выявлять у пациентов трудоспособного возраста. Стоит отметить, что представительницы прекрасного пола болеют в несколько раз чаще мужчин.
Но именно у мужчин гипертоническая болезнь протекает тяжелее, так как они более склонны к развитию атеросклероза кровеносных сосудов.
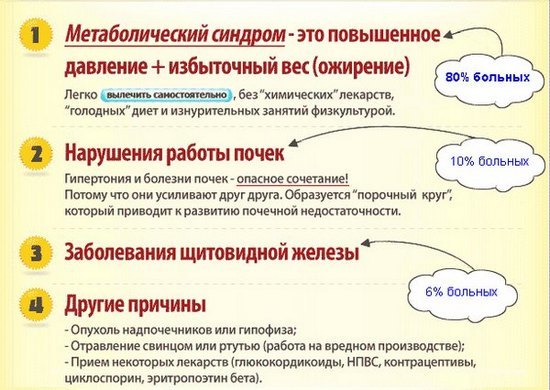
Артериальное давление может возрастать при сильном психическом или физическом напряжении на краткий срок – это абсолютно нормальное явление. Более длительное возрастание АД наблюдается при ряде болезней почек, желез внутренней секреции, а также при беременности. Но в таком случае гипертония — это только один из симптомов, который указывает на изменения в органах. При гипертонической болезни повышение АД – это самостоятельный, первично возникший, болезненный процесс.
Патогенез гипертонической болезни таков, что под воздействием экзогенных и эндогенных факторов повышается тонус стенок артериол в организме. Как следствие этого, они постепенно сужаются и ток крови в поражённых сосудах нарушается. Во время этого патологического процесса возрастает давление крови на стенки артерий, что и влечёт за собой дальнейшую симптоматику.
Этиология
Основная причина прогрессирования гипертонической болезни – возрастание активности симпатико-адреналовой системы. В продолговатом мозге у человека локализуется сосудодвигательный центр. От него по нервным волокнам к стенкам сосудов идут определённые импульсы, заставляющие сосуды расширяться или сжиматься. Если этот центр будет находиться в состоянии раздражения, то к сосудам будут поступать только импульсы, повышающие тонус их стенок. Как следствие, просвет артерии сужается.
Для артериальной гипертензии характерно одновременно возрастание показателей систолического и диастолического давления. Это наблюдается под воздействием различных неблагоприятных факторов.
Причины гипертонии
Экзогенные факторы риска:
- сильное нервное перенапряжение – наиболее частая причина прогрессирования артериальной гипертензии;
- гиподинамия;
- нерациональное питание. Несоблюдение диеты и употребление в большом количестве жирной и жареной пищи;
- чрезмерное употребление алкогольных напитков;
- курение;
- употребление наркотических препаратов.
Эндогенные факторы риска:
- отягощённая наследственность;
- ожирение;
- атеросклероз венечных сосудов сердца;
- повышенная вязкость крови (сердце не может полноценно перегонять её по сосудам);
- недуги почек, такие как нефрит, гломерулонефрит, пиелонефрит;
- нарушение метаболизма;
- наличие эндокринных патологий;
- повышенная концентрация кальция в крови;
- действие адреналина на сердце во время стрессовых ситуаций;
- повышенная концентрация натрия в крови.
Классификация
За все время изучения недуга, учёными была разработана не одна классификация гипертонической болезни – по внешнему виду пациента, по этиологии, по уровню возрастания давления, характеру течения и прочее. Некоторые давно являются неактуальными, другими же, наоборот, пользуются все чаще.
Степени гипертонической болезни (по уровню давления):
- оптимальное – показатели 120/80;
- нормальное – верхнее от 120 до 129, нижнее – от 80 до 84;
- повышенное нормальное – верхние показатели — от 130 до 139, нижние – от 85 до 89;
- гипертоническая болезнь 1 степени – СД от 140 до 159, ДД – от 90 до 99;
- гипертоническая болезнь 2 степени – показатели систолического давления возрастают до 160–179, а диастолического – до 100–109;
- гипертоническая болезнь 3 степени – систолическое давление возрастает свыше 140, а диастолическое – свыше 110.
Стадии гипертонической болезни по ВОЗ:
- гипертония 1 стадии – давление повышается, но изменений внутренних органов не наблюдается. Также её именуют транзиторной. Давление стабилизируется после небольшого периода отдыха;
- 2 стадия или стабильная. На этой стадии гипертонической болезни давление повышается постоянно. Поражаются основные органы мишени. При проведении обследования можно отметить, поражение сердца, сосудов глазного дна, почек;
- 3 стадия или склеротическая. Для данной стадии гипертонической болезни характерно не только критическое повышение СД и ДД, но и выраженные склеротические изменения в кровеносных сосудах почек, сердца, мозга, глазного дна. Развиваются опасные осложнения – инсульт, ИБС, ангиоретинопатии, инфаркт и прочее.
Формы недуга (в зависимости от того, сосуды каких органов поражены):
- почечная форма;
- сердечная форма;
- мозговая форма;
- смешанная.
Типы гипертензии:
- доброкачественная и медленнотекущая. В этом случае симптомы прогрессирования патологии могут постепенно проявляться на протяжении 20 лет. Наблюдаются фазы как обострения, так и ремиссии. Риск развития осложнений минимальный (при своевременной терапии);
- злокачественная. Давление возрастает резко. Эта форма гипертонической болезни практически не поддаётся терапии. Как правило, патологию сопровождают различные заболевания почек.
Стоит отметить, что часто при гипертонической болезни 2 степени и 3 у пациента возникают гипертонические кризы. Это чрезвычайно опасное состояние не только для здоровья человека, но и для его жизни. Клиницисты выделяют такие виды кризов:
- нейровегетативный. Пациент гиперактивен и очень возбуждён. Проявляются такие симптомы гипертонической болезни: гипергидроз, тремор верхних конечностей, тахикардия и обильное мочеиспускание;
- отёчный. В этом случае пациент сонлив и его реакции заторможены. Отмечается мышечная слабость, отёчность лица и рук, снижение диуреза, стойкое повышение АД;
- судорожный. Этот вариант наиболее опасен, так как существует высокий риск развития опасных осложнений. Стоит отметить, что встречается он реже всего. Для него характерны такие симптомы: судороги и нарушение сознания. Осложнение – кровоизлияния в мозг.
Симптоматика
Симптомы недуга напрямую зависят от того, какая именно стадия гипертонической болезни наблюдается у пациента.
Неврогенная
Возрастание АД обычно наблюдается на фоне сильного психоэмоционального стресса или из-за повышенных физических нагрузок. На этом этапе признаков наличия патологии может совершенно не быть. Иногда пациенты начинают предъявлять жалобы на боль в области сердца, раздражительность, головную боль, тахикардию, ощущение тяжести в затылке. Показатели СД и ДД возрастают, но их легко можно нормализовать.
Склеротическая
Указанная клиническая картина дополняется такими симптомами:
- усиление головной боли;
- головокружение;
- ощущение прилива крови к голове;
- плохой сон;
- периодическое онемение пальцев на конечностях;
- быстрая утомляемость;
- «мушки» перед глазами;
- стойкое повышение АД.
Стоит отметить, что эта стадия может прогрессировать на протяжении нескольких лет и при этом больные будут активными и подвижными. Но нарушение снабжения определённых органов кровью влечёт за собой нарушение их функционирования.
Конечная
Обычно на данной стадии врачи обнаруживают недостаточность почек и сердца, а также нарушение обращения крови в мозге. Исход недуга, а также развитие осложнений, определяется формой гипертонии. Часто возникают кризы.
При сердечной форме у пациента постепенно прогрессирует сердечная недостаточность. Появляется одышка, боли в проекции сердца, гепатомегалия, отеки. При мозговой форме человека беспокоят сильные головные боли, нарушения зрительной функции.
Гипертония и вынашивание ребёнка
Гипертония при беременности – самая частая причина преждевременного рождения ребёнка или перинатальной гибели плода. Обычно гипертензия у женщины уже существует до момента наступления беременности и потом просто активизируется, ведь вынашивание ребёнка – это своеобразный стресс для организма.
Учитывая высокий риск для матери и будущего ребёнка, в случае диагностирования недуга важно определить именно степень этого риска для решения вопроса о дальнейшем вынашивании плода или же о прекращении беременности. Врачи выделяют три степени риска (исходя из стадии артериальной гипертензии):
- 1 степень риска – осложнения беременности минимальные, кризы развиваются редко. Возможна стенокардия. Беременность в таком случае является допустимой;
- 2 степень риска – выраженная. В 20–50% случаев развиваются осложнения. У беременной возникают гипертонические кризы, недостаточность коронарных сосудов сердца, высокое АД. Показано прерывание беременности;
- 3 степень риска. Осложнения беременности возникают в 50% случаев. В 20% случаев наблюдается перинатальная смертность. Возможно отслоение плаценты, уремия, нарушение обращения крови в мозге. Беременность несёт опасность для жизни матери, поэтому её прерывают.
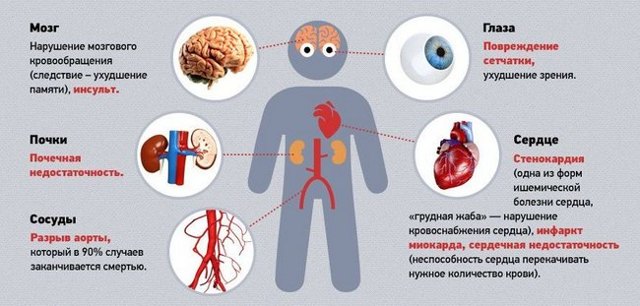
Влияние гипертонии на различные органы
Пациентки, которым сохраняют беременность, должны в обязательном порядке посещать врача раз в неделю, чтобы он мог контролировать их состояние. Обязательно проводится лечение гипертонической болезни. Разрешено применять такие гипотензивные препараты:
- спазмолитики;
- салуретики;
- симпатолитики;
- производные клофелина;
- препараты раувольфии;
- ганглиоблокаторы;
- бета-адреноблокаторы.
Также с целью лечения недуга при беременности врачи прибегают к физиотерапии.
Диагностика
При проявлении первых признаков недуга важно сразу же обратиться в медицинское учреждение для подтверждения или опровержения диагноза. Чем раньше это будет сделано, тем меньше риск прогрессирования опасных осложнений (поражение сердца, почек, мозга). Во время первичного осмотра врач обязательно измеряет давление на обеих руках. Если пациент пожилой, то также проводят замеры в положении стоя. Во время диагностики важно уточнить истинную причину прогрессирования патологии.
Комплексный план диагностики гипертонической болезни включает в себя:
- сбор анамнеза;
- СМАД;
- анализ мочи;
- биохимия крови;
- определение уровня плохого холестерина в крови;
- рентген;
- ЭКГ;
- осмотр глазного дна;
- УЗИ.
Лечение
Лечение гипертонической болезни проводится в стационарных условиях, чтобы врачи могли постоянно контролировать состояние больного и при необходимости корректировать план лечения. Важно нормализовать режим дня больного, провести коррекцию его веса, ограничить употребление поваренной соли, а также полностью отказаться от вредных привычек.
Для коррекции давления назначают такие препараты:
- альфа-адреноблокаторы;
- бета-адреноблокаторы;
- блокаторы кальциевых каналов;
- диуретики. Эта группа препаратов особенно важна, так как помогает снизить уровень натрия в крови, тем самым снижая отёчность стенок сосудов.
Все указанные препараты необходимо принимать только по назначению лечащего врача. Бесконтрольный приём таких средств может только ухудшить состояние больного. Данные препараты принимают по определённой схеме.
Диета
Во время лечения гипертонии, помимо приёма лекарственных препаратов, важно придерживаться и специальной диеты. При гипертонии пациенту назначают стол №10. Принципы такой диеты:
- добавить в рацион морепродукты;
- ограничить потребление соли;
- дробное питание;
- ограничить в рационе углеводы и животные жиры.
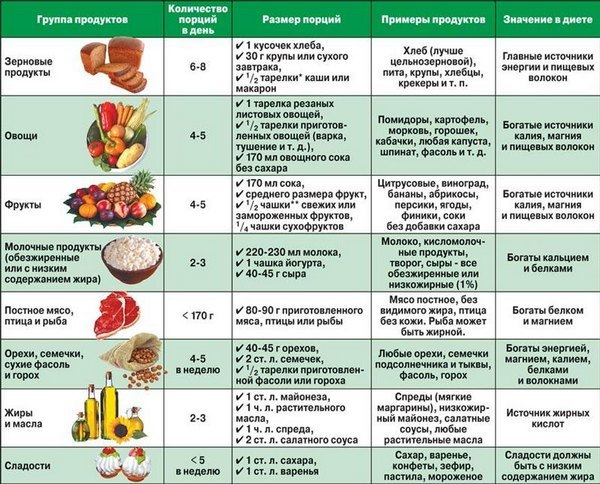
Диета при лечение гипертонической болезни
Диета при данной патологии подразумевает ограничение:
- сахара;
- хлеба;
- картофеля;
- макаронных изделий;
- блюд из круп;
- яиц;
- животных жиров;
- топлёного масла;
- сметаны и прочее.
Диета №10 является полноценной и её можно соблюдать на протяжении длительного времени. Чтобы улучшить вкус блюд в них можно добавлять:
- мёд;
- чернослив;
- уксус;
- варенье;
- клюкву;
- лимон.
Диета показана не только во время лечения, но и после него, чтобы не спровоцировать ухудшение состояния. Стоит отметить, что диета разрабатывается строго индивидуально для каждого пациента, с учётом особенностей его организма. Важный момент – во время соблюдения диеты нужно употреблять не более 1,5 литра жидкости в день.
Профилактика
Профилактика гипертонической болезни довольно простая. Первое, что необходимо сделать, это нормализовать свой режим питания, а также вести активный образ жизни. Для того чтобы сосуды были эластичными, нужно есть больше овощей и фруктов, пить до 2 литров воды в день. Можно принимать витаминные препараты. Также профилактика гипертонической болезни подразумевает исключение курения и приёма алкогольных напитков.
По возможности необходимо избегать стрессов, так как они являются одним из провоцирующих факторов недуга. Профилактикой гипертонической болезни следует заняться как можно раньше, чтобы максимально снизить риск развития недуга.
Гипертоническая болезнь: этиология и патогенез
 Причин, по которым развивается гипертоническая болезнь, существует много. Основную роль играет наследственная предрасположенность. В организме человека изначально заложены определенные механизмы регуляции нервной, сердечно-сосудистой и других систем. При определенных условиях это начинает проявляться, нарушаются механизмы стабилизации давления на должном уровне.
Причин, по которым развивается гипертоническая болезнь, существует много. Основную роль играет наследственная предрасположенность. В организме человека изначально заложены определенные механизмы регуляции нервной, сердечно-сосудистой и других систем. При определенных условиях это начинает проявляться, нарушаются механизмы стабилизации давления на должном уровне.
Факторы риска
Провоцируют развитие заболевания так называемые факторы риска. И чем таких неблагоприятных факторов больше, тем выше риск заболеть. Велика вероятность приобрести болезнь у мужчин, особенно в возрасте 55 лет и старше, а также у женщин, достигших менопаузы и столкнувшихся с гормональными нарушениями. И уже в возрасте 60–70 лет больше половины людей имеют повышенное давление. Это связано с возрастными изменениями в организме.
К факторам риска также относят:
- недостаточную физическую активность;
- вредные привычки: курение и тяга к спиртному;
- лишний вес;
- избыточное употребление соли (натрия);
- недостаток в организме калия и магния;
- хронические стрессы;
- нарушения липидного обмена.
Все эти моменты неблагоприятно сказываются на работе основных регулирующих систем организма, каждый по-своему.
Механизмы развития болезни
Уровень артериального давления зависит от 3 основных показателей гемодинамики.
- Величина сердечного выброса, или минутный объем (МО). Зависит от частоты сокращений сердца, способности миокарда преимущественно левого желудочка к сокращению, преднагрузки и других факторов.
- Общее периферическое сосудистое сопротивление (ОПСС). Здесь имеет значение состояние артериол, особенно их тонус, степень жесткости и эластичности артерий крупного, среднего калибра, а также самой аорты. Оказывает влияние вязкость крови и некоторые другие параметры.
- Объем циркулирующей крови (ОЦК).
В норме эти гемодинамические показатели меняются таким образом, чтобы поддерживать системное давление на определенном уровне. Если меняется один из них, то остальные стараются это компенсировать. Все процессы контролируются различными системами организма:
- центральной нервной системой, где находится вазомоторный (сосудодвигательный) центр;
- рецепторами, расположенными в стенках сосудов, чувствительных к колебаниям давления (барорецепторы) и воздействию химических веществ (хеморецепторы);
- вегетативной нервной системой, включая симпатический и парасимпатический ее отделы;
- ренин-ангиотензин-альдостероновой системой (РААС);
- предсердным натрийуретическим фактором;
- калликреин-кининовой системой;
- эндотелиальной системой регуляции сосудистого тонуса (эндотелин II, ангиотензин II, оксид азота и другие факторы).
Любые изменения этих систем сопровождаются увеличением артериального давления. Если подобные нарушения сохраняются длительное время, то отмечается стойкое повышение давления. При этом наблюдается изменение одного или нескольких гемодинамических показателей. А какое звено в этой цепочке страдает прежде всего, зависит от этиологии заболевания.
Патогенетические варианты эссенциальной гипертензии
В зависимости от того, что приводит к повышению давления, варианты развития болезни могут быть следующие:
- Постоянное увеличение сердечного выброса. При этом не происходит компенсаторного снижения периферического сосудистого сопротивления и уменьшения ОЦК.
- Длительно сохраняющееся повышение периферического сопротивления сосудов без снижения ОЦК и сердечного выброса.
- Одновременное увеличение сердечного выброса и периферического сопротивления сосудов без должного снижения объема циркулирующей крови.
- Увеличение ОЦК за счет повышения содержания в крови натрия и задержки воды.
У одного человека на протяжении жизни может преобладать какой-то один механизм. У других людей эти механизмы могут сменять друг друга.
Причины повышения давления
Чтобы понять, почему повышается давление, следует разобраться в этиологии нарушений основных механизмов, отвечающих за его регуляцию.
Гипертоническая болезнь 2 степени: диагностика и лечение
Нарушение работы центральной нервной системы
Головной мозг осуществляет контроль над деятельностью всех систем организма. За работу сердечно-сосудистой системы отвечает сосудодвигательный центр продолговатого мозга, контролирующий тонус сосудов. Оказывают влияние на сосудистый тонус и другие отделы центральной нервной системы: кора головного мозга и гипоталамус.
Под влиянием хронических психотравмирующих воздействий происходят стойкие изменения в работе коры и гипоталамуса. Информация от этих структур передается в сосудодвигательный центр, стимуляция которого приводит к стойкому сужению сосудов. В результате нарушается работа всех систем, обеспечивающих стабилизацию давления.
Повышение активности симпато-адреналовой системы
Такие нарушения в работе симпатической нервной системы часто возникают тогда, когда система кровообращения плохо адаптирована к обычным нагрузкам (физическим, эмоциональным), не говоря уже о повышенных. Это может быть следствием недостаточной физической активности – гиподинамии.
При этом организм при малейших нагрузках не может адекватно на них реагировать. Стимуляции симпатической нервной системы способствует курение, употребление алкогольных напитков.
У людей с избыточным весом гормон лептин, вырабатываемый жировой тканью, также повышает активность симпато-адреналовой системы.
Высокий тонус симпатической нервной системы приводит к увеличению частоты сокращений сердца, усилению сократительной способности сердечной мышцы, увеличению сердечного выброса.
Норадреналин, выделяющийся в больших количествах, посредством раздражения альфа-1-адренорецепторов приводит к повышению тонуса артериол и росту периферического сосудистого сопротивления. Через В-адренорецепторы происходит стимуляция почечной РААС.
В результате осуществляется задержка натрия и воды, усиливается сосудосуживающее влияние на артерии. В итоге меняются все три гемодинамические составляющие: увеличивается сердечный выброс, ОПСС и возрастает ОЦК.
Активация системы ренин-ангиотензин-альдостерон (РААС)
Это важнейший фактор, приводящий к стойкому повышению давления. Увеличение активности этой системы происходит под влиянием симпатической импульсации. Благодаря этому в почках вырабатывается особый фермент – ренин.
Он начинает циркулировать в крови, способствуя образованию гормона – ангиотензина I. Под влиянием ангиотензинпревращающего фермента (АПФ) из ангиотензина I образуется ангиотензин II.
Все основные негативные воздействия на сердечно-сосудистую систему связаны именно с этим биологически активным веществом.
В результате тонус сосудов повышается, растет их общее периферическое сопротивление, увеличивается сердечный выброс. Благодаря образованию альдостерона под действием ангиотензина II, в организме задерживается натрий. Избыток натрия способствует усиленной выработке антидиуретического гормона (вазопрессина), а это приводит к задержке жидкости. Увеличивается ОЦК. Избыток натрия, появляющийся в сосудистой стенке, повышает чувствительность последней к действию сосудосуживающих факторов.
Помимо почечной, существует тканевая РААС, которая вызывает соответствующие изменения в сосудистой стенке и сердечной мышце. Благодаря этому развивается гипертрофия миокарда и мышечного слоя артерий, что ухудшает работу сердца и увеличивает жесткость сосудов.
Повышенная активность РААС наблюдается у людей, страдающих абдоминальным ожирением. Это связано с нарушением обменных процессов в организме, развитием инсулинорезистентности, гиперальдостеронизма в результате усиленной выработки альдостерона корой надпочечников и т. д.
Предсердный натрийуретический фактор (ПНУФ)
Этот гормон вырабатывается кардиомиоцитами. Он помогает контролировать количество жидкости в организме за счет усиления выведения натрия с мочой. Такой механизм срабатывает в тех случаях, когда почки задерживают натрий и воду. Вслед за этим увеличивается объем ОЦК и объем крови в сердечных камерах.
Уменьшение содержания натрия в крови происходит и за счет того, что под влиянием ПНУФ этот микроэлемент начинает активно поступать внутрь клетки. В результате в гладкомышечных клетках сосудистой стенки увеличивается содержание не только натрия, но и кальция.
Это приводит к сужению сосудов за счет повышения чувствительности их стенки к сосудосуживающим факторам.
Современная классификация гипертонической болезни
Такой механизм регуляции может срабатывать и при избыточном поступлении натрия в организм в виде пищевой соли. Поэтому люди, которые злоупотребляют соленой пищей, часто страдают гипертонической болезнью. А если организм испытывает дефицит калия, то все отрицательные влияния натрия только усиливаются. Эти микроэлементы являются антагонистами.
Нарушение функции эндотелия
Внутренняя оболочка сосудов (эндотелий) играет важную роль в поддержании нормального давления. Здесь вырабатываются такие вещества, как эндотелины, ангиотензин II и тромбоксан А2, которые вызывают сужение сосудов. Но в эндотелии образуются и другие вещества, которые оказывают сосудорасширяющее действие. Это оксид азота, брадикинин, простациклин и другие. При повышении системного давления увеличивается выработка сосудорасширяющих факторов, а при снижении давления – сосудосуживающих.
Если функция эндотелия нарушена, то отсутствует адекватная реакция сосудов на изменение давления. Негативное влияние на клетки эндотелия оказывает курение и алкоголь. Важное значение имеют возрастные изменения и гемодинамические перегрузки. Все это приводит к тому, что начинают преобладать сосудосуживающие влияния на фоне угнетения калликреин-кининовой системы (брадикинина), оксида азота и других вазодилатирующих факторов. Одновременно увеличивается активность тканевой РААС.
Изменения сосудистой стенки
Важную роль в развитии гипертонической болезни играет увеличение жесткости сосудистой стенки. Такие изменения связаны прежде всего с активацией тканевой РААС, что приводит к гипертрофии мышечного слоя стенок артерий и сужению их просвета. Курение, алкоголь, потребление жирной пищи приводят к преобладанию в крови атерогенных липидов. На этом фоне появляются атеросклеротические бляшки в стенках артерий, что еще больше увеличивает жесткость сосудов. Это приводит к росту ОПСС.
Наследственные факторы
Причины гипертонической болезни кроются прежде всего в наследственности. Было доказано, что у людей, страдающих этим заболеванием, клеточные мембраны имеют повышенную проницаемость для различных одновалентных ионов. Имеет значение в первую очередь избыточное содержание внутри клеток натрия и кальция, что приводит к стойкому повышению тонуса артериол и увеличению периферического сосудистого сопротивления.
В развитии заболевания важную роль играют генетически обусловленные нарушения выделительной функции почек. Это сопровождается задержкой натрия и воды. И такой механизм является основным в развитии первичной артериальной гипертензии. Сначала почки еще пытаются контролировать содержание натрия и воды в организме. За счет калликреин-кининовой системы и простагландинов они вызывают расширение сосудов, чтобы поддерживать нормальные цифры артериального давления.
Постепенно эти компенсаторные механизмы перестают срабатывать. В почках происходят структурные изменения, которые приводят к тому, что орган может нормально выполнять свои функции только в условиях повышенного давления.
Заключение
Этиология заболевания разнообразна. Выделить определенную причину здесь невозможно. Это целый комплекс причин, которые, накладываясь на генетические особенности, приводят к развитию болезни. Чтобы избежать проблем со здоровьем, необходимо своевременно исключать все факторы риска.
Если болезнь уже появилась, то исключение неблагоприятных факторов будет полезно при лечении. Это позволит быстрее стабилизировать артериальное давление на должном уровне, уменьшить количество принимаемых антигипертензивных препаратов. Если ничего не менять в своей жизни, то даже прием дорогих и эффективных средств не всегда помогает справиться с высоким давлением.
Загрузка…
Fii Sanatos
Артериальная гипертензия — это стойкое повышение артериального давления выше 140/90 мм рт.ст.
Артериальная гипертензия является одним из наиболее распространенных заболеваний, риск ее развития увеличивается с возрастом. Это заболевание, которое обычно развивается постепенно. Единичные эпизоды подъема артериального давления (АД), например, стресс, «страх белого халата» при посещении врача, не являются болезнью. Для артериальной гипертензии характерно именно стойкое повышение артериального давления.
Классификация
Выделяют несколько степеней артериальной гипертензии:
- 1 степень — систолическое (« верхнее») давление 140-159 мм рт.ст., диастолическое (« нижнее») – 90-99 мм рт.ст.;
- 2 степень — систолическое давление 160-179 мм рт.ст., диастолическое – 100-109 мм рт.ст.;
- 3 степень — систолическое давление выше 180 мм рт.ст., диастолическое – выше 110 мм рт.ст.;
- изолированная систолическая гипертензия — систолическое артериальное давление больше или равно 149 мм рт.ст., а диастолическое – меньше или равно 90 мм рт.ст.
Артериальная гипертония может быть самостоятельным заболеванием (эссенциальная артериальная гипертензия) или развиваться на фоне других заболеваний. Таким образом, по происхождению выделяют:
- первичную (эссенциальную) гипертензию — возникает при отсутствии нарушений со стороны других органов;
- вторичную (симптоматическую) гипертензию — возникает на фоне поражения других органов (почек, эндокринной системы), на фоне приема ряда лекарственных препаратов и др. В свою очередь она делится на:
- нефрогенную (возникает на фоне поражения почек)
- нейрогенную (появляется на фоне поражения нервной системы)
- на фоне поражения эндокринной системы
- лекарственную (возникает на фоне приема препаратов, которые вызывают повышение артериального давления или влияют на его регуляцию (поддержание на нормальном уровне)).
Этиология
В случае возникновения первичной артериальной гипертензии (появляется при отсутствии нарушений со стороны других органов) ее причину зачастую невозможно определить. Однако выделяют факторы риска развития артериальной гипертензии:
- наследственность (предрасположенность к развитию артериальной гипертензии)
- курение
- возраст (старше 50-55 лет)
- ожирение
- малоподвижный образ жизни
- повышенное употребление поваренной соли
- сахарный диабет (заболевание, связанное с повышением сахара в крови)
- стресс.
Гипертоническая болезнь (артериальная гипертензия). Этиология, патогенез. Клинические формы гипертонической болезни, их основные симптомы. Принципы лечения гипертонической болезни
Артериальная гипертензия – это одно из наиболее часто диагностируемых болезней сердечно-сосудистой системы, для которой характерно пролонгированное повышение АД (свыше 140/90 мм рт. ст.) в большом круге кровообращения. Такое состояние является лидирующим фактором развития осложнений со стороны сердца, почек, мозга и способно вызывать потерю зрения. Длительное повышение давления принято называть гипертонической болезнью.
Такое заболевание, как артериальная гипертензия, возникает в результате нарушений в работе центров регуляции артериального давления. Другой причиной гипертонии являются заболевания внутренних органов или систем.
· Артериальная гипертензия выявленау 20-30% из числа всего взрослого населения.
Причины подавляющего большинства случаев артериальной гипертензии остаются невыясненными. Эксперты выделяют ряд основных причин, способствующих развитию артериальной гипертензии.
Основные предрасполагающие факторы в развитии артериальной гипертензии:
· Наследственность, отягощенная мутациями определенных групп генов. Гиподинамия, или малоподвижность. Психоэмоциональное напряжение, частые стрессы.Половая принадлежность (Возраст мужчин более 55 лет, женщин — старше 60 лет).
Абдоминальное ожирение, при котором обхват талии у женщин более 88 см, у мужчин превышает 102 см.Курение.Сахарный диабет в анамнезе.Повышение холестерина в крови (выше 6,5 моль/л). Повышенное содержание соли в продуктах питания.
Систематическое злоупотребление алкогольными напитками.
- Причины заболевания со стороны сердечно-сосудистой системы:
- недостаточность аортального клапана; атеросклероз аорты; полная атриовентрикулярная блокада.
- Гормональные патологии, способствующие развитию гипертензии: климакс; опухоли гипофиза, надпочечников или почек; гиперфункция щитовидной железы.
- Причины артериальной гипертензии нейрогенной этиологии: болезни нервной системы; психические травмы; атеросклероз сонной артерии или аорты.
- Почечная этиология артериальной гипертензии: пиелонефрит; паранефрит; гломерулонефрит; нефрит; камни в почках; патологии сосудов, питающих почки; опухоли в тканях почек, которые вырабатывают альдостерон, адреналин или норадреналин; травмы.
- КЛАССИФИКАЦИЯ:
- по происхождению:
- Эссенциальная, или первичная артериальная гипертензия: видимые причины повышенного давления отсутствуют, диагностируется более чем у 90% пациентов.
- Симптоматическая, или вторичная артериальная гипертензия: повышенные показатели давления являются следствием болезни и рассматриваются как ее симптом (5–10% случаев).
- Классификация по уровню АД:
- пограничная гипертензия артериальная – периодический рост давления до 140–149/90 и ниже с дальнейшей нормализацией;
- систолическая изолированная гипертензия – верхний показатель АД повышен при нормальном нижнем (140 и выше/90 и ниже).
При трехкратном измерении АД в расчет берут самые низкие показатели. Во время первого визита к врачу измерение проводится на двух руках.
СИМПТОМЫ:
Многие не знают о том, что артериальная гипертензия – это такое патологическое состояние, которое на первых этапах протекает бессимптомно. Люди на протяжении долгих лет могут вести активный образ жизни, при этом периодически испытывать головокружение и слабость. Тем временем происходит необратимое поражение внутренних органов, чувствительных к влиянию повышенного давления – в этом и кроется коварность заболевания.
Симптомы начального этапа развития артериальной гипертензии: головокружение; одышка; мигрень в области затылка ночью или при пробуждении; покраснение кожи лица; тошнота, рвота; потливость.
Описанные признаки неспецифичны, поэтому не вызывают подозрения у больного.
Как правило, первые симптомы артериальной гипертензии дают о себе знать после того, как произошли патологические изменения во внутренних органах. Эти признаки имеют приходящий характер и зависят от области поражения.
- Особенности сердечных болей при артериальной гипертензии:
- · болевой синдром сосредоточен в верхней части сердца, в грудной клетке слева;
- · возникают в покое, без эмоциональной и физической нагрузки;
- · наблюдаются на протяжении нескольких часов или минут;
- · болевой синдром не купируется нитроглицерином.
Одышка – один из характерных симптомов у больных, страдающих гипертензией. Сначала она появляется при физической нагрузке, а позже и в спокойном состоянии. Этот признак может сигнализировать о сердечной недостаточности или поражении сердца.
У пациента могут возникать жалобы на снижение зрения, это проявляется затуманенностью или мерцанием перед глазами. Подобные признаки указывают на изменение кровоснабжения сетчатки. Тяжелые поражения органов зрения приводят к двоению в глазах и могут вызвать потерю зрения.
ЛЕЧЕНИЕ:
Нормализация уровня артериального давления и коррекция влияния факторов риска помогают значительно снизить вероятность осложнений со стороны внутренних органов. Терапия включает применение медикаментозных и немедикаментозных методов.
- У 60% пациентов показатели АД нормализуются после активного внедрения немедикаментозных методов лечения.
- Немедикаментозная терапия артериальной гипертензии:
- —Диета с ограничением соли, жиров и углеводов, увеличенным содержанием кальция, магния и калия.
- — Нормализация избыточной массы тела.
- — Отказ от приема алкогольных напитков и курения.
- — Активный образ жизни, который включает умеренные физические нагрузки без эмоционального напряжения, присутствующего в различных состязаниях.
- — При повышенной возбудимости использовать успокаивающие средства растительного происхождения.
При отсутствии положительной динамики во время лечения немедикаментозными методами переходят к приему лекарственных препаратов. На данный момент разнообразие лекарственных средств позволяет подобрать оптимальную терапию.
Медикаментозная терапия артериальной гипертензии: бета-адреноблокаторы; ингибиторы АПФ; мочегонные препараты, или диуретики; антагонисты кальция; блокаторы рецепторов к ангиотензину-2 (сартаны); антиагреганты; статины (при атеросклерозе).
17) Гипертонический криз. Клиническая картина и последствия. Первая медицинская помощь при гипертоническом кризе.
Гипертонический криз— это одно из наиболее частых и опасных осложнений гипертонической болезни (артериальной гипертензии). Гипертонический криз развивается вследствие расстройства механизмов регуляции артериального давления и кровообращения. При гипертоническом кризе наблюдается сильное повышение артериального давления, симптомы нарушения работы сердца и головного мозга, вегетативные проявления нарушения циркуляции крови во всем организме.
Значительное, внезапное повышение АД с нервно-сосудистыми и гуморальными нарушениями. Возникновению гипертонических кризов способствует острое нервно-психическое перенапряжение, чрезмерное употребление алкоголя, резкие изменения погоды, отмена гипотензивных препаратов и др.
Симтомы:
Гипертонический криз проявляется головной болью, головокружением, иногда появлением «тумана» перед глазами, тошнотой и рвотой. Характерной особенностью гипертонического криза является и чувство тяжести за грудиной. Гипертонический криз может возникать внезапно на фоне хорошего самочувствия.
Выделяют гипертонический криз I и II типов и осложненный.
-Гипертонический криз I типа (гиперкинетический) развивается быстро, появляются резкая головная боль, головокружение, тошнота, мелькание перед глазами, может возникать рвота. Больные возбуждены, ощущают чувство жара, дрожь во всем теле. На коже шеи, лица, а иногда и груди появляются красные пятна. Кожа на ощупь влажная.
Могут возникать усиленное сердцебиение и ощущение тяжести за грудиной. Отмечается тахикардия. АД повышено, преимущественно систолическое (до 200 мм рт. ст. и выше).
-Гипертонический криз II типа (гипокинетический) чаще развивается у больных гипертонической болезнью при недостаточно эффективном лечении или нарушении режима жизни. Симптомы криза развиваются более медленно, но весьма интенсивно. В течение нескольких часов нарастает головная боль (резчайшая). Появляются тошнота, рвота, вялость, ухудшаются зрение и слух. Пульс напряжен, но не учащен; АД резко повышено, преимущественно диастолическое (до 140–160 мм рт. ст.).
· -Осложненный гипертопический криз — может протекать по церебральному, коронарному или астматическому варианту.
В отличие от неосложненного гипертонического криза при осложненных вариантах криза на фоне высокого АД может развиваться острая коронарная недостаточность (сердечная астма, отек легких), острая левожелудочковая недостаточность (сердечная астма, отек легких), острое нарушение мозгового кровообращения (гипертоническая энцефалопатия, преходящее нарушение мозгового кровообращения, геморрагический или ишемический инсульт).
- Последствия ГК:
- · поражения сетчатки глаза и потеря зрения; инфаркт миокарда; кровоизлияние в мозг; различные заболевания сердечно сосудистой системы; кардиогенный шок; ретинопатия;
- Среди осложнений ГК в период беременности выделяют такие состояния:
- · отек легких; почечная недостаточность; болезни сердца; гипоксия плода; врожденные патологии ребенка; инсульт; мозговые кровоизлияния.
- Неотложная помощь:
1. Удобно уложить больного в положении полусидя, используя подушки или подручные средства.
2. Вызвать врача. Если у больного гипертонический криз развился впервые, то необходимо вызвать «Скорую помощь» для экстренной госпитализации.
3. Успокоить больного.
4. Обеспечить свободное дыхание больного, освободив его от стесняющей дыхательные движения одежды.
5. Обеспечить приток свежего воздуха и оптимальный температурный режим. Попросить больного сделать несколько глубоких вдохов и выдохов.
6. При возможности, измерить артериальное давление. Измерения повторять через каждые 20 минут.
7.Если больной принимает какой-то антигипертензивный препарат, рекомендованный врачом для устранения криза, то дать ему его принять. Лекарства первой помощи при гипертоническом кризе -это Клофелин (доза до 0,15 мг.) и эналаприл (доза до 10 мг.).
Используется только один из препаратов (!). Если спустя пол часа после приема первой дозы лекарства (таблетка кладется под язык) давление не снизилось можно принять еще одну дозу, но не более. Если же давление снизилось на 40–60 мм. рт.
ст, то больше снижать его не нужно.
7. Приложить к голове холодный компресс или пузырь со льдом, а к ногам – теплую грелку. Вместо грелки можно поставить горчичники на область затылка и икроножные мышцы.
8. При возникновении жгучих болей в груди и одышки нужно срочно положить под язык таблетку нитроглицерина. При сохранении болей в течение 5 минут можно принять еще одну таблетку (максимально 3 таблетки).
10.При головной боли распирающего характера, которая указывает на повышение внутричерепного давления, больному можно дать принять таблетку Лазикса или Фуросемида.
После осуществления мер экстренной помощи нужно срочно вызвать скорую помощь! Гипертонический криз может стать причиной опасных осложнений и потому требует экстренной квалифицированной медицинской помощи.
Рекомендуемые страницы: