Это заболевание с преимущественным поражением микроциркуляторного русла и рассматривается как генерализованный микротромбоваскулит.
Установлена семейная предрасположенность к антигенам HLA В8, Bw35, А1, А2, А10, а также связь с дефицитом комплемента С7 и при развитии нефрита при геморрагическом васкулите (ГВ) с дефицитом фракции С3 комплемента.
В этой статье мы рассмотрим болезнь Шенлейна Геноха — симптомы и лечение, диагностика, фото заболевания.
Болезнь Шенлейна Геноха встречается у детей 2 — 10 лет. Этиология неизвестна. Имеется ряд косвенных доказательств, что причиной развития болезни является гиперергический иммунный ответ на вирусную или бактериальную инфекцию. Симптомы болезни появляются преимущественно весной.
У многих больных после инфекции верхних дыхательных путей (респираторные вирусы, бета-гемолитический стрептококк группы А, микоплазмы). У детей с абдоминальной и суставной формой получены положительные результаты при выявлении антител методом непрямой иммунофлюресценции к Bartonella henselae в титре 1 : 64.
Провоцирующую роль могут играть пищевые аллергены, укусы насекомых, вакцины, иммуноглобулины. Лечение болезни Шенлейна Геноха должно быть начато оперативно.
Патогенз. В основе патогенеза лежит иммунокомплексное воспаление. Обнаруживается гиперпродукция IgA и ЦИК, содержащих IgA.
Полагают, что в начальном периоде ГВ в ответ на антигенную стимуляцию слизистых экзогенными и эндогенными антигенами происходит нарушение регуляторных механизмов синтеза IgA с последующим формированием IgA-содержащих иммунных комплексов.
Эти комплексы в дальнейшем оседают в мезангии и стенках кровеносных сосудов, вызывая экссудативные и пролиферативные изменения [Панченко Е. Л., 1999].
Основной мишенью при ГВ являются эндотелиальные клетки сосудистого русла. Присутствие отложений IgA в биоптатах кожи больных отличает болезнь от остальных типов системных васкулитов. При повреждении эндотелиальная клетка сосудов способна синтезировать цитокины, а также молекулы адгезии.
У больных ГВ обнаружена гиперпродукция провоспалительных цитокинов и туморнекротизирующего фактора (TNF-альфа), а также способность синтезировать большое количество ИЛ-2, ИЛ-4, ИЛ-6.
В период разгара ГВ повышена агрегация и адгезия тромбоцитов, снижено содержание в сыворотке крови антитромбина III и плазминогена. В моче обнаруживаются продукты деградации фибрина, то есть появляются признаки ДВС-синдрома, причем для ГВ характерна фаза пролонгированной гиперкоагуляции.
При этом традиционные параметры коагулограммы не выявляют нарушений. У больных детей наблюдается повышение в крови уровня фактора Виллебранда.
Существенным звеном в патогенезе является повышение сосудистой проницаемости под влиянием образующихся гистамина, серотонина, тромбоксанов. Повышение проницаемости пораженной при ГВ сосудистой стенки обуславливает развитие геморрагического синдрома и аллергического отека.
Болезнь Шенлейна Геноха поражает преимущественно терминальные кровеносные сосуды: артериолы, капилляры, венулы.
Заболевание характеризуется преимущественно поражением микрососудов кожи, суставов, брыжейки, слизистой кишечника, сосудов почек.
При болезни отмечается и тромбоз лимфатических сосудов, что сопровождается повышением их проницаемости, прекращением резорбции белка и жидкости из тканей и развитием острых отеков.
Симптомы
Различают следующие клинические формы:
- кожная (простая),
- суставная,
- абдоминальный синдром,
- почечная форма,
- молниеносная пурпура.
У детей наблюдается сочетание 2 — 3 форм – смешанная форма геморрагического васкулита.
Простая (кожная) форма болезни
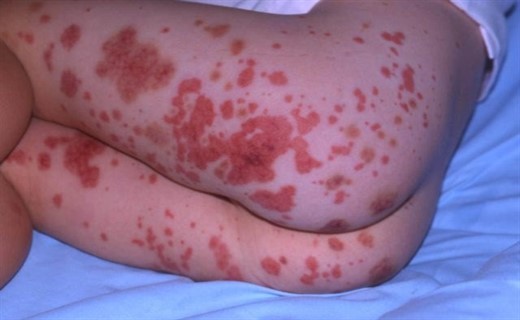
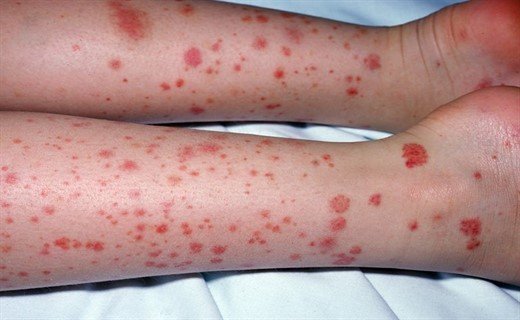
Простая (кожная) форма болезни Шенлейна Геноха проявляется такими симптомами: папулезно-геморрагической сыпью, симметричной на разгибательных поверхностях стоп, голени, бедра, ягодицах, разгибательных поверхностях предплечий, плеч и вокруг пораженных суставов.
Сыпь осязаема при пальпации, при надавливании не исчезает, в центре отмечается точечный некроз. Шелушение не характерно, после стихания сыпи может быть пигментация. Для ГВ характерны такие симптомы: повторные волны высыпаний, поэтому на коже одновременно могут присутствовать как старые, так и свежие элементы.
Одновременно с сыпью у больных могут появиться ангионевротические отеки – в области лица (веки, губы).
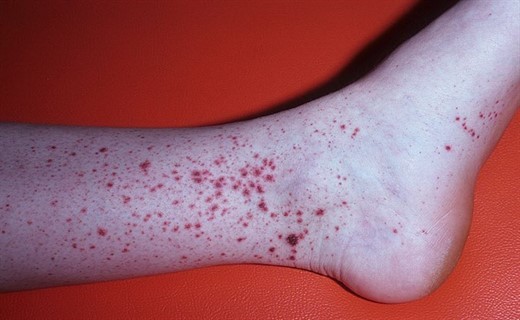
Суставная форма болезни
Характерны такие симптомы болезни Шенлейна Геноха: боли в суставах, отечность их, в том числе и периартикулярных тканей. Поражаются преимущественно крупные суставы, чаще коленные, голеностопные, выражен экссудативный компонент. Артрит может длиться от нескольких часов до 1-2 сут.
Иногда могут быть рецидивы суставного синдрома. Атипично при ГВ поражение мелких суставов и суставов позвоночника. В отличие от ревматоидного артрита не наблюдается стойких деформаций и контрактур. Могут быть изменения со стороны сердца в виде приглушения тонов за счет нарушения метаболизма миокарда.
В отличие от ревматизма эти изменения не нарастают.
Абдоминальный синдром болезни
Это поражение терминальных сосудов различных отделов желудочно-кишечного тракта. Имеет место периваскулярный отек тканей кишечника, «диапедезные» и тромбогеморрагические кровоизлияния в стенку кишок, брыжейку, брюшину. Характерны симптомы: боли в животе по типу кишечных колик.
Может быть рвота, нередко повторная с примесью крови или отмечается скрытая кровь в кале. Живот вздут, в акте дыхания участвует. Локализация болевого синдрома неопределенная, мигрирующая боль в области пупка, правой подвздошной области, в правом подреберье, иногда жалобы на боли по всему животу.
Живот при пальпации мягкий. Может быть динамическая непроходимость кишечника за счет отека стенки кишки и утолщения с последующим сужением просвета кишки, вызываемого геморрагиями.
Нарушение питания кишечной стенки ведет к образованию некрозов, при этом появляются кровотечения, иногда – перфорации кишечника.
Почечная форма заболевания
Чаще наблюдается преходящий мочевой синдром в виде гематурии (эритроциты 3-7 в поле зрения при исследовании осадка мочи) и небольшой протеинурии (от следов до 0,165 — 0,33%, менее 0,3 — 0,5 г/л) за счет повышенной проницаемости сосудов и выявляется чаще с первых дней заболевания.
У больных преходящий мочевой синдром носит волнообразный характер, соответственно с остротой процесса. Одним из проявлений является гломерулонефрит, который наблюдается при абдоминальном синдроме и сочетанном поражении кожи и суставов.
Отмечается преимущественно нефритическая форма, развивающаяся через 2-3 нед. от начала ГВ.
В клинике выражен нарастающий, длительный и стойкий мочевой синдром, бледность кожных покровов, повышение артериального давления (часто кратковременное), нарастающее снижение скорости клубочковой фильтрации, гематурия, умеренная протеинурия [Сергеева К. М., 1968], без клинически выраженной симптоматики.
В таких случаях динамическая нефросцинтиграфия с технецием-99, выводящимся путем клубочковой фильтрации, позволяет выявить те изменения, с которыми протекает болезнь Шенлейна Геноха, которые не выявлялись при УЗИ.
Метод позволяет судить о фильтрационной функции почек, о локальном, сегментном и диффузном изменениях в почках [Петров В. Ю. и соавт., 2002].
Гематурия обусловлена изменениями в самих почках, а не только патологией гемостаза.
Через 3 — 5 лет диагностируются симптомы хронического ГН, поражение почек прогрессирует с развитием ХПН. Реже при ГВ встречается нефротический синдром.
Морфологические изменения в почках при ГВ – от очагового пролиферативного ГН до образования экстракапиллярных полулуний. При электронной микроскопии выявляют мезангиальные, субэндотелиальные депозиты, аналогичные таковым при болезни Берже.
У взрослых предложено даже рассматривать симптомы болезни Берже, как моносиндромный вариант ГВ.
Молниеносная пурпура при болезни Шенлейна Геноха
Наблюдается по типу гиперергической реакции Артюса или Шварцмана с развитием рассеянного внутрисосудистого свертывания и острого некротического тромбоваскулита. Отмечается преимущественно у детей до 1 года и первых лет жизни. Через 1-4 нед.
после инфекционного заболевания (скарлатина, краснуха, ветряная оспа, стрептококковая инфекция) внезапно появляются обширные кровоизлияния, некрозы и мелкие цианозные участки кожи на кистях, стопах, под лодыжками, коленными и локтевыми суставами, на ягодицах, животе, лице.
В течение часов поражения сливаются в обширные поля некрозов и гангрены кистей и стоп. В клинике развиваются симптомы острой почечной недостаточности. При лабораторном исследовании гипер-фибриногенемия, дефицит V, VII, X факторов свертывания крови, увеличение протромбинового времени.
Со стороны крови анемия, гиперлейкоцитоз, увеличение СОЭ.
Изменения в системе гемостаза:
- Нарушение микроциркуляции, изменение реологических свойств крови.
- Повышение адгезивной и агрегационной функции тромбоцитов.
- Снижение плазминогена и антитромбина III.
- Повышение уровня фактора Виллебранда.
- Продукты деградации фибрина в моче.
Диагностика болезни Шенлейна Геноха
Диагностические критерии Американской коллегии ревматологов:
- Пальпируемая пурпура при отсутствии тромбоцитопении.
- Возраст моложе 18 лет в начале болезни.
- Боли в животе.
- Гранулоцитарная инфильтрация стенок артерий и вен при биопсии.
Особенности течения болезни:
- выраженность экссудативных проявлений, гиперергический компонент сосудистых реакций,
- наклонность к генерализации процесса,
- отграниченный ангионевротический отек,
- чаще абдоминальный синдром,
- чаще острое начало и течение болезни,
- часто смешанная форма – сохранение нескольких синдромов,
- склонность к рецидивированию.
Причины рецидивов: повторные инфекции, не санированные очаги хронической инфекции, нарушения диеты, постельного режима, эмоциональные нагрузки, страх, переживания по поводу болезни.
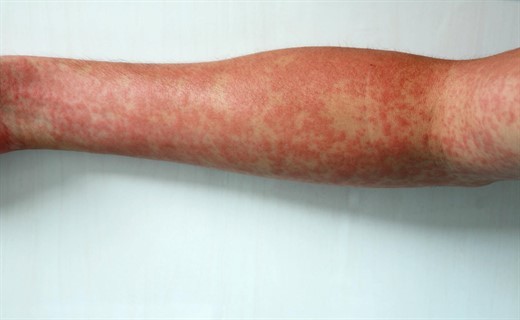
Лечение
Чтобы вылечить заболевание, показан постельный режим для улучшения кровообращения и микроциркуляции, до исчезновения болевых симптомов, геморрагической сыпи. Постепенное расширение двигательной активности. Аэрация помещений.
Диета гипоаллергенная с исключением облигатных и причинно-значимых аллергенов. При сильных болях в животе, диспептических расстройствах, кишечном кровотечении на несколько дней лечения рекомендуют противоязвенный стол № 1 по Певзнеру с последующим переводом на стол № 5 (печеночный). При нефритическом синдроме стол № 7 – бессолевая диета с ограничением белка на 7-10 дней.
Медикаментозная терапия
Базисная – антиагреганты: курантил (35 мг/кг/сут.), трентал (50-100 мг на 2-3 раза в день), агапурин (0,05-0,1 г), тиклид, тиклопедин (0,25 2 — 3 раза в день). При тяжелом течении антиагреганты вводятся внутривенно.
При необходимости для лечения назначают антикоагулянты: гепарин в исходной дозе 250-300 ЕД/кг в сутки, подкожно 3 раза в равных дозах, или низкомолекулярный гепарин – фраксипарин, кальципарин по 5000-7500 ЕД 2 раза в сутки подкожно.

Лечение болезни Шенлейна Геноха кортикостероидами
Кортикостероиды – показания для лечения: детям с абдоминальным синдромом, при непрерывно рецидивирующей кожной форме с элементами некроза, больным с высоким содержанием белков острой фазы. Доза преднизолона 0,5-1 мг/кг/сут коротким курсом (7-10 дней) до 2 нед. Преднизолон назначается на фоне гепарина.
При гематурической форме гломерулонефрита кортикостероиды не назначаются, т.к. они практически не дают эффекта! При нефрите с нефротическим синдромом назначают иммунодепрессанты, чаще азатиоприн 2 мг/кг/ сут на 6 нед.
, затем поддерживающая доза – 1 мг/кг/сут в течение 6 месяцев под контролем анализов периферической крови. Появились сообщения о благоприятных результатах внутривенного введения иммуноглобулина для лечения нефрита при ГВ.
Антитромботическая терапия
При тяжелом течении болезни Шенлейна Геноха с прегангреной и некрозами. Сочетание плазмафереза, пульс-терапии метилпреднизолоном (10-20 мг/кг) и (или) циклофосфаном (8 мг/г). Ежедневно в течение 3 дней, затем 2 раза в неделю в течение 3-4 нед. При необходимости сочетать с постоянным круглосуточным введением гепарина до устранения абдоминального синдрома, выраженной гематурии.
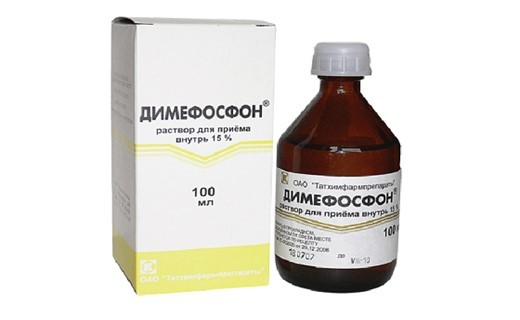
- Лечение мембраностабилизаторами
- Мембраностабилизаторы: ретинол (1 — 1,5 мг), димефосфон – 50-75 мг/сут в течение 10-14 дней, витамин Е по 1-1,5 мг в течение месяца как антиоксидант.
- При тяжёлом течении и когда болезнь протекает в почечной форме, используют плазмаферез, а также при наличии криоглобулинов в крови и при упорно рецидивирующих формах – от 3 до 6-7 процедур.
- Энтеросорбция при болезни Шенлейна Геноха
Энтеросорбция – связывание биологически активных веществ и токсинов в кишечнике. Используют полифепан 1 г/кг в сутки в 1-2 приема, тиоверол по 1 чайной ложке 2 раза в сутки. Курс лечения при остром течении составляет 2-4 нед., при рецидивирующем волнообразном от 1 до 3 мес.
Проводится санация очагов инфекции.
Диспансерное наблюдение
Диспансерное наблюдение при симптомах болезни Шенлейна Геноха у врача педиатра, семейного врача, стоматолога, ЛОР-специалиста на протяжении не менее двух лет после последнего рецидива (при отсутствии поражения почек). Один раз в 3 мес. на первом году и 1 раз в 6 мес. на втором – консультация ЛОР и стоматолога.
Отвод от прививок, введения γ,-глобулина, постановка реакции Манту на 2 года. Гипосенсибилизирующая диета с исключением облигатных аллергенов, семечек, орехов, гранатов, пепси-колы и иных «шипучек», консервированных соков и продуктов, жевательных резинок и т. п. Не рекомендуется выезжать в регионы с жарким климатом, загорать и купаться.
Больные с поражением почек находятся под наблюдением врача-педиатра и районного нефролога.
Прогноз лечения. В 70% он благоприятный. Ухудшает прогноз почечный синдром – нефрит, принимающий хроническое течение с развитием ХПН.
Теперь вы знаете основные причины, симптомы и способы лечения болезни Шенлейна Геноха у ребенка. Здоровья вашим детям!
Пурпура Шенлейна-Геноха – причины, симптомы, лечение
 Заболевание пурпура Шенлейна-Геноха получило своё название благодаря немецким медикам Ж. Л. Шенлейну и И. Н. Геноху, впервые описавшим его около полутора веков назад. В наши дни это одна из самых распространённых болезней, связанных с повышенной кровоточивостью. Опасна она тем, что в патологический процесс вовлекаются различные органы и системы тела человека. Как проявляет себя недуг? Какие средства используют для его лечения? Какое участие принимает в развитии болезни иммунная система?
Заболевание пурпура Шенлейна-Геноха получило своё название благодаря немецким медикам Ж. Л. Шенлейну и И. Н. Геноху, впервые описавшим его около полутора веков назад. В наши дни это одна из самых распространённых болезней, связанных с повышенной кровоточивостью. Опасна она тем, что в патологический процесс вовлекаются различные органы и системы тела человека. Как проявляет себя недуг? Какие средства используют для его лечения? Какое участие принимает в развитии болезни иммунная система?
Пурпура аллергическая – причины и симптомы
Пурпура Шенлейна-Геноха представляет собой повреждение внутренней поверхности кровеносных сосудов оседающими на ней иммунными комплексами. Что представляют собой эти комплексы?
Если в организм проникают вредоносные микроорганизмы или была сделана прививка, а также в ряде других ситуаций, которые воспринимаются иммунной системой как угроза для здоровья, включается защитный механизм.
В кровеносном русле формируются и начинают циркулировать группы веществ, состоящие из иммуноглобулинов (особых белков, способных связывать антигены бактерий, вирусов, простейших), антигены «нарушителей порядка» и группа белков (комплементов), способных распознавать, растворять и выводить из организма генетически чужеродный материал.
Такие группы и называют циркулирующими иммунными комплексами (ЦИК). Их задача – защита органов и тканей от «непрошенных гостей». В норме выполнившие свою миссию ЦИК захватываются клетками иммунной системы (фагоцитами) и уничтожаются.
Если комплементы по тем или иным причинам не выполняют в должной мере свои функции, иммунные комплексы становятся крупными, плохо растворяются и массово откладываются на стенках мелких сосудов (капилляров, артериол), вызывая их закупоривание (микротромбы), воспаление и повреждение.
Через такие микроповреждения кровь вытекает за пределы своего природного русла. Внешне это проявляется в виде подкожных кровоизлияний (багровые пятна диаметром 3–10 мм, не возвышающиеся над поверхностью кожи), слабости, головной боли, снижении аппетита, сонливости, упадке сил.
А что в это время происходит внутри?
Как пурпура Шенлейна-Геноха поражает суставы?
Пурпура Шенлейна-Геноха поражает кровеносную сеть любых органов, в том числе почек, лёгких, сердца, глаз, мозга. В 59–100 % случаев (по данным академика РАМН, д. м. н., профессора В. А. Насоновой) из-за нарушения микроциркуляции крови страдают крупные суставы, чаще – ног, реже – рук. Суставная форма течения заболевания выявляется в 7 из 10 случаев.
Повреждение сосудов суставной сумки приводит к тому, что в полость сочленения попадает кровь и смешивается со смазочной (синовиальной) жидкостью. Свернуться при этом она не может из-за особых свойств последней. Присутствие дополнительной биологической жидкости в суставной полости вызывает отёк сустава и его воспаление по типу полиартрита.
Отёк постепенно может распространиться на всю конечность.
Пациент жалуется на сильную боль, лишающую возможности совершать движения рукой или ногой, покраснение кожи и высыпания в области поражённого сочленения.
При этом рентгенологическое исследование не выявляет никаких изменений в костной и хрящевой тканях. Иногда к боли в суставах присоединяется мышечная боль.
Обычно суставной синдром проходит самостоятельно через 2–5 дней и не требует лечения. При особо тяжёлом течении заболевания возможна стойкая деформация суставов.
Пурпура Шенлейна-Геноха – традиционное лечение
Пурпура Шенлейна-Геноха требует соблюдения постельного режима в течение первых 2–3 недель для нормализации кровообращения. К сожалению, точно назвать причину возникновения заболевания наука пока не в состоянии, поэтому его лечение сводится к устранению симптомов.
Традиционно в терапии заболевания применяют глюкокортикостероиды («Преднизолон», «Гидрокортизон», «Дексаметазон»), позволяющие облегчить состояние больного: снять воспалительный процесс, жар и боль, укрепить стенки сосудов и притормозить движение иммунных клеток в очаге воспаления.
Однако такие препараты повышают свёртываемость крови и тормозят процессы растворения её сгустков.
Поэтому их назначают только в комплексе с антикоагулянтами (гепарином), разжижающими кровь, устраняющими её повышенную свёртываемость, препятствующими образованию новых тромбов и стимулирующими растворение уже имеющихся.
Если пурпура Шенлейна-Геноха сопровождается поражением суставов, используют негормональные противовоспалительные средства («Индометацин», «Вольтарен»). Они также позволяют снять болевой синдром, подавить воспаление, при этом ещё и снижают свёртываемость крови.
Многие медики (F. Saulsbury, 1993 г.) ставят эффективность названных групп препаратов в лечении сосудистой патологии под сомнение, поскольку они не позволяют побороть заболевание, а лишь приглушают его, загоняют в тень.
При этом имеют большое количество серьёзных побочных эффектов: подавляют функцию надпочечников и поджелудочной железы, приводят к развитию сахарного диабета, остеопороза, инсульта и инфаркта, угнетают иммунитет, снижают остроту зрения.
В тех случаях, когда установлена бактериальная природа недуга, например стрептококковая инфекция, назначаются антибиотики (Е. Н. Семенкова, О. Г. Кривошеев, 1995 г.).
Раньше для укрепления сосудистой стенки применялись «Аскорутин» (витамин С + витамин Р), препараты кальция, для подавления аллергической реакции – антигистаминные средства («Димедрол», «Супрастин», «Тавегил»). В настоящее время доказана их бесполезность в лечении пурпуры.
Пурпура Шенлейна-Геноха – природные средства в терапии заболевания
В кладовых природы обнаружено немало средств, применение которых позволяет безопасно и эффективно бороться с коварным заболеванием, коим является пурпура Шенлейна-Геноха.
Прежде всего, следует сказать о биофлавоноиде, получаемом из древесины сибирской лиственницы – дигидрокверцетине.
Это вещество обладает мощным противовоспалительным и противоаллергенным свойствами, укрепляет стенки сосудов и капилляров, улучшает микроциркуляцию крови, препятствует образованию тромбов, укрепляет иммунитет.
На основе биофлавоноида в России создан препарат Дигидрокверцетин Плюс, в котором действие природного вещества усилено влиянием витаминов-антиоксидантов – С (укрепляет стенки сосудов, усиливает иммунитет) и Е (препятствует образованию тромбов).
При суставной форме заболевания (purpura reumatica) развиваются артралгия или артрит, чаще всего поражающие коленные и голеностопные суставы. Purpura reumatica сопровождается болями, обычно ноющего характера. Движение и ощупывание усиливают боль.
Для предупреждения деформации суставов и оказания обезболивающего эффекта при артрите как нельзя лучше подойдёт корень одуванчика лекарственного. В его составе обнаружены вещества, обеспечивающие восстановление хрящевой ткани.
В полной мере сохранить их удалось в биодобавке Одуванчик П благодаря применению уникальной технологии криообработки.
С ролью антибактериального средства прекрасно справится мощный природный антибиотик – календула лекарственная (Календула П). Растение способно уничтожить стафилококк, стрептококк и других возбудителей инфекции. Также календула поможет улучшить аппетит, нормализовать сон и избавить от головной боли.
Важным условием эффективной борьбы с пурпурой является индивидуальный подход к каждому пациенту, поскольку заболевание может неодинаково проявлять себя и воздействовать на различные органы и ткани.

О том, как избежать болей в суставах, никто не задумывается – гром-то не грянул, зачем ставить громоотвод. Между тем от артралгии – так называется этот вид боли – страдают половина людей старше сорока лет и 90 % тех, кому больше семидесяти. Так что профилактика боли суставов – то, о чем стоит подумать, даже если вы…
Читать далее

Состояние человека, слаженность работы органов его тела во многом определяются гормональным балансом. Восстановление хряща также подчинено влиянию вездесущих регуляторов жизни.
Без нормализации гормонального фона полноценная регенерация сустава невозможна.
За какие нити дёргает невидимый кукловод – эндокринная система, воздействуя на хрящевую ткань? Тестостерон Этот гормон вырабатывается половыми железами и корой надпочечников, как в мужском организме, так…
Читать далее

Моя цель рассказать вам об удивительном открытии, которое сделал пензенский врач, профессор Виллорий Иванович Струков.
Более 60 лет он исследовал костную ткань, и больше 10 тысяч пациентов получили его помощь.
Этот врач знаменит также тем, что подготовил множество специалистов по лечению остеопороза, написал несколько монографий. Ему принадлежит более 300 патентов на изобретения по всему миру.…
Читать далее
О ЗАБОЛЕВАНИЯХ СОЕДИНИТЕЛЬНОЙ ТКАНИ
Как лечить болезнь Шенлейна-Геноха
Болезнь Шенлейна-Геноха у детей и взрослых — это патология, которая сопровождается поражением сосудистых стенок. Это одна из разновидностей васкулита, которая является наиболее популярной и возникает чаще в детском возрасте.
Она выражена воспалительными процессами, возникающими в сосудах кожи и внутренних органов. Недуг спровоцирован активированным компонентом, находящимся в человеческом организме.
Описание патологии
Заболеть этим заболеванием можно вне зависимости от возраста, но у детей до 3-х лет оно развивается крайне редко.
По статистике болезнь дает о себе знать, начиная с 4 лет и до 12 летнего возраста.
Начальный этап болезни, как правило, приходится на первые 3-4 недели после перенесенного инфекционного заболевания, вирусных патологий и т.д. (ангины, скарлатины). Спусковым механизмом для появления недуга служит перенесенная травма, медикаментозная непереносимость, аллергическая реакция и прочее.
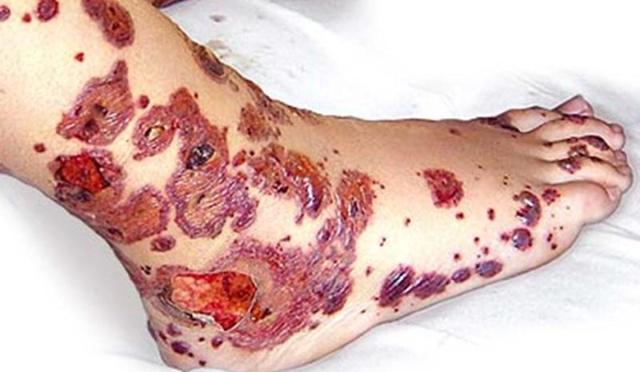
Патология является аутоиммунной. В начале ее развития вырабатывается множество иммунных реакций, сопровождающихся поражением стенок сосудов.
Почему возникает
Виновником развития болезни выступает перенесенная инфекция, а также вакцины и различные сыворотки, дающие неадекватную реакцию.
При этом происходит появление циркулирующих иммунных комплексов, оседающих в сосудах и провоцирующих их поражение. Как уже говорилось выше, вызвать недуг могут разные бактериальные или вирусные инфекции, а также глистные инвазии, неблагоприятные условия окружающей среды.
Разновидности
Если говорить о клинической картине, то она предполагает разделение недуга на острое и хроническое течение. По симптомам болезнь Шенлейна-Геноха классифицируется на:
- простую;
- суставную;
- с абдоминальным синдромом;
- молниеносную формы.
Читать так же: Что такое сирингомиелия и как её лечить
По стадии тяжести различают:
- легкую степень, при которой самочувствие пациента удовлетворительное и наблюдается не ярко выраженные высыпания;
- средняя тяжесть проявляется обильной сыпью, патологическими изменениями в суставах, умеренными болями в животе;
- тяжелая форма недуга сопровождается тяжелым клиническим течением, обширными поражениями с некротическими областями, поражением почек, невротическими отеками, как на фото, у больных абдоминальный синдром проявляется кровотечением в ЖКТ.
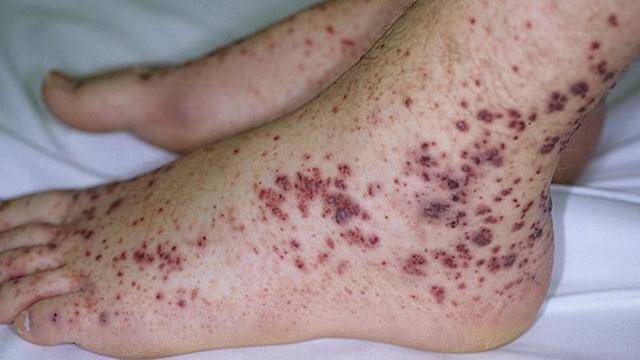 Фото Болезнь Шенлейна-Геноха
Фото Болезнь Шенлейна-Геноха
Если говорить об острой форме заболевания, то она не может длиться дольше двух месяцев, затяжная стадия имеет продолжительность до 6 месяцев и хроническая форма длится дольше полугода.
Клинические проявления недуга
Больных геморрагическим васкулитом отличает сильный жар. Но повышение температуры наблюдается далеко не всегда.
В начале развития болезни дает о себе знать так называемый кожный синдром. Он характерен абсолютно для всех пациентов. На коже появляются пятнистые и папулезные образования разного размера, которые исчезают, если на них надавить. Сыпь зачастую симметрична и проявляется в области бедер, ягодиц нижних конечностей. Реже в тяжелых случаях возникает некроз тканей.
Также у части больных наблюдается суставной синдром.Симптомы могут быть кратковременными либо же длиться днями и сопровождаться интенсивной болью, что может приводить к ограничению двигательных способностей суставов.
Обычно поражение распространяется на крупные суставы, в ряде случаев могут быть поражены колени и голеностопы. Такой синдром может развиться на начальной стадии васкулита. Как правило, его характер непредсказуем, но он не приводит к деформации.
Читать так же: Как лечить плексит плечевого сустава
Ко всем вышеперечисленным симптомам присоединяется и абдомиальный синдром. Больные жалуются на сильные боли в области живота. Ответить на вопрос точно о локализации боли пациентам сложно, они также замечают за собой нарушение дефекации, их тошнит и рвет.
Болевой синдром возникает спонтанно и точно так же прекращается. В запущенных случаях развивается кишечная непроходимость.
 Больные при патологии жалуются на сильные боли в области живота
Больные при патологии жалуются на сильные боли в области живота
Данное заболевание приводит к еще одному серьезному поражению — нефротическому синдрому, который является наиболее стойким и чреват появлением почечной недостаточности и может привести к такому заболеванию как хронический нефрит.
Что касается других органов, то они подвергаются поражению очень редко. Возникают миокардиты, перикардиты, воспаление легких и т.д.
Поражение мозга и его оболочек дает о себе знать спутанностью сознания, апатией, утомляемостью, нервозностью, головными болями. Признак очень серьезный и может привести к развитию менингита.
Как поставить диагноз
Прежде всего, необходимо попасть на прием к доктору. Специалист обращает внимание на возраст,общее состояние, взвешивает результаты исследований и рассказы пациента о симптоматике, исключает другие болезни.
Анализ крови показывает обычно неспецифические проявления асептического воспаления, обязательно будут повышены эозинофилы и тромбоциты. Также необходимо сдать мочу и кровь на биохимию.
Обязательно при подозрении на болезнь Шенлейна-Геноха делается коагулограмма.
При почечном поражении, пациент должен обязательно обратиться к доктору нефрологу. Специалист подскажет, какие именно анализы нужно сдать.
Способы лечения
Недуг лечится целым комплексом мер. Официальная медицина предлагает начинать лечение с изменения привычек питания. Исключаются полностью все аллергенные продукты. После этого пациенту нужно находиться в постели. Фармацевтическое лечение предполагает прием медикаментов, которые не дают крови свертываться.
Читать так же: Как лечить тендиноз коленного и тазобедренного суставов
Терапия органов и систем требуется по клиническим признакам в каждом индивидуальном порядке.
Как правило, назначаются противовоспалительные препараты, гормональные средства и медикаменты, которые укрепляют иммунную систему.
Детей важно обязательно ставить на учет. Во время лечения они не должны находиться на солнце, заниматься активными видами спорта и проводить процедуры физиотерапии.
Меры профилактики
 При своевременном и эффективное терапии болезнь успешно поддается лечению
При своевременном и эффективное терапии болезнь успешно поддается лечению
Чтобы предупредить болезнь, важно своевременно ее распознать и провести эффективное лечение. Важное значение имеет закаливание и укрепление иммунитета. Также нужно проводить регулярно санацию жилья, устанавливать воздухоочистители и увлажнители, проветривать помещение, чтобы избавиться от накоплений бактерий и грязи. Детей нужно закалять с самого детства. Прием любых медикаментов должен оговариваться со специалистом.
Читать так же: Как лечить синдром Бернара-Горнера
У пациента с таким диагнозом должно быть правильное питание и установленный дневной режим. Если вы будете соблюдать принципы здорового образа жизни, то вы защитите себя не только от васкулита, но также и от множества серьезных патологий.
Прогноз
Успешно поддаются лечению легкие формы недуга. Однако молниеносное течение может закончиться летальным исходом в первые дни после развития болезни, что объясняется поражением сосудов и появлением кровоизлияния в головном мозге. Среди причин смерти может также стать и тяжелый почечный синдром.
Заключение
Геморрагический васкулит — это серьезное заболевание, которое требует от пациента немедленной реакции. Важно обратиться вовремя за медицинской помощью, иначе могут возникнуть неожиданные последствия. При правильных действиях болезнь успешно лечится и отступает, после чего человек выздоравливает и возвращается к полноценной жизни.
Геморрагический васкулит, или болезнь (пурпура) Шенлейна-Геноха: причины появления, симптомы, лечение
Содержание:
- Классификация
- Причины
- Симптомы
- Диагностика
- Лечение
- Народная медицина
- Прогноз и осложнения
Болезнь Шенлейн-Геноха, известная также под названием «геморрагический васкулит», представляет собой системное воспаление микрососудов, сопровождаемое поражениями суставов, кожи, почечных клубочков и ЖКТ. Среди геморрагических недугов васкулит занимает лидирующие позиции по степени распространенности.
От данной болезни страдают преимущественно венулы, мелкие артериолы и капилляры. В классификаторе МКБ 10 недуг значится как аллергическая пурпура.
Классификация
Есть три базовых деления болезни Шенлейн-Геноха — по формам, течению и степени активности.
Формы
- кожно-суставная и кожная форма (простая, некротическая, а также сопровождаемая отечностью и холодовой крапивницей);
- почечная (либо кожно-почечная);
- абдоминальная (кожно-абдоминальная);
- смешанная.
Течение
- молниеносное (наблюдается у детей в возрасте до 5 лет включительно);
- острое (картина прослеживается на протяжении 1 месяца);
- подострое (протекает за 3 месяца);
- затяжное (продолжается около полугода);
- хроническое.
Степень активности
Степеней активности у васкулита геморрагического ровно три:
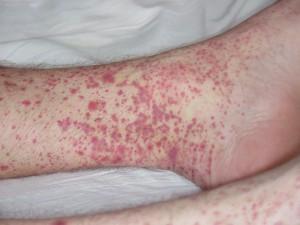 1 степень. Состояние пациента в целом удовлетворительное, температура в норме, кожных высыпаний мало, иные проявления недуга отсутствуют.
1 степень. Состояние пациента в целом удовлетворительное, температура в норме, кожных высыпаний мало, иные проявления недуга отсутствуют.- 2 степень. Состояние средней тяжести. Ярко выражен кожный синдром. Температура тела поднимается до 38 градусов — это начало лихорадки. Начинается интоксикация — слабость, головная боль, миалгия. В крови растет содержание лейкоцитов. Выражен мочевой, абдоминальный и суставной синдромы.
- 3 степень. Если история болезни дошла до этого момента, дело плохо. Состояние пациента резко ухудшается, растет температура и проявляются интоксикационные симптомы. Ярко выражен ряд синдромов. Начинаются боли в животе, тошнота и рвота с кровяными сгустками. Пораженными оказываются центральная и периферическая нервные системы.
Причины
К причинам, провоцирующим развитие недуга, современная медицина относит следующие факторы инфекционного свойства:
- вирусные (ОРВИ, герпес, грипп);
- бактериальные (стрептококки, микоплазма, стафилококки, микобактерии туберкулеза, пищевые токсикоинфекции);
- паразитарные (трихомониаз, глистная инвазия).
Кроме этого, нельзя исключать и триггерный фактор — алиментарная либо медикаментозная аллергия, переохлаждение, вакцинация. Некоторые специалисты высказывают предположение, что дополнительным фактором, на фоне которого болезнь может успешно прогрессировать — это генетическая предрасположенность.
Механизм недуга основан на формировании иммунных комплексов (у взрослых и детей). Данные образования свободно циркулируют в крови и вскоре начинают откладываться в мелких сосудах (на поверхности стенок). Это влечет за собой многочисленные повреждения и зарождение асептического воспалительного процесса. В конечном итоге врачи наблюдают микротромбирование и геморрагический синдром.
Симптомы
Болезнь всегда стартует с острых проявлений — роста температуры, например. Но бывают и исключения. Попробуем выделить основные симптомы, характерные для всех форм патологии.
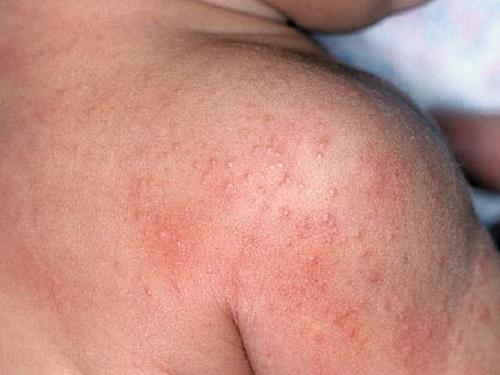
- Кожный синдром. Характерен для начальной стадии заболевания. Принимает облик пятнисто-папулезных (диффузных) элементов. Величина их может различаться, но преобладают пятна мелкого размера. Высыпания симметрично покрывают кожу бедер, голеней и ягодиц, концентрируясь преимущественно в районе крупных суставов, изредка — на туловище и руках. В особо тяжелых случаях сыпь сопровождается некрозами и язвами.
- Суставной синдром. Этой напасти подвержены 70% пациентов, страдающих от васкулита. Суставные поражения могут сопровождаться (в тяжелой форме) отечностью, покраснением, и ограничением подвижности. Процесс затрагивает в основном крупные суставы — голеностопные и коленные.
- Абдоминальный синдром. Сопутствует либо предшествует кожно-суставным проявлениям недуга. У пациентов болит живот, нарушается стул, наблюдается рвота и тошнота. Также могут появиться ЖКТ-кровотечения.
- Почечный синдром. Зафиксирован у 25-30% больных. У ряда пациентов наблюдается нефротическая патология, а также острый или хронический гломерулонефрит. Все это ведет к почечной недостаточности.
Диагностика
Пока не проведена квалифицированная диагностика, не стоит заниматься самолечением и садиться на сомнительные диеты. Врач-ревматолог должен учитывать:
- лабораторные данные;
- клинические исследования;
- возраст пациента;
- вероятность иных заболеваний.
Большое значение предается:
- коагулограмме;
- биохимическому анализу мочи;
- консультации нефролога;
- пробе Зимницкого;
- УЗДГ почечных сосудов;
- УЗИ почек.
Чтобы выявить скрытое ЖКТ-кровотечение, следует сделать анализ кала на предмет наличия кровяных сгустков. В особых случаях производится биопсия кожи.
Дифференцировать болезнь Шенлейн-Геноха следует от:
- гриппа и геморрагических лихорадок;
- тромбоцитопенической пурпуры;
- ревматоидного артрита;
- лейкоза;
- системных васкулитов;
- болезни Стилла;
- острого гломерулонефрита.
Лечение
Если заболевание прогрессирует в острую фазу, пациенту требуется абсолютный покой. Врачи рекомендуют гипоаллергенную диету и постельный режим. Медикаменты (в особенности — антибиотики), усиливающие сенсибилизацию, должны быть исключены.
Главный препарат, использующийся при лечении геморрагического васкулита — гепарин. Некоторые врачи предпочитают выписывать преднизолон, но такая терапия до сих пор вызывает жаркие споры. Если употребление кортикостероидов не приносит должного эффекта, пациента переводят на цитостатики и экстракорпоральную гемокоррекцию.
Входят в курс медикаментозного лечения и НПВС (ибупрофен, индометацин).
Народная медицина
Весьма эффективным может быть и лечение народными средствами. Перед этим мы рекомендуем тщательно проанализировать все травяные ингредиенты, предлагаемые целителями — вдруг они вызовут у вас аллергический приступ. Пробежимся по наиболее популярным рецептам.
- Рецепт 1. Измельчаем и перемешиваем мяту, тысячелистник, цветы бузины, календулу, хвощ, почки тополя и череду (по 3 ст. ложки). Ложка (столовая) получившейся смеси заливается кипятком и несколько часов настаивается. Желательно хранить снадобье в темном месте. После процеживания можно принимать отвар внутрь — каждые 3 часа по полстакана.
- Рецепт 2. Смешиваем руту (высушенные листья) с растительным либо сливочным маслом. Пропорция — 1:5. Препарат настаивается в прохладном и темном месте около двух недель. Получается своеобразная мазь, которую необходимо наносить на кожу трижды в день.
- Рецепт 3. Крепкий зеленый чай. Улучшает кровообразование и повышает уровень эластичности сосудистых стенок.
- Рецепт 4. Через мясорубку пропускается 3 лимона, все это смешивается с сахаром (полкилограмма) и гвоздикой. Средство перемешивается и укладывается в бутыль, после чего заливается обычной теплой водой. Настаивается 2 недели в темном помещении, затем процеживается. Принимать перед едой по 2 стол. ложки.
Прогноз и осложнения
Если не приступить к своевременному лечению геморрагического васкулита, это может привести к серьезным последствиям.
У детей все может завершиться благоприятно — 50% юных пациентов выздоравливает на стадии дебюта.
Если недуг перешел в хроническую стадию, вам следует ожидать моносиндромного процесса — либо кожная сыпь, либо хронические проблемы с почками. Иногда наблюдается суставная патология.
Впрочем, хронический исход — большая редкость, поэтому не нужно паниковать.
© 2013 — 2020 Vashaspina.
ru | Карта сайта | Лечение в Израиле | Обратная связь | О сайте | Пользовательское соглашение | Политика конфиденциальностиИнформация на сайте предоставлена исключительно в популярно-ознакомительных целях, не претендует на справочную и медицинскую точность, не является руководством к действию. Не занимайтесь самолечением. Проконсультируйтесь со своим лечащим врачом.Использование материалов с сайта разрешается только при наличии гиперссылки на сайт VashaSpina.ru.
Adblockdetector
Болезнь Шенлейна-Геноха : причины, симптомы, лечение болезни Шенлейна-Геноха
Болезнь Шенлейна-Геноха или геморрагический васкулит или пурпура Шенлейна—Геноха — это распространенное инфекционно-аллергическое заболевание, характеризующееся поражением мелких кровеносных сосудов, с образованием в них микротромбов.
Поражаются сосуды кожи и внутренних органов, в том числе легких, мозга и его оболочек. В кровотоке происходит образование циркулирующих иммунных комплексов, эти вещества оседают на внутренних стенках кровеносных сосудов, повреждая их.
По статистическим данным наиболее подвержены болезни Шенлейна-Геноха дети до 6 лет, а у взрослых после 60лет случаев заболевания практически нет. Пол больного значения не имеет. Наибольшая частота заболеваний наблюдается весной, зимой и осенью.
Замечено, что примерно в половине случаев перед развитием болезни больной перенес острое респираторное заболевание. Это можно считать косвенным доказательством инфекционной зависимости природы болезни Шенлейна-Геноха.
Причины болезни Шенлейна-Геноха
Причины и условия возникновения болезни Шенлейна-Геноха на сегодняшний день неизвестны. Есть данные, подтверждающие зависимость болезни от вирусных и стрептококковых инфекций, от пищевых и лекарственных аллергий, от переохлаждения. Подтверждены предположения о зависимости болезни Шенлейна-Геноха от аллергической наследственности.
Симптомы болезни Шенлейна-Геноха
Первыми симптомами чаще всего являются двухсторонние геморрагические высыпания на коже с размерами от 3 до 10 мм, иногда с волдырями. Наиболее характерные места для этой сыпи – нижние конечности.
Отличительным признаком этих высыпаний является то, что при надавливании они не бледнеют. Постепенно сыпь превращается в темные пигментные пятна и исчезает. Возможно появление точечных кровоизлияний.
Вторым по важности признаком болезни Шенлейна-Геноха являются боли разной интенсивности в крупных суставах, ограничение подвижности. Полное нарушение подвижности суставов или их деформация встречаются крайне редко.
Третьим симптомом болезни Шенлейна-Геноха являются сильные приступообразные боли в животе. Боли эти обусловлены кровоизлияниями в стенку кишки. Одним из важных симптомов болезни является также наличие крови в моче.
Диагностика болезни Шенлейна-Геноха
Диагностика болезни Шенлейна-Геноха основывается в первую очередь на визуальном выявлении кожной геморрагической сыпи. На сегодняшний день каких-либо специфических лабораторных тестов для диагностики болезни Шенлейна-Геноха не существует.
Обычно врачи назначают клинический анализ крови (обязательно с оценкой количества тромбоцитов), биохимический анализ крови, анализ мочи, ультразвуковое обследование органов брюшной полости.
Правильная диагностика болезни Шенлейна – Геноха или даже проведение начального курса лечения в сомнительных случаях позволит избежать необоснованного хирургического вмешательства.
Однако, гораздо большие затруднения вызывает своевременная диагностика осложнений, которые вызываются проявлениями абдоминального синдрома, таких как аппендицит, инвагинации (вид непроходимости кишечника), перфорация кишечника, перитонит.
Лечение болезни болезни Шенлейна-Геноха
Лечение болезни Шенлейна – Геноха проводится только в специализированных медицинских учреждениях. Прежде всего, из рациона больных исключаются все предполагаемые аллергены, включая лекарственные препараты и индивидуально непереносимые пищевые продукты.
Больному обеспечивают эмоциональный покой, поскольку много данных о резких обострениях болезни в стрессовых ситуациях, повышенных психоэмоциональных нагрузках. По статистике более 60% больных выздоравливают в течение месяца.
Летальный исход при болезни Шенлейна – Геноха менее 3%.
Профилактика болезни Шенлейна-Геноха
К профилактическим мерам болезни Шенлейна – Геноха относятся: отказ от приема антибиотиков без веских оснований (особенно нежелательно принимать левомицетин, тетрациклины), предупреждение острых респираторных инфекций. Повторные проявления симптомов болезни может спровоцировать также переохлаждение организма, чрезмерные физические нагрузки, нарушения режима питания, чрезмерное употребление алкоголя.
Пурпура Шенлейна-Геноха — этиология, диагноз, лечение
4953
Пурпура Шенлейна-Геноха — васкулит с IgA-иммунными депозитами, поражающий мелкие сосуды (капилляры, венулы, артериолы). Типичны изменения со стороны кожи, кишечника и почек в сочетании с артрал-гиями или артритом [J.C.Jennette et al., 1994]. Пурпура Шенлейна-Геноха является одним из наиболее часто встречающихся системных васкулитов [В.А.Насонова, 1959; I.Szer, 1994].
Болезнь может начинаться в любом возрасте, однако преимущественно ею болеют дети до 16 лет. Частота встречаемости геморрагического васкулита у них составляет 13,5 на 100 тыс. детей [M.Stewart et al., 1988]. В раннем детском возрасте отмечается незначительное преобладание заболевших мальчиков над девочками (соотношение 2:1), которое нивелируется у подростков (1:1).
Имеется определенная связь между развитием васкулита и инфекцией верхних дыхательных путей, которая предшествуют началу заболевания у 66—80% больных [Н.П.Шилкина и соавт.,1990; I.Szer, 1994].
В этиологии геморрагического васкулита обсуждается роль различных микроорганизмов, включая стрептококки, микоплазму, иерсинии, легионеллу, вирусы Эпштейна—Барра и гепатита В, аденовирус, цитомегаловирус и парвовирус В19 [M.Heng, 1974; I.Szer, 1994]. Описана манифестация заболевания после вакцинации против тифа, паратифа А и Б, кори, желтой лихорадки.
Другими потенциальными «триггерными» агентами являются лекарства (пенициллин, ампициллин, эритромицин, хинидин и др.), пищевая аллергия, укусы насекомых, переохлаждение. Имеются сообщения о развитии геморрагического васкулита на фоне приема эналаприла [R.Moots et al.
, 1992], лизиноприла [P.Disdier et al., 1992] и аминазина [H.Adam, 1987]. Иногда болезнь осложняет течение беременности, периодической болезни, злокачественных новообразований [M.Heng, 1974], цирроза печени [M.Aggarwal et al., 1992] и диабетической нефропатии [B.Padila et al.
, 1992].
Высокий уровень IgA в сыворотке крови — характерный признак геморрагического васкулита. Полагают, что в его основе лежит увеличение числа IgA-секретирующих клеток, несущих ген секреторной а-цепи молекулы IgA [N.Kondo et al., 1992].
В качестве важного компонента патогенеза заболевания и IgA-нефропатии рассматривается образование полимерных форм IgA и мономерных IgA-содержащих циркулирующие иммунные комплексы (ЦИК). Повышение концентрации последних в сыворотке крови очень характерно для этих заболеваний [P.Hernando et al., 1986; C.Jones et al., 1990].
При геморрагическом васкулите имеет место увеличение уровня IgA 1-го субкласса, обладающего активностью РФ, который содержит главным образом к-легкие цепи [C.Czekinsky et al., 1986; F.Salusbury, 1992]. Кроме того, в сыворотках больных IgA-нефропатией и болезнью Шенлейна—Геноха обнаруживаются комплексы, состоящие из IgA и фибронектина [J-C. Davis et al., 1991]. О роли ИК-опосредованной активации комплемента в иммунопатогенезе геморрагического васкулита свидетельствуют данные обнаружения мембраноатакующего комплекса (Cob—С9) в пораженных участках сосудов кожи и почек. В плазме больных выявлен высокий уровень анафилотоксинов (С4а и СЗа) [H.Abou-Ragher et al., 1992] и C5b—9 [S.Kawana et al., 1992], коррелирующий с воспалительной активностью болезни. Имеются данные о взаимосвязи между развитием гломерулонефрита при геморрагическом васкулите и дефицитом С4b компонента системы комплемента, который играет важную роль в солюбилизации и клиренсе иммунных комплексов из кровяного русла [B.Ault et al., 1990].
Результаты, касающиеся изучения антинейтрофильных цитоплазматических антител (АНЦА) при геморрагическом васкулите Шенлейна—Геноха, противоречивы. Одни авторы обнаружили IgA АНЦА при этом заболевании и IgA-нефропатии, другие — нет [A. van der Wall Bake et al., 1987; G.Shaw et al., 1992].
По нашим данным, п-АНЦА встречаются у 21,4% больных и их присутствие в сыворотке крови коррелирует с клинической активностью васкулита, поражением легких, почек и желудочно-кишечного тракта [А.А.Баранов, 1998].
По данным R.Blanco и соавт. (1997), наблюдавших в период с 1975 по 1994 год 116 больных геморрагическим васкулитом, имеются определенные различия в клинической картине заболевания у детей и взрослых (табл. 11.1).
Таблица 11.1. Сравнительная характеристика (%) между детьми (
| Признак | J.Mills et al.(1990) | R.BIanco et al. (1997) | ||
| Дети | Взрослые | Дети | Взрослые | |
| Прием лекарств в начале болезни | 7 | 46* | 15 | 15 |
| Боли в животе | 61* | 29 | 64 | 57 |
| Мелена | 6 | 33* | 4 | 24* |
| Креатинин >1,5 мг/% | 0 | 21* | 0 | 13* |
| Гематурия | 47 | 74* | 22 | 78* |
| Пальпируемая пурпура | 85 | 96 | 98 | 93 |
| Олигоартрит | 39 | 39 | 18 | 24 |
| Лейкоцитоз | 34,5 | 21,7 | ||
| Анемия | 6,0 | 4,3 | ||
| Увеличение СОЭ | 40,5 | 76,1* | ||
| Увеличение IgA | 7,7 | 50* | ||
| Антинуклеарный фактор (АНФ) | 0 | 6,8 | ||
| Криоглобулины | 35,7 | 17,9 | ||
| Снижение СЗ и/или С4 | 4,2 | 9,3 |
Примечание. * — р 1 эритроцита в поле зрения)
5. Начало заболевания в возрасте < 20 лет
Развитие первых симптомов в возрасте < 20 лет
6. Отсутствие лечения
Отсутствие приема лекарственных препаратов, которые могли бы вызывать развитие васкулита
Примечание. Наличие у больного трех и более критериев в 87,1% случаев позволяет корректно поставить диагноз геморрагического васкулита. Наличие двух критериев позволяет поставить диагноз васкулита гиперчувствительности в 74,2% случаев.
По мнению S.Helander и соавт. (1995), обнаружение кожных депозитов IgA позволяет улучшить диагностику этого заболевания.
При наличии признаков инфекции показано проведение антибактериальной терапии [Е.Н.Семенкова и О.Г.Кривошеев, 1995]. Поражение кожи и суставов обычно хорошо поддается лечению НПВП. Развитие тяжелых проявлений заболевания (абдоминальный синдром, кровохарканье и др.) диктует необходимость назначения ГК. По данным проспективного, но неконтролируемого исследования, прием преднизолона в дозе 1 мг/кг/сутки в течение двух недель позволяет предотвратить последующее развитие поражения почек [F.Molica et al., 1992]. Однако другие авторы не смогли подтвердить эти результаты [F.Saulsbury, 1993]. Подходы к лечению нефрита при геморрагическом васкулите противоречивы. До сих пор не проведено контролируемых испытаний различных методов лечения этого синдрома. При определении тактики ведения больных с нефритом необходимо иметь в виду, что у многих из них развивается спонтанная ремиссия заболевания [P.Naudet et al., 1993].
Имеются сообщения об определенной эффективности применения ГК-терапии (в том числе пульс-терапии), циклофосфана (ЦФ), плазмафереза, антикоагулянтов, дезагрегантов, циклоспорин А (ЦсА) и азатиоприна [Е.Н.Семенкова и О.Г.Кривошеев, 1995; А.В.Мазурин и соавт., 1996].
Несмотря на достаточно частое рецидивирование заболевания (в 40% случаев), в целом прогноз при геморрагическом васкулите благоприятный. Пятилетняя выживаемость больных составляет почти 100%. По данным R.Blanco и соавт. (1997), в течение первых двух лет болезни полное выздоровление наблюдается у 93,9% детей и 89,2% взрослых. Полагают, что наличие в анамнезе у больных геморрагическим васкулитом «триггерных» факторов (инфекция верхних дыхательных путей или прием лекарственных препаратов) ассоциируется с более благоприятным течением заболевания и низкой частотой поражения почек [R.Blanco et al., 1997].
Основным фактором, определяющим неблагоприятный прогноз болезни, является персистирующее поражение почек, которое наблюдается у 2—5% больных. Артериальная гипертензия и значительное нарушение функции почек имеют место у 44% больных с нефритическим или нефротическим вариантом нефрита.
Эти синдромы встречаются только у 18% больных с изолированной или сочетанной гематурией [A.Goldstein et al., 1992]. Среди всех причин, приводящих к хроническому гемодиализу в педиатрической практике, на долю гломерулонефрита при геморрагическом васкулите приходится 3—15% [O.Kobayashi et al., 1977; O.Koskimies et al., 1981]. Насонов Е.Л., Баранов А.А., Шилкина Н.П.
Опубликовал Константин Моканов