- Картинки увеличиваются левой кнопкой мыши или тапом на экране телефона.
- Содержание:
- Экстрасистолии (в том числе бигеминия и тригеминия)
- Пароксизмальные тахикардии
- Трепетание предсердий
- Фибрилляция предсердий (Мерцательная аритмия)
- Желудочковый ритм
- Миграция водителя ритма
Экстрасистолии
Экстрасистолы (преждевременные сокращения) делятся на желудочковые и наджелудочковые.
Желудочковые экстрасистолы отличаются от наджелудочковых:
- широким комплексом QRS, непохожим на обычные «правильные» комплексы
- отсутствием предсердной волны P (этот признак не абсолютен, так как предсердием может выработаться нормальная волна возбуждения, а вскоре после этого независимо возникнет эктопическое возбуждение желудочков, что на ЭКГ запишется как зубец Р с последующим широким деформированным комплексом). Холтеровские программы любят ошибочно обозначать такие комплексы как WPW.
- Отсутствием так называемой компенсаторной паузы (то есть интервал RR между предшествующим ЭС комплексом и последующим строго равен либо удвоенному «правильному» интервалу, либо единичному такому интервалу в случае вставочной экстрасистолы.
↓На этой картинке одиночная желудочковая экстрасистола предположительно из ЛЕВОГО желудочка (форма комплекса похожа на блокаду ПРАВОЙ ножки пучка Гиса — смотри страницу о нарушениях проводимости).
↓Желудочковая бигеминия — правильное чередование одного нормального комплекса и одной желудочковой экстрасистолы (разновидность аллоритмии — правильного чередования). Экстрасистолы предположительно из ПРАВОГО желудочка (имеют морфологию блокады ЛЕВОЙ ножки пучка Гиса).
↓Желудочковая полиморфная бигеминия — форма экстрасистолы в центре отличается от таковых по краям, значит, источники происхождения экстрасистол разные.
↓Желудочковая тригеминия — правильное чередование двух нормальных комплексов и одной желудочковой экстрасистолы.
↓Вставочная желудочковая экстрасистола расположена между нормальными ритмичными сокращениями. Некоторое удлиннение интервала RR между соседними с экстрасистолой комплексами объясняется следующим.
Предсердная волна Р возникла вовремя, но она практически поглощена волной Т экстрасистолы. Отголосок волны Р — небольшая зазубрина в конце Т экстрасистолы в отведении V5.
Как видите, интервал PR после экстрасистолы увеличен, так как имеет место частичная рефрактерность AV-проведения после экстрасистолы (вероятно, вследствие обратного проведения импульса от желудочков по AV-узлу).
↓Парная мономорфоная желудочковая экстрасистолия.
↓Парная полиморфоная желудочковая экстрасистолия (экстрасистолы из разных источников, поэтому разная форма комплексов). Парная ЖЭС — это «маленький зародыш желудочковой тахикардии».
Групповые (от 3 шт) экстрасистолы по современным воззрениям относятся к пробежкам тахикардий, наджелудочковых или желудочковых.
↓Желудочковая экстрасистола своей рефрактерностью заблокировала проведение нормального предсердного импульса на желудочки (видна нормальная ритмичная предсердная волна Р после волны Т экстрасистолы).
Наджелудочковые (суправентрикулярные) экстрасистолы представляют собой узкие (похожие на нормальные) преждевременные комплексы QRS. Могут иметь перед собой предсердную волну Р (предсердные ЭС) или нет (AV-узловые экстрасистолы). После предсердной ЭС формируется компенсаторная пауза (интервал RR между соседними с ЭС комплексами больше, чем «нормальный» интервал RR.
↓Наджелудочковая (суправентрикулярная) бигеминия — правильное чередование одного ритмичного сокращения и одной экстрасистолы.
↓Наджелудочковая (суправентрикулярная) бигеминия и аберрантная экстрасистола (аберрантное проведение по типу блокады правой ножки пучка Гиса («уши» в V1-V2) во второй экстрасистоле).
↓Наджелудочковая (суправентрикулярная) тригеминия — правильное повторение двух ритмичных комплексов и одной экстрасистолы (обратите внимание, что форма волны Р в экстрасистолах отличается от таковой в «нормальных» комплексах. Это говорит о том, что источник эктопического возбуждения находится в предсердии, но отличен от синусового узла).
↓Вставочная наджелудочковая экстрасистола. В первом «нормальном» комплексе после экстрасистолы отмечается некоторое увеличение интервала PQ, вызванное относительной рефрактерностью AV-проведения после ЭС. Сама экстрасистола, возможно, из AV-узла, так как не видна предсердная волна Р перед ЭС (хотя она может быть «поглощена» волной Т предыдущего комплекса) и форма комплекса несколько отличается от «нормальных» соседних комплексов QRS.
- ↓Парная наджелудочковая экстрасистола
↓Блокированная наджелудочковая экстрасистола. В конце волны Т второго комплекса видна преждевременная волна Р предсердной экстрасистолы, однако рефрактерность не дает провести возбуждение на желудочки.
↓Серия блокированных наджелудочковых экстрасистол по типу бигеминии.
. После волны Т предыдущего комплекса видна измененная предсердная волна Р, сразу после которой желудочковый комплекс не возникает.
Пароксизмальные тахикардии
Пароксизмальными называют тахикардии с резким началом и окончанием (в отличие от постепенно «разгоняющихся» и «замедляющихся» синусовых). Как и экстрасистолы, бывают желудочковыми (с широкими комплексами) и наджелудочковыми (с узкими). Строго говоря, пробежка из 3 комплексов, которую вроде можно было назвать групповой экстрасистолой, уже является эпизодом тахикардии.
- ↓Пробежка мономорфной (с одинаковыми комплексами) желудочковой тахикардии из 3 комплексов, «запущенная» наджелудочковой экстрасистолой.
- ↓Пробежка идеально мономорфной (с очень похожими комплексами) желудочковой тахикардии.
- ↓Запуск эпизода наджелудочковой (суправентрикулярной) тахикардии (с узкими комплексами, похожими на нормальные).
↓На этой картинке показан эпизод наджелудочковой (суправентрикулярной) тахикардии на фоне постоянной блокады левой ножки пучка Гиса. Сразу обращают на себя внимание «широкие» комплексы QRS, похожие на желудочковые, однако анализ предшествующих комплексов приводит к выводу о наличии постоянной БЛНПГ и наджелудочковом характере тахикардии.
Трепетание предсердий
↓Главный ЭКГ-признак трепетания предсердий — «пила» с частотой «зубчиков» обычно 250 в минуту и более (хотя в данном конкретном примере у пожилого человека частота импульсов предсердий 230 в минуту). Импульсы предсердий могут проводиться на желудочки с разным соотношением. В данном случае соотношение меняется от 3:1 до 6:1 (Невидимые шестой и третий зубчики «пилы» скрыты за желудочковым комплексом QRS). Соотношение может быть либо постоянным, либо переменным, как в этом эпизоде.
↓Здесь мы видим трепетание предсердий с вариантами проведения 2:1, 3:1, 4:1 и 10:1 с паузой более 2,7 секунд. Напоминаю, что один из зубчиков «пилы» скрывается под желудочковым комплексом QRS, поэтому цифра в соотношении на единицу больше видимого числа предсердных сокращений.
↓Это фрагмент записи того же пациента с постоянным проведением 2:1, и здесь уже никто точно не может сказать, что у пациента трепетание. Единственное, что можно предположить по ригидному (практически неизменный интервал RR) ритму — что эта тахикардия или из AV-узла, либо трепетание предсердий. И то если убедить себя, что комплексы узкие :).
↓Это суточный тренд Частоты Сердечных Сокращений того же пациента с трепетанием предсердий. Обратите внимание, как ровно «срезан» верхний предел ЧСС до 115 ударов в минуту (это потому, что предсердия вырабатывают импульсы с частотой 230 в минуту, а проводятся они на желудочки в соотношении «два-к-одному»). Там, где тренд находится ниже частоты 115 — переменная частота проведения с кратностью более, чем 2:1, отсюда более низкая ЧСС в минуту. Там, где выше — единичный эпизод ФП.
Фибрилляция предсердий
Главный ЭКГ-признак фибрилляции предсердий — существенно разные соседние интервалы RR при отсутствии предсердной волны Р. При ЭКГ покоя весьма вероятна фиксация незначительных колебаний изолинии (собственно фибрилляция предсердий), однако при холтеровской записи помехи могут нивелировать этот признак.
↓Запуск эпизода фибрилляции предсердий после нормального синусового ритма (с пятого комплекса). Тахисистолическая форма.
↓Видна собственно фибрилляция предсердий (зазубренность изолинии) — по старым классификациям, «крупноволновая» — в грудных отведениях. Брадисистолия. Полная блокада правой ножки пучка Гиса ( «уши» в V1-V2)
- ↓»Мелковолновая», по старым классификациям, фибрилляция предсердий, видна почти во всех отведениях.
- ↓Ритмограмма при постоянной фибрилляции предсердий: двух равных соседних интервалов RR нет.
↓Ритмограмма при смене фибрилляции на синусовый ритм и обратно. «Островок стабильности» с более низкой ЧСС в середине картинки — эпизод синусового ритма. В начале эпизода синусового ритма синусовый узел «задумался», включаться ему или нет, отсюда длинная пауза.
↓Тренд ЧСС при фибрилляции предсердий очень широкий, часто с высокой средней ЧЖС. В данном случае у пациента стоит искусственный водитель ритма, запрограммированный на 60 сокращений в мин, поэтому все частоты ниже 60 уд/мин «срезаны» кардиостимулятором.
↓Тренд ЧСС при пароксизмальной форме фибрилляции предсердий. Признаки ФП — «высокий» и «широкий» тренд, синусовый ритм — узкая полоса, находящаяся существенно «ниже».
Желудочковый ритм
↓Пробежка желудочкового ритма. «Тахикардией» в обычном смысле слова ее назвать нельзя, однако обычно желудочки выдают импульсы с частотой 30-40 в минуту, так что для желудочкового ритма это вполне «тахикардия».
Миграция водителя ритма
↓Обратите внимание на изменение формы волны Р в левой и правой частях картинки. Это доказывает, что импульс в правой стороне картинки идет из другого источника, нежели в левой части. В отведении II виден синдром ранней реполяризации.
↓Миграция водителя ритма по типу бигеминии (Назвать «экстрасистолой» сокращение с интервалом сцепления более секунды не поворачивается язык). Правильное чередование положительных и отрицательных предсердных волн P в соседних комплексах.
- Вернуться к началу страницы
- В раздел «Школа ЭКГ»
- На главную
Признаки аритмии на ЭКГ: расшифровка пленок
Аритмия – состояние, при котором изменяется сила и частота сердечных сокращений, их ритмичность или последовательность. Возникает в результате нарушений в проводящей кардиальной системе, ухудшения возбудимости или функций автоматизма. Представляет собой не синусовый ритм. Некоторые эпизоды протекают без симптомов, другие же проявляются выраженной клиникой и приводят к опасным последствиям. В связи с этим, при аритмии требуется различный подход в лечении каждого конкретного случая.
Содержание статьи
- Признаки нарушения сердечного ритма на ЭКГ
- Выводы
При аритмии ритм и частота биения сердца изменяются, становятся больше или меньше нормы. Регистрируют нерегулярные сокращения и нарушения проведения электрических импульсов по проводящей системе миокарда. Возможно сочетание более двух признаков. Может мигрировать локализация водителя ритма, в результате чего он становится не синусовым.
Один из критериев аритмии − частота сокращений и ее форма, постоянная или приходящая пароксизмальная. Также учитывают отдел, в котором возникает нарушение. Патологический сердечный ритм разделяют на предсердный и желудочковый.
Синусовая аритмия при нарушении внутрисердечного импульса в очаге синусового узла проявляется тахикардией или брадикардией:
- Для тахикардии характерно увеличение частоты сокращений до 90-100 в минуту, при этом ритм сохраняется правильный. Возникает при повышенном автоматизме в синусовом узле (СУ), на фоне эндокринной, кардиальной и сочетанной психосоматической патологии. Бывает дыхательной, исчезающей на вдохе. Тахикардия на кардиограмме − зубцы Р предшествуют каждому желудочковому комплексу, сохраняются равные интервалы R – R, частота сокращений повышается от числа возрастной нормы взрослого или ребенка (более 80-100 в минуту). Выглядит аритмия на ЭКГ так:
- Брадикардия характеризуется урежением частоты ударов менее 60 в минуту с сохранением ритма. Возникает при уменьшении автоматизма в СУ, провоцирующим факторов выступают нейроэндокринные заболевания, инфекционные агенты:
- на ЭКГ ритм синусовый с сохраненным Р, равными интервалами R – R, при этом частота сердечных сокращений снижается до менее 60 ударов за минуту или от числа возрастной нормы.
- Синусовый тип аритмии возникает при нарушении передачи импульсов, что проявляется неправильным ритмом, более частым или редким. Бывает спонтанным в виде пароксизма. При ослаблении в очаге СУ предсердий развивается синдром слабости синусового узла:
- нарушение ритма на ЭКГ проявляется в виде неправильного синусового ритма с разницей между интервалами R – R не более 10-15%. ЧСС снижается или повышается на кардиограмме.
- Экстрасистолия говорит о дополнительных очагах возбуждения, при которых регистрируются сокращения сердца вне очереди. В зависимости от области расположения возбуждения, выделяют предсердный тип аритмических экстрасистол, атриовентрикулярный или желудочковый. Каждый вид дисфункции − с характерными особенностями на электрокардиограмме.
- Предсердные наджелудочковые экстрасистолы проявляются при деформированных или отрицательных Р, при сохранных PQ, с нарушенным интервалом R – R и зоны отрезка сцепления.
- Антриовентрикулярные экстрасистолы на ЭКГ выявляются в виде отсутствия зубцов Р за счет их наложения на желудочковый QRS при каждом внеочередном сокращении. Компенсаторная пауза возникает в виде интервала между зубцом R комплекса предшествующего экстрасистолы и последующего R, что выглядит на ЭКГ как:
- Желудочковые определяются при отсутствии Р и последующего интервала PQ, наличии измененных комплексов QRST.
- Блокады возникают при замедлении прохождения импульсов по проводящей кардиальной системе. АВ-блокада регистрируется при сбое на уровне атриовентрикулярного узла или части ствола пуска Гиса. В зависимости от степени нарушения проводимости выделяют четыре типа аритмии:
- первый характеризуется замедлением проводимости, однако комплексы не выпадают и сохраняется PQ > 0,2 сек.;
- второй − Мобитц 1 проявляется замедленной проводимостью с постепенным удлинением и укорочением интервала PQ, выпадением 1-2 желудочковых сокращений;
- второй вид Мобитц 2 характеризуется проведением импульса и выпадением каждого второго или третьего желудочкового комплекса QRS;
- третий − полной блокады − развивается, когда импульсы не проходят от верхних отделов к желудочкам, что проявляется синусовым ритмом с нормальной частотой ЧСС 60-80 и пониженным числом сокращения предсердий около 40 ударов в минуту. Видны отдельные зубцы Р и проявление диссоциации водителей ритма.
Выглядит аритмия на кардиограмме так:
- Наиболее опасны смешанные аритмии, которые возникают при активности нескольких патологических очагов возбуждения и развитии хаотичных сокращений, с потерей согласованного функционирования верхних и нижних отделов сердца. Расстройство требует неотложной помощи. Выделяют трепетание, мерцание предсердий или желудочков. Данные ЭКГ при аритмиях представлены на фото с расшифровкой ниже:
- при фибрилляции предсердий аритмия проявляется на ЭКГ частыми волнами f различной формы или величины при отсутствии зубца Р. На фоне крупноволновой ЧСС достигает 300-450 в минуту, при мелковолновой − более 450 ударов;
- при фибрилляции желудочков частые сокращения на кардиограмме регистрируются в виде отсутствия привычно дифференцированных и связанных комплексов. Вместо них выявляются волны хаотичной формы более 300 ударов в минуту. Представлено на ЭКГ ниже:
- Аритмия в виде трепетания проявляется как характерные изменения на кардиограмме:
- при трепетании предсердий на ЭКГ ритм не синусовый с пилообразными зубцами вместо Р, частотой более 300 в минуту и волнами F между желудочковым комплексами. В отличие от мерцательной формы, признаком аритмии на ЭКГ служат ритмичные предсердные сокращения с сохраненными QRS;
- при трепетании желудочков частые и регулярные сокращения (более 150-200 в минуту) определяются на кардиограмме. Высокие и широкие волны без привычных зубцов Р и комплекса QRS, но практически равны по амплитуде и форме. Непрерывность волнообразной линии возникает при переходе одной в другую волны трепетания, что проявляется на ЭКГ в виде:
Выводы
Нарушения сердечного ритма отличаются в зависимости от причины их возникновения, типа кардиальной патологии и клинической симптоматики. Чтобы выявить аритмию, используют электрокардиограмму, которую исследуют и расшифровывают для определения вида нарушения и заключения. После этого врач назначает анализы и курс терапии для предупреждения осложнений и сохранения качества жизни.
Для подготовки материала использовались следующие источники информации.
Экг при аритмии — презентация, доклад, проект
Слайд 1Описание слайда:
Нарушениями сердечного ритма, или аритмиями, называют: ЧСС > 100 или < 60 ударов в мин; неправильный ритм любого происхождения; любой несинусовый ритм; нарушение проводимости импульса по различным участкам проводящей системы сердца.
Слайд 2Описание слайда:
Наиболее частые причины нарушений сердечного ритма Кардиальные причины: ИБС (хронические формы) Инфаркт миокарда Нестабильная стенокардия Сердечная недостаточность Кардиомиопатии Приобретенные пороки сердца Врожденные пороки сердца Миокардиты Пролапс митрального клапана Электролитные нарушения: гипо- и гиперкалиемия гипомагниемия гиперкальциемия Токсические воздействия курение алкоголь тиреотоксикоз Лекарственные воздействия: сердечные гликозиды, антиаретмические средства, диуретики,симпатомиметики Идиопатические аритмии
Слайд 3Описание слайда:
Электрофизиологические механизмы аритмий Нарушения образования импульса: Изменение нормального автоматизма СА-узла. Возникновение патологического автоматизма . Триггерная (наведенная) активность. Нарушения проведения импульса: Простая физиологическая рефрактерность или ее патологическое удлинение. Уменьшение максимального диастолического потенциала покоя .
Декрементное (затухающее) проведение импульса. Нарушение межклеточного электротопического взаимодействия. Повторный вход волны возбуждения (ге-еntгу).
Комбинированные нарушения образования и проведения импульса: Парасистолическая активность Гипополяризация мембраны + ускорение диастолической поляризации Гипополяризация мембраны + смещение порогового потенциала в сторону положительных значений
Слайд 4Описание слайда:
Классификация аритмий сердца
(по М. С. Кушаковскому и Н. Б. Журавлевой в нашей модификации)
Слайд 5Слайд 6Слайд 7Описание слайда:
1. Основными механизмами нарушения проведения возбуждения по сердечному волокну являются: 1.
Основными механизмами нарушения проведения возбуждения по сердечному волокну являются: • трансформация клеток «быстрого ответа» в клетки «медленного ответа» ; • декрементное (затухающее) проведение возбуждения по сердечному волокну; • нарушение электротонического взаимодействия между возбудимыми участками волокна ; • абсолютная и относительная рефрактерность сердечного волокна. 2. Наиболее часто указанные механизмы нарушения проведения реализуются в условиях очагового повреждения тканей.
Слайд 8Описание слайда:
Для возникновения механизма повторного входа (ге-еntrу) необходимы три условия • анатомическое или функциональное расщепление пути проведения электрического импульса и наличие замкнутого контура (петли проведения); • однонаправленная блокада на одном из участков петли; • замедленное распространение возбуждения на другом участке петли.
Слайд 9Слайд 10Слайд 11Описание слайда:
Петля macro-re-entry возникает • в функционирующих дополнительных проводящих путях при синдроме преждевременного возбуждения ; • в АВ-соединении; • в миокарде, окружающем крупный участок невозбудимой ткани сердца ; • в миокарде предсердий.
Слайд 12Слайд 13Слайд 14Описание слайда:
Синусовая тахикардия (СТ)
Слайд 15Описание слайда:
Экстракардиальные факторы: • гипертиреоз; • лихорадка; • острая сосудистая недостаточность; • дыхательная недостаточность; • анемии; • некоторые варианты нейроциркуляторной дистопии, сопровождающиеся активацией САС; • применение некоторых лекарственных препаратов (симпатомиметиков, эуфиллина, кофеина, глюкокортикоидов, периферических вазодилататоров, блокаторов медленных кальциевых каналов, а-адреноблокаторов, диуретиков, курантила и т.д.).
Слайд 16Описание слайда:
Интракардиальные факторы • хроническая СН; • инфаркт миокарда; • тяжелый приступ стенокардии у больных ИБС; • острый миокардит; • кардиомиопатии и др. ЭКГ-признаки СТ
Слайд 17Слайд 18Описание слайда:
Синусовая брадикардия (СБ) это урежение ЧСС меньше 60 уд. в мин при сохранении правильного синусового ритма. Синусовая брадикрадия обусловлена понижением автоматизма СА-узла.
Слайд 19Слайд 20Описание слайда:
Причины экстракардиальной формы брадикардии • гипотиреоз; • повышение внутричерепного давления; • передозировка ЛС ; • некоторые инфекции ; • гиперкальциемия или выраженная гиперкалиемия; • метаболический алкалоз; • обтурационная желтуха; • гипотермия
Слайд 21Описание слайда:
Синусовая аритмия (СА) называют неправильный синусовый ритм, характеризующийся периодами учащения и урежения ритма.
Слайд 22Описание слайда:
1. Задержка дыхания ведет к исчезновению дыхательной формы СА, тогда как недыхательная форма СА сохраняется. 2. Синусовая дыхательная аритмия, обусловленная функциональной ваготонией, усиливается при приеме β-адреноблокаторов и прекращается под влиянием атропина. При органическом повреждении СА-узла, сопровождающемся недыхательной формой СА, эти фармакологические тесты оказываются отрицательными.
Слайд 23Слайд 24Описание слайда:
Синдром слабости синоатриального узла В основе синдрома слабости синусового узла (СССУ) лежит снижение функции автоматизма СА-узла и/или замедление проведения импульса от клеток СА-узла к ткани предсердий.
Слайд 25Описание слайда:
СИНДРОМ СЛАБОСТИ СИНУСОВОГО УЗЛА ЭКГ-признаки: 1. Стойкая синусовая брадикардия. 2. Пароксизмы эктопических ритмов. 3. Наличие СА-блокады. 4. Синдром тахикардии-брадикардии . Наиболее полная диагностическая информация о нарушениях функции СА-узла у больных СССУ может быть получена только при применении дополнительных методов исследования: • длительного мониторирования ЭКГ по Холтеру; • пробы с дозированной физической нагрузкой; • фармакологических проб; • внутрисердечного ЭФИ; • ЧПЭС.
Слайд 26Описание слайда:
Медленные (замещающие) выскальзывающие ритмы и комплексы — это несинусовые эктопические ритмы или отдельные сокращения, источником которых являются предсердия, АВ-соединение или желудочки.
Слайд 27Описание слайда:
ЭКГ-признаки: Медленные выскальзывающие комплексы Наличие на ЭКГ отдельных несинусовых комплексов, источником которых являются импульсы, исходящие из предсердий, АВ-соединения или желудочков. Интервал R-R, предшествующий выскальзывающему эктопическому комплексу, удлинен. Медленные выскальзывающие ритмы Правильный ритм с ЧСС 60 ударов в мин и меньше. Наличие в каждом комплексе Р-QRS признаков несинусового водителя ритма.
Слайд 28Слайд 29Описание слайда:
Ускоренные эктопические ритмы (непароксизмальная тахикардия) это неприступообразное учащение сердечного ритма до 100-130 в минуту, вызванное относительно частыми эктопическими импульсами, исходящими из предсердий, АВ-соединения или желудочков.
Слайд 30Описание слайда:
Основными причинами ускоренных Основными причинами ускоренных эктопических ритмов являются: • дигиталисная интоксикация (наиболее частая причина); • острый ИМ (преимущественно первые 1-2 суток); • хронические формы ИБС; • легочное сердце;
Слайд 31Описание слайда:
ЭКГ-признаки Неприступообразное постепенное учащение сердечного ритма до 100-130 в мин. Правильный желудочковый ритм. Наличие в каждом зарегистрированном комплексе Р-QRS-Т признаков несинусового водителя ритма.
Слайд 32Слайд 33Описание слайда:
Миграция суправентрикулярного водителя ритма
Слайд 34Описание слайда:
ЭКГ-признаки ЭКГ-признаки 1. Постепенное, от цикла к циклу, изменение формы и полярности зубца Р. 2. Изменение продолжительности интервала Р-Q(R.) в зависимости от локализации водителя ритма. 3. Нерезко выраженные колебания продолжительности интервалов R-R. (Р-Р).
Слайд 35Описание слайда:
Миграция суправентрикулярного водителя ритма
Слайд 36Описание слайда:
Наджелудочковая (суправентрикулярная) экстрасистолия это преждевременное возбуждение всего сердца или какого-либо его отдела, вызванное внеочередным импульсом, исходящим из предсердий, АВ-соединения или желудочков.
Слайд 37Слайд 38Описание слайда:
Аллоритмия —это правильное чередование экстрасистол и нормальных сокращений: Аллоритмия —это правильное чередование экстрасистол и нормальных сокращений: 1) бигеминия (после каждого нормального сокращения следует ЭС); 2) тригеминия (ЭС следует после каждых двух нормальных сокращений); 3) квадригимения и др. Монотопные ЭС —экстрасистолы, исходящие из одного эктопического источника. Политопные ЭС —экстрасистолы, исходящие из разных эктопических очагов. Групповая (залповая) экстрасистолия —наличие на ЭКГ трех и более экстрасистол подряд.
Слайд 39Описание слайда:
Предсердная экстрасистолия ЭКГ-признаки : 1 Преждевременное внеочередное появление зубца Р' и следующего за ним комплекса QRST' 2. Деформация или изменение полярности зубца Р' экстрасистолы. Наличие неизмененного экстрасистолического желудочкового комплекса QRST. 4. Наличие неполной компенсаторной паузы.
Слайд 40Описание слайда:
БЛОКИРОВАННЫЕ ПРЕДСЕРДНЫЕ ЭКСТРАСИСТОЛЫ — это ЭС, исходящие из предсердий, которое представлено на ЭКГ только зубцом Р, после которого отсутствует экстрасистолический желудочковый комплекс QRSТ.
Слайд 41Слайд 42Описание слайда:
Экстрасистолы из АВ-соединения Преждевременное внеочередное появление неизмененного желудочкового комплекса QRS'. Отрицательный зубец Р' в отведениях II, III и AVF после экстрасистолического комплекса QRS' или отсутствие зубца Р' Наличие неполной компенсаторной паузы.
Слайд 43Слайд 44Описание слайда:
Желудочковая экстрасистолия Преждевременное возбуждение сердца, возникающее под влиянием импульсов, исходящих из различных участков проводящей системы желудочков.
Слайд 45Описание слайда:
ЭКГ-признаки желудочковой экстрасистолии (ЖЭ) Преждевременное появление на ЭКГ измененного желудочкового комплекса QRS. Значительное расширение (до 0,12 с и больше) и QRS ′ Расположение сегмента RS-T′ и зубца Т экстрасистолы дискордантно направлению основного зубца комплекса QRS'. Отсутствие перед ЖЭ зубца Р. 5. Наличие после ЖЭ полной компенсаторной паузы .
Слайд 46Описание слайда:
желудочковая экстрасистолия (ЖЭ)
Слайд 47Слайд 48Описание слайда:
Система градаций B.Lown • 0 класс — отсутствие ЖЭ за 24 ч мониторного наблюдения; • 1 класс — регистрируется менее 30 ЖЭ за любой час мониторирования; • 2 класс — регистрируется более 30 ЖЭ за любой час мониторирования; • 3 класс — регистрируются полиморфные ЖЭ; • 4а класс — мономорфные парные ЖЭ; • 46 класс — полиморфные парные ЖЭ; • 5 класс — регистрируются 3 и более подряд ЖЭ в пределах не более 30 с .
Слайд 49Описание слайда:
Пароксизмальная тахикардия (ПТ) Пароксизмальная тахикардия (ПТ) это внезапно начинающийся и так же внезапно заканчивающийся приступ учащения сердечных сокращений до 140-250 в минуту при сохранении в большинстве случаев правильного регулярного ритма.
Слайд 50Описание слайда:
Причинами предсердных ПТ являются: Органические заболевания сердца . Дигиталисная интоксикация, гипокалиемия, сдвиги КЩС. Рефлекторное раздражение при патологических изменениях в других внутренних органах .
Слайд 51Описание слайда:
ЭКГ-признаки предсердных ПТ 1. Внезапно начинающийся и так же внезапно заканчивающийся приступ учащения сердечных сокращений до 140-250 ударов в минуту при сохранении правильного ритма. 2. Наличие перед каждым желудочковым комплексом QRS' сниженного, деформированного, двухфазного или отрицательного зубца Р'. 3. Нормальные неизмененные желудочковые комплексы QRS', похожие на QRS, регистрировавшиеся до возникновения приступа ПТ.
Слайд 52Слайд 53Описание слайда:
Желудочковая тахикардия это внезапно начинающийся и так же внезапно заканчивающийся приступ учащения желудочковых сокращений до 150-180 уд. в мин , обычно при сохранении правильного регулярного сердечного ритма
Слайд 54Описание слайда:
ЭКГ-признаками ЖТ являются : ЭКГ-признаками ЖТ являются : Внезапно начинающийся и так же внезапно закапчивающийся приступ учащения сердечных сокращений до 140-150 уд. в мин при сохранении в большинстве случаев правильного ритма. 2. Деформация и расширение комплекса QRS' более 0,12 с с дискордантным расположением сегмента RS-Т и зубца Т. 3. Наличие АВ-диссоциации — полного разобщения частого ритма желудочков и нормального синусового ритма предсердий .
Слайд 55Описание слайда:
Желудочковая тахикардия
Слайд 56Описание слайда:
Пароксизм ЖТ зафиксированный при холтеровском мониторировании
Слайд 57Описание слайда:
Полиморфная желудочковая тахикардия типа «пируэт» полиморфная (двунаправленная) веретенообразная ЖТ («пируэт»), которая характеризуется нестабильной, постоянно меняющейся формой комплекса QRS и развивается па фоне удлиненного интервала Q-Т.
Слайд 58Описание слайда:
ЭКГ-признаками ЖТ типа «пируэт» являются Частота желудочкового ритма составляет 150-250 в мин, ритм неправильный с колебаниями интервалов R-R в пределах 0,2-0,3 с. Комплексы QRS большой амплитуды, их продолжительность превышает 0,12 с.
Амплитуда и полярность желудочковых комплексов меняется в течение короткого времени. Пароксизм ЖТ обычно длится несколько секунд, прекращаясь самопроизвольно .
Приступы ЖТ провоцируются ЖЭ Вне приступа ЖТ на ЭКГ регистрируется значительное удлинение интервала Q-T.
Слайд 59Описание слайда:
Полиморфная двунаправленная веретенообразная желудочковая тахикардия типа «пируэт»
Слайд 60Описание слайда:
Прогноз при ЖТ типа «пируэт» всегда серьезен: часто возникает трансформация полиморфной ЖТ в фибрилляцию желудочков или устойчивую мономорфную ЖТ. Риск внезапной сердечной смерти также достаточно высок.
Слайд 61Описание слайда:
УСЛОВИЯ ВОЗНИКНОВЕНИЯ RE-ENTRY • наличие двух путей проведения, отличающихся скоростью проведения электрического импульса и длительностью рефрактерных периодов; • наличие однонаправленной антероградной блокады проведения по так называемому «быстрому» каналу; • возможность ретроградного проведения импульса по «быстрому» каналу.
Слайд 62Описание слайда:
Фибрилляция (мерцание) и трепетание предсердий Фибрилляция предсердий — беспорядочное, хаотичное возбуждение и сокращение отдельных групп мышечных волокон предсердий до 400-700 в мин При трепетании предсердий (ТП) последние возбуждаются и сокращаются также с большой частотой (около 300 в мин), но при этом обычно сохраняется правильный предсердный ритм.
Слайд 63Описание слайда:
Трепетание желудочков — Трепетание желудочков — это частое (до 200-300 в мин) и ритмичное их возбуждение и сокращение. Фибрилляция (мерцание) желудочков- беспорядочное, нерегулярное возбуждение и сокращение отдельных мышечных волокон, ведущее к прекращению систолы желудочков (асистолии желудочков) до 200-500 в мин
Слайд 64Слайд 65Описание слайда:
Маркеры высокого риска ФЖ • ЖЭ высоких градаций (частые, парные, групповые); • рецидивирующие приступы ЖТ (как устойчивой, так и неустойчивой); • двунаправленная веретенообразная ЖТ типа «пируэт» у больных с синдромом удлиненного интервала Q-Т и/или дигиталисной интоксикацией; • пароксизмы фибрилляции или трепетания предсердий у больных с синдромом WPW; • полная АБ-блокада, особенно дистального типа ; • внутрижелудочковые блокады со значительным расширением комплексов QRS.
Как показана аритмия на ЭКГ?
Аритмия представляет собой патологию, при которой происходит нарушение сердечного ритма с одновременным сбоем проводимости, частоты и регулярности биения органа, что отлично видно на ЭКГ. Обычно заболевание не является самостоятельным, а возникает как симптом другого недуга.
Определенные расстройства организма могут негативно отражаться на сердцебиении. Иногда подобные нарушения представляют серьезную опасность здоровью и жизни человека, а порой они незначительные и не требуют вмешательства врачей.
Аритмия на ЭКГ выявляется быстро, нужно только своевременно пройти обследование.
Особенности
Признаки заболевания могут очень испугать больного, даже если именно этот тип патологии не опасен. Человеку зачастую кажется, что ритм его сердца серьезно нарушен или орган полностью остановился. Особенно часто такое состояние возникает при экстрасистолии. Следует учитывать, что даже безобидные разновидности аритмии необходимо лечить, чтобы пациент чувствовал себя нормально и проявления болезни не мешали ему полноценно жить.
Сердечный ритм при подобном заболевании может не только быть беспорядочным, но и учащаться или становиться реже нормы, поэтому недуг классифицируется медиками.
- Синусовый тип аритмии связан с дыхательным процессом, скорость сокращения органа увеличивается при вдохе и снижается на выдохе. Иногда эта форма болезни появляется независимо от дыхания, но говорит о повреждениях в сфере сердечно-сосудистой системы. Подростковый возраст, в котором нередко возникает аритмия, отличается тем, что вегетативные нарушения провоцируют заболевание. Такой вид болезни опасности не представляет и терапии не требует.
- Синусовый тип тахикардии обусловлен увеличением скорости сердечных сокращений более 90 ударов за 1 минуту. Конечно, физиологические факторы, способствующие такому усилению деятельности органа, в расчет не берутся. При подобном отклонении ЧСС (скорость сердечных сокращений) увеличивается, но не более чем до 160 ударов за 1 минуту, если человек не испытывает волнения и других подобных явлений.
- Синусовый тип брадикардии представляет собой правильный темп работы органа, но замедленный, ниже 60 ударов за 1 минуту. Подобное нарушение связано с понижением автоматической функции синусового узла, что появляется на фоне физической активности у людей, профессионально занимающихся спортом. Патологические факторы тоже вызывают развитие такой формы аритмии. Есть медикаментозные средства, способные снижать скорость биения сердца.
- Экстрасистолия является состоянием органа, при котором возбуждение возникает преждевременно, а сокращается один из отделов сердца или все сразу. Эту форму заболевания делят на несколько разновидностей, в зависимости от места локализации нарушения, в котором образовывается импульс, приводящий к отклонению. Есть желудочковый, предсердный, антриовентрикулярный вид.
- Пароксизмальный тип тахикардии схож с экстрасистолией, которая начинает проявляться внезапно и также резко прекращается. ЧСС в подобном состоянии может быть выше 240 ударов за 1 минуту.
- Нарушенная проводимость или блокада является отклонением, которое хорошо выявляет электрокардиограмма. Эта форма болезни может возникать по многим причинам, а устранить ее возможно только после лечения основного недуга. Блокады представляют собой неотложный случай, требующий немедленного врачебного вмешательства. Некоторые виды подобных нарушений нельзя убрать с помощью медикаментов. Только после установки кардиостимулятора стабилизируется работа сердца.
- Мерцательный тип аритмии или фибрилляция желудочков являются самыми тяжелыми разновидностями заболевания. Возбуждение и сокращение органа формируется только в отдельно взятых волокнах предсердия. Это беспорядочное возбуждение не позволяет электрическим импульсам нормально проходить в область антриовентрикулярного узла и желудочки.
Причины
Механизм развития и причины аритмии подразделяются на органические, которые связаны с заболеваниями сердца, и функциональные, включающие в себя ятрогенные, нейрогенные, идеопатические, а также дисэлектролитные расстройства ритмических особенностей органа.
Аритмия на ЭКГ будет выявлена независимо от ее разновидности и провоцирующих факторов, а вот для установки патологии, которая привела к подобным сердечным сбоям, необходимы дополнительные методы диагностики.
Подробная расшифровка результатов всех обследований поможет правильно определить заболевание, которое нарушает работу главного органа.
Причины:
- артериальная гипертензия;
- сердечная недостаточность;
- нарушение функции проводимости;
- ишемические повреждения органа;
- эндокринные патологии;
- последствия ранее проводимых операций кардиохирургического характера;
- миокардит;
- кардиомиопатии;
- болезни надпочечников;
- опухолевые процессы в головном мозге;
- травмы черпно-мозговые;
- гормональные расстройства, особенно в период климакса;
- ожирение любого типа;
- нарушение баланса натрия, калия, а также кальция в клетках миокарда.
При развитии кардиосклероза появляется рубцовая ткань, которая не позволяет миокарду нормально осуществлять свою функцию проведения, это способствует возникновению аритмии. Медики выделяют физиологические причины, приводящие к подобному состоянию.
Многие люди не догадываются, что бытовые факторы, с которыми они встречаются каждый день, способны вызвать нарушение ритма сердца.
В этом случае признаки аритмии на обследовании с помощью ЭКГ могут не проявиться, так как приступ был единичный и больше способен не повторяться.
Физиологические причины:
- эмоциональные перегрузки, волнения, испуг;
- курение табака;
- употребление спиртных напитков;
- прием определенных медикаментозных средств («Флузамед» и другие);
- чрезмерные физические или эмоциональные нагрузки;
- злоупотребление напитками, содержащими кофеин или энергетиками;
- переедание.
Если приступ спровоцирован одной из таких причин, то он не опасен и пройдет самостоятельно. Важно не поддаваться панике, когда сердце усиливает свою работу, а попытаться успокоиться – так самочувствие нормализуется быстрее.
Симптомы
Признаки аритмии могут быть самыми разнообразными, так как они зависят от частоты сокращения органа. Важно их влияние на гемодинамику сердечно-сосудистой системы, почечного отдела и многих других участков организма. Существуют такие формы заболевания, которые не проявляют себя, а аритмия выявляется лишь при расшифровке ЭКГ.
Симптомы:
- головокружение;
- усиленное биение сердца, с ощущением замирания органа;
- одышка или удушье, возникающие в состоянии покоя;
- слабость;
- нарушение сознания;
- обморок;
- дискомфорт в области грудины слева.
- развитие шока кардиогенного типа.
Некоторые пациенты с подобным диагнозом жалуются на тошноту или рвоту, возникающие в моменты интенсивных проявлений болезни. Другие люди могут испытывать приступы паники и страха, ухудшающие их самочувствие, деятельность органа еще больше усиливается, провоцируя появление тяжелых последствий.
Диагностика
Первым шагом обследования больных является осмотр человека врачом-кардиологом или терапевтом, медики выясняют клиническую картину заболевания, изучают все симптомы недуга и время их возникновений. Следующим этапом становится измерение пульса, давления и других показателей здоровья пациента. Диагностические мероприятия инвазивного, неивазивного и инструментального типа врач назначает сразу после беседы с человеком.
Способы обследований:
- ЭКГ;
- ЭКГ-мониторирование;
- холтеровское суточное мониторирование ЭКГ;
- ЭхоКГ;
- стресс-ЭхоКГ;
- Тилт-тест;
- ЧпЭФИ (чреспищеводное электрофизиологическое исследование);
- Узи сердца.
Кардиограмма является информативным графическим способом диагностики, при проведении которого можно сделать анализ нарушений деятельности миокарда. Картинка, которую предстоит расшифровать специалисту, показывает также разновидность аритмии. Перед тем как прийти на исследование сердца методом ЭКГ, необходимо изучить всю информацию, касающуюся подготовки к сеансу. Если человек игнорировал рекомендации по этому поводу, то описание результатов может быть неправильным.
https://www.youtube.com/watch?v=iEy9-FaXqOg
Как готовиться:
- Полноценный сон и хороший отдых за сутки до прохождения кардиограммы помогут достоверно определить патологии органа.
- Эмоциональные перегрузки могут спровоцировать нарушение ритма сердца, поэтому такие ситуации необходимо исключить за день до процедуры.
- В день исследования прием пищи не должен превышать норму, ведь переедание негативно отразится на деятельности органа.
- За несколько часов до проведения сеанса нужно сократить количество потребляемой жидкости.
- Перед началом процедуры следует наладить ритм дыхания, расслабить тело и не думать о плохом.
Чтобы кардиограф выдал правильное заключение, обязательно надо соблюдать такие советы. Придя в кабинет обследования ЭКГ, пациент должен раздеться, освобождая грудь и область голеней.
На места, к которым будут прикреплять электроды, врач нанесет специальный гель, предварительно обработав кожу этих зон спиртом. На следующем этапе производится присоединение присосок и манжетов. Эти приспособления фиксируются на определенных участках рук, ног и груди.
Всего десять таких электродов способны отследить деятельность сердца и показать эти данные на фото графического изображения.
Что означают показатели ЭКГ:
- Р — это показатель, описывающий деятельности предсердий. Для здоровых людей норма значения Р составляет 0,1 с, если обнаружились отклонения от таких цифр, то это может говорить о гипертрофии предсердий.
- РQ — представляет собой значение времени атриовентрикулярной проводимости. У человека с нормальным здоровьем такой показатель будет приравнен к 0,12-0,2 с.
- QT — в норме такое значение варьируется в пределах 0,45 с, а отклонение от данных показаний может говорить об ишемии главного органа, гипоксии, нарушениях ритма сердца.
- QRS — норма составляет 0,06-0,1с и представляет собой желудочковый комплекс.
- RR — критерий, составляющий промежуток между самыми верхними отделами желудочков, который показывает регулярность сокращений органа, и позволяет точно сосчитать частоту ритма.
Более точные данные подобного обследования может показать метод холтеровского мониторирования. Способ зарекомендовал себя, как великолепный и позволяющий изучать работу сердца на протяжении 1-3 суток.
Суть подобной диагностики заключается в исследовании электрокардиографическом, но проводимом не за несколько минут, а более трех дней. Если ЭКГ делать обычным способом, то аритмия может не проявиться в результатах расшифровки, так как человек был спокоен.
Когда аппарат изучает деятельность органа много часов, то отклонения, если они присутствуют, обязательно будут зафиксированы.
На тело пациента врачи прикрепляют специальные электроды и аппарат, с которыми он будет жить 3 суток. Этот прибор фиксирует показатели сердечной работы и передает их в компьютер. После окончания процедуры диагностики, доктор анализирует всю полученную информацию и делает заключение о состоянии больного. Таким образом возможно выявить все разновидности аритмии и не только подобные отклонения.
Положительный аспект этого метода состоит в том, что человек проживает свой обычный день с присоединенным прибором, который фиксирует малейшие сбои в работе сердца. Когда люди просто находятся в кабинете больницы, то результат ЭКГ будет означать, что полученные данные не максимально достоверны.
Условия при исследовании в этом случае слишком хороши, а человек не испытывает никаких нагрузок эмоционального и физического характера.
В других ситуациях больные чувствуют страх перед медицинским персоналом, это тоже отразится на показателях обследования, они будут неполноценными, вызванные чрезмерной возбужденностью пациента.
Методы борьбы
Существует много различных препаратов, которые используются для лечения аритмии. Некоторые из них подходят, если произошел пароксизм и случай экстренный, а другие нужны для нормализации деятельности сердца и применяются длительно, курсами. Есть новейшие медикаменты, действие которых заключается в нескольких спектрах механического влияния на организм.
Какие лекарства назначают сегодня:
- «Метонат». Препарат, позволяющий наладить функцию сердца с помощью насыщения клеток органа кислородом, улучшению способности миокарда сокращаться. Кроме того, принимая это средство, больные аритмией легче переносят физические нагрузки, вызывающие обычно усиление работы органа.
- «Трипликс». Медикамент, необходимый для нормализации артериального давления, которое нередко провоцирует усиление сокращения сердца. Помимо прочего, этот препарат оказывает еще массу положительных воздействий на организм, так как является ингибитором АПФ и диуретиком.
- «Хинидин» представляет собой антиаритмическое средство, позволяющее сдерживать скорость сердечных сокращений на уровне нормы.
- «Мексилетин» необходим для уменьшения времени реполяризации, что важно для восстановления ритма органа.
- «Верапамил» выступает блокатором кальциевых каналов.
На самом деле организм каждого человека индивидуален, и если одному больному помогает справиться с заболеванием определенный препарат, это не значит, что другому пациенту такое лекарство тоже подойдет. Лечение всегда назначается исходя их клинической картины, результатов диагностики и иных аспектов недуга больного. Если терапия неэффективна, доктор пропишет другой медикамент, который способен помочь.
Аритмия редко представляет смертельную угрозу для людей, но может серьезно навредить здоровью, пример этому – мерцательная разновидность болезни.
Врачи могут стабилизировать деятельность сердца, применяя лекарственные средства или хирургическое вмешательство, важно лишь вовремя пройти диагностику ЭКГ и другие мероприятия обследования, чтобы терапия была начата на раннем этапе развития патологии.
Современная медицина имеет в своем арсенале массу способов, которые позволят не только снизить скорость работы органа, но и устранить причины, вызвавшие появление недуга.
Мерцательная аритмия на ЭКГ: основные признаки и виды диагностики
Данные Всемирной организации здравоохранения показывают, что около одного процента всех людей страдают мерцательной аритмией, причем чаще патологию регистрируют у европейцев мужского пола. Нарушение сердечной деятельности сразу же отражается на результатах кардиограммы.
Мерцательная аритмия на ЭКГ отличается типичными симптомами, по которым врачи могут определить сбои сердечного ритма. При этой патологии в сердце возникает хаотичное, неконтролируемое возбуждение мышечных волокон в предсердиях, что нарушает работу этого отдела и приводит в конечном итоге к отсутствию предсердных сокращений.
Краткая характеристика патологии
При патологии число хаотичных сокращений впечатляет – у пациентов может возникать до восьмисот раз в минуту. Импульсы, которые поступают в атриовентрикулярный узел, отличаются различной частотой и силой, часто такие импульсы просто не доходят в желудочки.
В этом случае частота сокращений желудочков не будет превышать двухсот раз, а в среднем этот параметр находится в диапазоне от 80 до 130 сокращений. При беспорядочном сокращении отделов возникает так называемая абсолютная аритмия – тяжелая сердечная патология.
В зависимости от частоты сердечных сокращений выделяют следующие виды мерцательной аритмии:
- тахисистолическая,
- нормосистолическая,
- брадисистолическая.
Если брадисистолическая патология, то количество сокращений менее, шестидесяти, при нормосистолии показатель достигает девяноста уд/мин, а тахисистолический вид – это количество сокращений свыше девяноста ударов в минуту.
На кардиограмме аритмия проявляется типичными признаками:
- отсутствие зубца Р – вместо него появляются признаки нерегулярных возбуждений,
- нарушение комплекса
Причины патологии
- Мерцательная аритмия относится к тяжелым патологиям, она имеет существенную причину появления, которую необходимо лечить вместе с самой аритмией.
- Среди причин заболевания можно отметить:
- дисфункции в работе эндокринной системы,
- атеросклеротические изменения в сосудах,
- сердечно-сосудистую недостаточность,
- нарушения в организме водно-солевого баланса,
- кардиосклероз,
- нарушения кислотно-щелочного баланса,
- врожденные или приобретенные пороки сердца,
- кардиомиопатии,
- гипертония,
- новообразования сердца,
- почечная недостаточность,
- оперативные вмешательства на сердце и сосудах,
- миокардит.
Выяснить причину заболевания можно после комплексного обследования пациента, причем не последнюю роль в данном вопросе будет играть ЭКГ при фибрилляции предсердий – на ней врач заметит характерные признаки патологии.
Симптомы патологии
Клинические проявления патологии во многом зависят от нарушений гемодинамики и ЧСС. Пациенты жалуются в основном на одышку, нарушения в работе органа, которые преимущественно возникают даже при малейшей двигательной активности. Реже больные ощущают тупую и ноющую боль за грудиной.
Важно! Симптоматика патологии при обследовании пациентов самая разнообразная. Не все больные жалуются на плохое самочувствие – довольно большое количество пациентов не считает себя больными или указывает лишь на незначительные нарушения. У пациентов диагностируется сердечная недостаточность, мерцательная аритмия провоцирует побледнение кожи, набухание вен, отечность ног, синеву губ.
При прослушивании у пациентов отмечаются ненормальные сокращения сердца с нарушенным ритмом, разная тональность, которая зависит от продолжительности диастолы. Предшествующая краткая пауза провоцирует первый громкий тон, причем второй либо существенно слабнет, либо полностью пропадает.
Мерцание предсердий не дает гипертонии или гипотонии, пульс остается ритмичным, но при тахисистолической форме пульс отстает от ЧСС.
Проявления мерцательной аритмии на ЭКГ
Врачи при расшифровке электрокардиограммы пациентов с подозрением на мерцание предсердий обращают внимание на следующие особенности анализа:
- Отсутствие Р-зубца в местах отведения.
- Присутствие мерцательных волн, которые часты и нерегулярны, что спровоцировано хаотичным возбуждением и предсердными сокращениями. Выделяют крупноволновую и мелковолновую форму амплитуды f-волн. Крупноволновая форма с показателем более одного миллиметра отмечается у людей, страдающих легочным сердцем в хронической форме, а также у тех, кто страдает митральным стенозом. Мелковолновая форма присуща пациентам с миокардитом, инфарктом миокарда, тиреотоксикозом, интоксикациями, кардиосклерозом.
Как готовятся к ЭКГ и проводят процедуру
Электрокардиограмма является методикой регистрации сердечных импульсов, возникающих в органе.
Снимаются показатели ЭКГ безболезненно, регистрируются на специальной миллиметровой ленте. Данные снимаются с десяти точек, на которые устанавливаются электроды.
При подозрении на патологии сердца, а именно – мерцательную аритмию, пациенту необходимо специально подготовиться к проведению исследования. За день до проведения исследования рекомендовано не поддаваться сильным физическим и эмоциональным нагрузкам.
Если исследование проводят утром, кушать не рекомендовано за два часа до предполагаемого снятия показателей. За сутки до проведения процедуры нужно ограничить употребление жидкости, чтобы не создавать дополнительной нагрузки на сердце.
В день проведения исследования категорически запрещены чай, кофе, любые энергетические напитки. За несколько минут до прохождения процедуры пациент должен спокойно посидеть, восстановить дыхание, сердечный ритм.
Дифференциальная диагностика
- Поскольку диагностируется мерцательная аритмия преимущественно по данным ЭКГ, то для процедуры чрезвычайно важна дифференциальная диагностика, чтобы отличить истинную аритмию от других патологий, маскирующихся под фибрилляцию предсердий.
- На ЭКГ при мерцательной аритмии врач вместо одного отчетливого и постоянного зубца видит несколько зубцов, причем на один комплекс их может быть от трех до восьми.
В некоторых кардиограммах описание ЭКГ при мерцательной аритмии представляет собой лишь некоторые волнообразные графики. Желудочковые зубцы регистрируются как неправильные волны, хотя они могут сохранять правильное направление и по отдельности быть совершенно нормальными.
Осложнения при мерцательной аритмии
Аритмия сердца может быть постоянной, при которой мерцание присутствует длительное время (от семи дней и более, а у некоторых пациентов регистрировались сроки около одного года), а также пароксизмальной, когда диагностируются пароксизмы – приступы, длящиеся менее семи дней, после которых сердечный ритм спонтанно нормализуется. Хроническая форма патологии длится более одного года.
Заболевание отличается пролонгированным течением, что провоцирует различные осложнения и нарушения гемодинамики. Это провоцирует симптомы сердечной недостаточности, ухудшает работоспособность. Существенно страдает повседневная жизнь таких пациентов.
Важно! Осложнения появляются в виде тромбоэмболии, поскольку при неэффективных сердечных сокращениях высок риск образования тромбов. Они возникают как в сосудах крупных, так и в более мелких – в головном мозге, органах дыхания, мочевыведения, сосудах ног.
При хронической патологии у пациентов возникают кардиомиопатии, осложненные тяжелой недостаточностью органа.
Среди больных этой патологией довольно высокая летальность. Наступает она из-за фибрилляции желудочков и желудочной аритмии, что и является непосредственной причиной смерти.
- Если вовремя заметить мерцательную аритмию на ЭКГ, врачам во многих случаях удается купировать приступы.
- Также для терапии огромное значение имеют причины появления патологии, ведь лечение заболевания комплексное – устранить нужно и причину, и проявления недуга.
(1
Как не гадать с диагнозом? Проходим ЭКГ при подозрении на синусовую аритмию
Главная › Кардиология
03.02.2020
В данной статье описывается, какой нормальный ритм сердца в разных возрастах, какие существуют методы выявления синусовой аритмии, и как правильно прочитать кардиограмму.
Ритм сердца и его норма
Ритм сердца показывает, как часто и с какими промежутками сокращается сердечная мышца. Эта характеристика является главным показателем, по которой можно определить наличие патологий.
Нормой сокращения сердца считается от 60 до 90 ударов в минуту, но все зависит от внешних и внутренних факторов, которые определяют состояние человека. Превышение на несколько показателей не считается критичным, но рекомендуют обратиться к врачу, чтобы определить проблему.
Прежде всего, ритм сердца зависит от возраста человека. У детей сердце бьется быстрее, чем у взрослых — средний показатель – 120 ударов в минуту. Это считается совершенно нормальным явлением, так как объем крови у малышей небольшой, а клетки нуждаются в кислороде.
Норма сердечного ритма по годам:
- В возрасте от 20 до 30 у мужчин 60-65, а у женщины 60- 70 ударов в минуту;
- В возрасте от 30 до 40 у мужчин 65-70, а у женщины 70- 75 ударов в минуту;
- В возрасте от 40 до 50 у мужчин 70-75, а у женщины 75- 80 ударов в минуту;
- В возрасте от 50 до 60 у мужчин 75-78, а у женщины 80- 83 ударов в минуту;
- В возрасте от 60 до 70 у мужчин 78-80, а у женщины 83- 85 ударов в минуту;
- В возрасте от 70 и старше у мужчин 80, а у женщины 85 ударов в минуту.
Методики исследования и их описание
Аритмия считается распространенным заболеванием среди подростков в период полового созревания. Недуг определяется следующими симптомами: боли в груди, тахикардия, одышка и другие.
Синусовая аритмия представляет собой неравномерное распространение ритма, при котором он становится чаще или же реже. Чтобы определить причину заболевания необходимо провести исследования.
Бывает, что возникает ситуация, когда может понадобиться углубленное исследование, человеку могут назначить инвазивные способы – то есть с проникновением в пищевод, сосуды или же сердце.
Пробы с физической нагрузкой
Для того, чтобы выявить синусовую аритмию во время физической активности, чаще всего применяют велоэргометрия, тредмил-тест или же тилт-тест.
Велоэргометрия
Как видно из названия процедура проводится с помощью конструкции, которая напоминает велотренажер с прикрепленным аппаратом. Сначала записывают показатели до процедуры — измеряют артериальное давление, записывают ЭКГ, ЧСС.
Пациент начинает крутить педали со скоростью и мощностью, которую задает врач. Затем специалист увеличивает показатели. Во время всей процедуру регистрируются показатели ЭКГ, и каждый 2-3 минуты измеряется артериальное давление.
Фиксируется и тот момент, когда пациент перестает крутить педали и отдыхает. Важно понять, как быстро сердце приходит к нормальному ритму.
Тредмил-тест
Также все показатели фиксируются во время движения. Никаких существенных отличий от велоэргометрии нет. Но считается, что беговая дорожка более естественна и привычна для пациента.
Если возникает какой-либо дискомфорт, пациент может остановиться. Доктор также внимательно следит за состоянием больного.
Чтобы выполнить эту процедуру пациента помещают на специальный стол, затем его фиксируют ремнями и переводят в вертикальное положение. Во время смены положений, фиксируют все показания ЭКГ, а также артериального давления.
Событийный мониторинг
К пациенту прикрепляют специальный прибор, но он включает его только тогда, когда чувствует боль или какой-либо дискомфорт. Полученные записи транслируется врачу на телефон.
ЭКГ – является самым важным методом исследования, благодаря которому можно выявить нарушения. Это можно определить по следующим показателям:
- какая частота у сердечных сокращений в минуту — бракардия меньше 60, тахикардия больше 90, а норма расположена в диапазоне от 60 до 90;
- где располагается источник ритма, если все в норме, то он располагается в синусовом узле;
- где наличие и место внеочередных возбуждений миокарда — экстрасиспол;
- где нарушена проводимость от синусового узла, внутри желудочков или же проблема кроется в предсердии;
- есть ли фибрилляции и трепетания у желудочков или же в предсердии.
Во время процедуры пациент должен раздеться до пояса, освободить ноги и лечь на кушетку. Затем медсестра наносит средство на места отведения и прикрепляет электроды. Провода идут к аппарату, и снимают кардиограмму.
Опередить наличие синусовой аритмии на кардиограмме можно следующим образом:
- Можно увидеть зубец Р во всех отведениях, при этом он всегда положительный в II, и наоборот отрицательный в aVR отведении, электрическая же ось находится в пределах возрастных ограничений.
- Далее следует обратить внимание на изменения интервалов R-R. Обычно интервалы между зубцами укорачиваются и удлиняются плавно, но если же есть место синусовой аритмии, то наблюдается скачкообразные изменения.
- Опять же, если отсутствует разница при задержке дыхания на интервале R-R, то это указывает на аритмию. Исключением являются люди пожилого возраста.
ЭКГ по холтеру
На тело пациента прикрепляют устройство – холтер, который регистрирует показатели на протяжении сорока восьми часов. При этом человек должен вести дневник, описывая свою повседневную деятельность и симптомы. После чего врач должен провести анализ, полученных показателей.
Данная диагностика позволяет точно выявить наличия заболевания, проследив за работой сердца в определенный промежуток времени.
Но стоит брать в расчет тот факт, что у аппарата могут быть некоторые сбои, поэтому показатели в каких-то местах, возможно, будут не точными или же будут иметь какие-либо отклонения.
Электрофизиологическое исследование
Этот метод используется в случае, если не удалось выявить дискомфорта во время остальных исследований. Один из электродов вводят через нос в пищевой проход или катетеризируют вену в полость сердца. После чего подается небольшой импульс, и врач следит за изменением ритма.
Экг – самый точный метод диагностики аритмии
Один из наиболее распространённых недугов сердечно-сосудистой системы – аритмия – встречается одиночными приступами практически у каждого, а длительным развитием болезни – у каждого двухсотого человека на планете.
Несмотря на широкую распространённость болезни, она представляет собой опасную угрозу для организма, которую необходимо держать под контролем. В случае отсутствия профилактики и лечения аритмических синдромов можно не усмотреть за развитием острых патологий организма.
Рассмотрим симптоматику болезни и способы её выявления.
Признаки заболевания
Аритмия или аритмический синдром представляет собой любые отклонения частоты сердечных сокращений (ЧСС) и их регулярности от нормативных показателей. К ней можно также отнести отклонения в проведении импульсов.
Здоровые проявления высокого пульса совсем не относятся к аритмическому синдрому: эмоциональные и физические нагрузки могут естественным образом влиять на частоту сердцебиения.
По характеру отклонений сердечного ритма аритмия подразделяется на следующие виды:
- тахикардия (учащённое сердцебиение);
- брадикардия (сниженная частота сердцебиения);
- экстрасистолия (внеочередные неритмичные удары сердца);
- сердечные блокады (сокращения разных отделов сердца происходят хаотично, когда определённые участки сердца блокируют проходимость импульса).
Как правило, аритмии могут протекать незаметно, без явных симптомов, вследствие чего часто выявляются с помощью врачебной диагностики ещё до проявления. Проявление симптоматики зависит от индивидуальных особенностей организма. Чаще всего о нарушениях сердечного ритма свидетельствуют:
- ощущение тяжелого, неспокойного сердцебиения;
- боли в области сердечной мышцы;
- одышка после малейших физических нагрузок или даже в состоянии покоя;
- головокружение;
- обмороки или предобморочное состояние, слабость;
- повышенная потливость.
Важно! Однако наличие этих симптомов – не гарантия подтверждения аритмического синдрома, поэтому без врачебной диагностики выявить болезнь не получится.
Диагностика сердца
Для диагностики заболевания врачом могут быть назначены различные методы мониторинга сердечных сокращений:
- Электрокардиограмма (ЭКГ) – кривая, которая отображает электрическую активность сокращений сердечной мышцы. Для исследования к груди пациента крепятся электроды, которые фиксируют сердечную активность посредством определения электрических токов. Результаты сердечной активности выводятся на бумажной ленте в виде кривой графика времени.
- Эхокардиограмма (ЭхоКГ) – метод УЗИ сердечной мышцы ультразвуковым датчиком. Аппарат ловит отражающиеся от сердца сигналы ультразвука через обработанную специальным спреем кожу пациента.
- Выявление аритмий при физической нагрузке:
- Велоэргометрия (ВЭМ) – электрокардиограмма записывается во время физической активности пациента на имитаторе велосипеда – велоэргометре;
- Тредмил-тест – электрокардиограмма записывается во время физической активности пациента на беговой дорожке;
- Стресс-тест – электрокардиограмма записывается во время физической активности пациента или ввода специальных стимулирующих препаратов (для пациентов, не имеющих возможности выдерживать стабильные физические нагрузки);
- Тилт-тест – электрокардиограмма записывается, пока пациент, размещённый на ортостатическом столе, разворачивается вместе со столом по вертикали и горизонтали;
- Пассивный ортостаз – электрокардиограмма записывается во время 10-минутного нахождения пациента в лежачем состоянии и резкого перемещения в вертикальное положение на ортостатическом столе.
- Аускультация – прослушивание сердечного ритма, прямое (прикладыванием уха к грудной клетке) или непрямое (с помощью стетоскопа).
- Чреспищеводное электрофизиологическое исследование (ЧпЭФИ) – метод стимуляции сердечной мышцы и фиксирование кардиограммы через пищевод. Проводится посредством введения в носовую полость электродного зонда и установления его в пищеводе, в месте, максимально близкому к сердечной мышце, для совершения стимуляций. Для диагностики аритмии анализируют реакцию сердечной мышцы и организма на неестественное стимулирование.
Для дополнительной диагностики может быть необходима сдача общего анализа крови и обследование состояния щитовидной железы.
Экг (электрокардиография)
Первичной назначенной врачом диагностической процедурой обычно является электрокардиография (ЭКГ), которая, фиксирует электронные волны сердцебиения. Этот базовый метод исследования является обязательным и самым показательным при диагностике аритмии.
На результатах электрокардиографии – кардиограмме – можно выявить частоту сокращений сердца, повреждения сердца и неполадки в его работе, а также потенциальные причины возникновения болезни.
Как проводится ЭКГ?
Для достоверного проведения исследования учитываются общие требования и рекомендации, направленные на то, чтобы зафиксировать исследуемого в спокойном состоянии без препятствующих процедуре факторов.
Процедуру эффективнее всего проводить натощак, хоть это и не является обязательным требованием. В кабинете должна поддерживаться комфортная температура воздуха, чтобы избежать дрожи или потливости исследуемого.
Пациенту полагается снять одежду с верхней части тела, а также освободить от одежды лодыжки и запястья. Так как процедура должна проводиться в лежачем положении, возле аппарата электрокардиографии находится кушетка.
Иногда при одышке у пациента процедуру стоит провести в сидячем положении – это позволит точнее определить аритмию.
Кожа пациента протирается обеззараживающим средством, чаще на спиртовой основе. На области прикрепления электродов, а также на сами электроды, наносится специальный раствор. Затем электроды прикрепляют к различным областям грудной клетки, а в некоторых случаях ещё к рукам и лодыжкам, и включают аппарат ЭКГ. Пациенту необходимо дышать спокойно и равномерно, полной грудью.
Процесс снятия кардиограммы проводится под строгим контролем врача. По его просьбе пациенту нужно будет периодически задерживать дыхание на вдохе. Процесс длится не более двух минут, после чего аппарат ЭКГ выдаст бумажную ленту с записанной кардиограммой. Зачастую, но не всегда, проводивший процедуру врач выносит вердикт мгновенно, фиксируя его письменно в начале или конце ленты.
Для более точного исследования врачом может быть назначено проведение ЭКГ методом Холтер. Переносной аппарат, проводящий мониторинг, вешают пациенту с небольшой сумкой через плечо. Электроды плотно фиксируются на теле пациента ровно на сутки, в течение которых они непрерывно записывают информацию. Результаты такого исследования расшифровываются врачом и даются на руки пациенту только в виде краткого бумажного отчёта с основными показателями.
Расшифровываем кардиограмму
| Зубцы P отражают здоровое сокращение предсердий | Наличие зубцов P | Отсутствие зубцов P |
| Регулярные зубцы R отражают желудочковые сокращения | Фиксированное расстояние между зубцами | Различное расстояние между зубцами |
| Волна F отображает несогласованные предсердные сокращения | Отсутствие волны F | Наличие волны F |
Об отклонениях в сердечном ритме свидетельствует наличие волны фибрилляции (F), отсутствие зубцов P и неравномерная дистанция желудочковых сокращений (R).
Для определения потенциального риска аритмии нужно выявить показанные на рисунке отклонения в своей кардиограмме. Наличие одного или более совпавших факторов отклонения будет свидетельствовать о нарушениях в работе сердца. Комплексное совпадение нарушений скорее всего говорит о наличии любого вида аритмического синдрома. Общие показания и точный диагноз благоразумнее уточнить у врача даже при явных признаках аритмии.
Полезные видео
Что такое ЭКГ и визуально посмотреть как она снимается можно на ролике ниже.
Заключение
Аритмический синдром может протекать абсолютно незаметно, однако во избежание развития сердечной недостаточности и инсульта необходимо с ежегодной регулярностью проходить диагностирующие аритмию исследования и придерживаться профилактического контроля. Наилучший вариант постоянной диагностики – электрокардиограмма. Быстрая процедура позволит точно отслеживать состояние работы сердечной мышцы.
Существующие нарушения сердечного ритма и их отображение на ЭКГ
Нарушение ритма сердца на медицинском языке называется аритмией. Большинство людей под этим термином понимают беспорядочные сокращения, однако это не совсем правильно. На самом деле аритмия – это нарушенная ритмичность, частота и последовательность сокращений сердца.
ЭКГ помогает диагностировать нарушения сердечного ритма различного типа
Данное заболевание диагностируется при помощи ЭКГ, на графике которой врач видит изменение длины сегментов или размеров зубцов. К сожалению, проблема нарушения сердечного ритма является одной из основных в кардиологической практике, так как зачастую трудно выявить этиологические причины сбоев в работе сердца, а так же требуются глубокие навыки расшифровки ЭКГ.
Все аритмии связаны с нарушением в работе свойств сердечной мышцы – автоматизма, возбудимости, проводимости. В зависимости от того, какое из свойств сердца затронуто, аритмии по механизму возникновения можно разделить на три группы:
- аритмия, связанная с нарушением формирования электрического сигнала (синусовая тахикардия/брадикардия, синусовая аритмия);
- аритмия, связанная со сбоем в проводящей системе сердца;
- комбинированные формы аритмий.
Частые причины, вызывающие нарушение ритма
По результатам ЭКГ врач сможет выявить причину аритмии
Количество факторов, вызывающих проявления аритмии великое множество, начиная от нервно-психического расстройства и заканчивая тяжелыми органическими повреждениями сердца. Выделяют основные группы этиологических факторов:
- Органические или функциональные заболевания ССС (инфаркт миокарда, ИБС, перикардит).
- Внесердечные факторы – расстройства нервной регуляции, стрессовые состояния, гормональные нарушения.
- Вредные привычки – злоупотребление алкоголем, курение, наркомания.
- Травматические поражения, переохлаждение или наоборот перегревание, кислородная недостаточность.
- Прием некоторых видов лекарств – диуретики, сердечные гликозиды в качестве побочных эффектов вызывают аритмию.
- Идиопатические (самостоятельные) аритмии – в этом случае отсутствуют всякие изменения в сердце, аритмия выступает как самостоятельное заболевание.
Аритмии, обусловленные сбоем в формировании электрического импульса
Синусовая аритмия
Ритм сердца характеризуется периодом учащения и урежения. Причиной нарушения ритма является изменение тонуса n.vagus при вдохе-выдохе, нарушение формирования импульса в узле или синдром вегетативной дисфункции.
На ЭКГ синусовая аритмия фиксируется как колебания интервалов между зубцами R, при интервале более 0,15 секунд ритм становится нерегулярным. Специальной терапии не требует.
Синусовая тахикардия
Диагноз синусовая тахикардия ставится в том случае, когда ЧСС выше 90 ударов в минуту в расслабленном состоянии (вне физической нагрузки). Синусовый ритм при этом сохранен в правильной форме.
На ЭКГ выявляется в виде ускоренного сердечного ритма. Причины этого состояния делятся на экстракардиальные (гипотиреоз, анемии, лихорадка) и интракардиальные (ИМ, сердечная недостаточность). Терапия направлена на основное заболевание, вызвавшее данное состояние.
Синусовая брадикардия
Синусовая брадикардия характеризуется правильным, но замедленным синусовым ритмом (менее 65 ударов в минуту).
На ЭКГ характеризуется замедлением ритма. Экстракардиальная форма синусовой брадикардии вызвана токсическим воздействием на синоатриальный узел или преобладанием в регуляции ритма парасимпатической системы. Встречается при передозировке β-адреноблокаторов, сердечных гликозидов; вирусном гепатите, гриппе; гипотериозе.
Экстрасистолия
Этот вид нарушения ритма связан с внеочередными сокращениями всей сердечной мышцы либо какого-то отдела, которое вызвано спонтанным электрическим импульсом из предсердий или желудочков. Эта разновидность аритмии является довольно опасным состоянием, особенно в случае, когда она групповая, так как может перерасти в фибрилляцию желудочков или в желудочковую тахикардию.
На ЭКГ регистрируются преждевременный желудочковый или предсердный комплекс с сохранением нормального дальнейшего ритма. В случае если фиксируется ранняя экстрасистола, то она может накладываться на вершину зубца предыдущего комплекса, за счет чего возможна деформация и расширение последнего. По окончании экстрасистолии всегда наступает компенсаторная пауза – задерживается следующий цикл P-QRST.
Пароксизмальная тахикардия
Нарушения проведения импульса при пароксизмальной тахикардии
Клиническая картина схожа с экстрасистолой, так же внезапно начинается и быстро заканчивается, отличие в частоте сердечных сокращений, доходящих до 240 ударов в минуту при предсердной форме и нарушением гемодинамики при желудочковой форме.
На ЭКГ – измененный зубец P, который предшествует комплексу QRS, интервал P-R удлинен, комплекс ST подвержен вторичным изменениям. Перед приступом на кардиограмме могут быть зарегистрированы желудочковые или наджелудочковые экстрасистолы, нарушения проведения импульса.
Аритмии, связанные с нарушением атриовентрикулярной проводимости
Второе название – блокады. По месту возникновения разделяют:
- Синоатриальная блокада — в предсердия не поступают импульсы из синоатриального узла, что характерно для структурного поражения сердца. Терапия направлена на основное заболевание.
- Внутрипредсердная блокада -выявляется при пороках сердца, воспалениях миокарда, ишемической болезни сердца, а так же при отравлении некоторых антиаритмических средств.
- Атриовентрикулярная (АВ) блокада — задержка проведения импульса из предсердия в желудочек. Возникает при воспалительных и деструктивных процессах в сердце, инфаркте миокарда. Повышенное раздражениеn.vagusтак же играет роль в возникновении АВ-блокады;
- Внутрижелудочковые блокады – возникает в проводящей системе сердца (нарушения в пучке Гиса, блокады правой и левой ножки п. Гиса). Этот вид блокады не требует специальной терапии.
- Вольфа – Паркинсона – Уайта синдром или с-м преждевременной деполяризации желудочков. Развивается в случае возникновения дополнительных проводящих путей. Чаще поражает мужчин, чем женщин. Отдельный синдром лечения не требует, в отдельных случаях при сочетании с пароксизмальной тахикардией назначают β-блокаторы сердечные гликозиды.
На ЭКГ эти виды аритмии характеризуется выпадением сокращений желудочков и предсердий (комплекса PQRS), преобладание зубцов Р, деформация желудочковых комплексов.
Мерцательная аритмия
Мерцательная аритмия по частоте возникновения стоит после экстрасистолической. Она характеризуется тем, что возбуждение и сокращение происходит только в отдельных местах предсердий, при этом в целом общее возбуждение отсутствует. Это явление препятствует проведению электрического импульса в АВ-узел. Отдельные волны доходят до желудочков, вызывая их возбуждение и хаотичны сокращения.
На ЭКГ характеризуется двумя характерными изменениями: отсутствием зубца Р (предсердия не возбуждаются, вместо него – предсердные волны), и различный интервал между комплексом QRS.
Фибрилляция желудочков
Данный вид аритмии является очень тяжелой патологией, которая сопровождает терминальные состояния. Причинами возникновения фибрилляции являются инфаркт миокарда, поражение током, отравление лекарственными средствами.
При возникновении данной патологии счет идет на минуты, необходимо провести неотложную электрическую дефибрилляцию. При развитии этой аритмии человек теряет сознание, резко бледнеет, исчезает пульс на сонных артериях, расширяются зрачки.
Это происходит за счет прекращения эффективного кровообращения, т.е. означает его остановку.
На ЭКГ отображается в виде волны одной амплитуды, на которой невозможно разобрать комплексы и зубцы, частота ритма – 250-300 ударов в минуту. Отсутствует четкая изолиния.
изменения на экг при нарушении ритма сердца
Нарушение ритма сердца – это патологическое изменение в работе сердца, при котором нарушается частота и ритмичность сокращений сердечной мышцы. Это заболевание является очень сложным в области кардиологии и требует особого подхода в диагностировании и лечении.
Для того чтобы правильно поставить диагноз и точно определить вид аритмии, необходимо в совершенстве владеть электрокардиографией. Не имеющему практического опыта в этой области человеку будет очень сложно правильно диагностировать и расшифровать кардиограмму.
Итак, для того чтобы суметь правильно расшифровать ритмы сердца на ЭКГ, для начала необходимо правильно провести эту манипуляцию.
Последовательность действий при проведении электрокардиограммы
Электрокардиограмма – это записанные на бумаге колебания сердечной мышцы во время ее обычной работы. Запись данных осуществляется при помощи специальных аппаратов электрокардиографов и разнообразных систем отведений электрокардиограммы. На сегодняшний день в медицинской практике чаще всего применяют двенадцать отведений ЭКГ:
- три стандартных отведения;
- три усиленных однополюсных от конечностей;
- шесть грудных.
Важно! Использовать электрокардиограф имеют право только специально обученные медицинские работники.
Электрокардиограф
Манипуляция проводится в специальном кабинете, который находится на расстоянии от источника электрических помех (например, физиотерапевтический кабинет, рентген кабинет).
Кушетка, где должен находиться больной во время процедуры снятия ЭКГ, обязательно должна быть расположена на расстоянии полутора – двух метров от электрических проводов. Пациент может быть допущен к исследованию только спустя два часа после еды и десятиминутного отдыха.
Регистрируют электрокардиограмму в положении больного на спине, только так можно добиться полного расслабления его мышц. В ряде исключений манипуляция может осуществляться сидя, если у больного наблюдается выраженная одышка.
Проведение ЭКГ в положении сидя
После того как пациент примет правильное положение, приступают к накладыванию электродов.
В нижней внутренней запястной и голеностопной области, используя зажимы, прикрепляют четыре электрода, а на область груди крепится грудной электрод с помощью груши – присоски.
Если это многоканальный аппарат, тогда крепится таких грудных электродов несколько. Для того чтобы ЭКГ была качественной, предварительно обезжиривают нужные участки кожи, то есть смазывают участки крепления электродов спиртовым раствором.
Электроды прикреплены к необходимым частям тела человека, теперь можно приступать к подсоединению к ним проводков, которые идут от электрокардиографа. К правой верхней конечности крепится красный электрод, к левой верхней конечности – желтый, к левой нижней конечности – зеленый, к правой нижней конечности – черный.
Для грудного электрода остается белый цвет.
Если регистрация производится шестиканальным аппаратом, который дает возможность в одно время снять ЭКГ в шести грудных отведениях, к V электроду подсоединяют провод с красным наконечником, к V 2 с желтым, V 3 зеленым, V 4 коричневым, V 5 черным, V 6 синим (может быть, вместо синей окраски фиолетовый цвет).
Крепление электродов для снятия показаний ритма сердца
Расшифровка ЭКГ при нарушении ритма сердца
Для того чтобы понять и суметь расшифровать кардиограмму, необходимо знать она состоит из интервалов, зубцов и сегментов. Все эти показатели обозначаются латинскими буквами.
Зубцы обозначаются следующими буквами:
- Р – показывает сокращение предсердий;
- Q, R, S – описывают желудочковые сокращения;
- Т – описывает желудочковые расслабления;
- U – этот зубец встречается довольно редко, является непостоянным.
Сегменты представляют собой изолинию, которая расположена между двумя зубцами. Различают сегменты: P-Q и S-T.
Под интервалами следует понимать совокупность зубцов и сегментов. Наиболее важными считаются интервалы P-Q и Q-T.
В норме показатель на электрокардиограмме считается синусовый ритм, все остальные ритмы являются патологическими. Нарушение ритма сердца на ЭКГ будет напрямую зависеть от вида патологического ритма.
Синусовая брадикардия появляется при заниженном действии синусового узла. На результатах будет увеличен интервал R – R, это приводит к снижению ЧСС, то есть у человека отмечается менее шестидесяти ударов сердца в одну минуту. Р – Q интервал в норме, лишь иногда наблюдается немного выше от нормы.
Расшифровка ЭКГ при синусовой брадикардии
Синусовая тахикардия образуется при повышенной работе синусового узла. На кардиограмме наблюдается снижение R – R интервала, которое возникает при ускорении Т – Р интервала. Здесь будет наблюдаться численность сокращений мышцы сердца свыше 90 ударов в 1 минуту. Относительно интервала РQ, то при тахикардии будет отмечаться его небольшое укорочение.
При эктопическом предсердном ритме зубец Р отрицательный, а интервал РQ больше или равен двенадцати. Обычно такой ритм возникает при замедленном синусовом ритме.
АВ-узловой ритм появляется при замедлении синусового ритма, комплекс QRS меньше двенадцати, а частота сердечных сокращений от тридцати пяти до шестидесяти. Такое явление наблюдается при инфаркте миокарда, миокардите.
Мерцательная аритмия показывает полное отсутствие зубцов Р, отмечаются мелко- или крупно волновые колебания средней линии. Желудочковые сокращения достигают ста – ста восьмидесяти в 1 минуту.
Синоатриальная реципрокная тахикардия на электрокардиограмме показывает частоту сокращений сердца сто – сто шестьдесят ударов в мин., RP интервалы длинные, зубец Р имеет обычную форму.
Стоит отметить, что нарушения ритма на ЭКГ может определить только высококвалифицированный специалист. Хотя, очень часто фельдшеры на скорой помощи могут самостоятельно выявить отклонения на электрокардиограмме, но заключение ставит только врач.
Данная процедура может проводиться не только в кабинете медучреждения, но также и на дому при вызове скорой помощи.
Для этого существуют специальные небольшие переносные электрокардиографы, с помощью которых можно провести манипуляцию у больного на дому.
Фибрилляция предсердий на ЭКГ, причины фибрилляции желудочков
Желудочковая экстрасистолия возникает на фоне органических патологий сердца, но может носить и идиопатический, т. е. неустановленный характер. Чаще всего она развивается у пациентов с инфарктом миокарда (в 90-95% случаев), артериальной гипертензией, ишемической болезнью сердца, постинфарктным кардиосклерозом, миокардитом, перикардитом, гипертрофической или дилатационной кардиомиопатией, легочным сердцем, пролапсом митрального клапана, хронической сердечной недостаточностью.
К факторам риска относятся:
- шейный остеохондроз;
- ваготония;
- нейроциркуляторная дистония;
- эндокринные расстройства, нарушения обмена веществ;
- хроническая гипоксия (при ночном апноэ, анемии, бронхитах);
- прием некоторых лекарственных средств (антидепрессантов, диуретических, антиаритмических средств, передозировка сердечными гликозидами);
- вредные привычки;
- нерациональное питание;
- чрезмерные физические и психические нагрузки.
Желудочковая экстрасистолия может появляться в состоянии покоя и исчезать при физической нагрузке у лиц с повышенной активностью парасимпатической нервной системы. Единичные желудочковые экстрасистолы нередко случаются у клинически здоровых людей без видимых на то причин.
Механизм развития
В обычном состоянии возбуждающий импульс к сокращению кардиомиоцитов формируется и распространяется из синусового узла, который находится в правом предсердии. Когда речь идет о мерцательной аритмии, этот импульс движется в предсердиях кругами, заставляя постоянно сокращаться те или иные участки миокарда.
Механизм развития фибрилляции
Чаще всего патологические очаги возбуждения формируются в области верхних легочных вен и правом предсердию намного реже – в верхней полой вене и венечном синусе. Отличительной чертой мерцания предсердий от других типов аритмии является наличие нескольких петель re-entry, что собственно и поддерживает большое число сокращений.
Формы желудочковой экстрасистолии
В зависимости от результатов суточного ЭКГ-мониторирования выделяют следующие классы желудочковой экстрасистолии:
- 0 – отсутствие желудочковых экстрасистол;
- 1 – на протяжении любого часа в ходе мониторинга регистрируется менее 30 одиночных мономорфных желудочковых экстрасистол;
- 2 – в течение любого часа в ходе мониторинга регистрируется более 30 частых одиночных мономорфных желудочковых экстрасистол;
- 3 – регистрируются полиморфные желудочковые экстрасистолы;
- 4а – парные мономорфные желудочковые экстрасистолы;
- 4b – парные полиморфные экстрасистолы;
- 5 – групповые полиморфные желудочковые экстрасистолы, а также эпизоды пароксизмальной желудочковой тахикардии.
Согласно прогностической классификации выделяют доброкачественные, потенциально злокачественные и злокачественные желудочковые экстрасистолии.
В зависимости от количества источников возбудимости определяют две формы экстрасистолий:
- монотопные – 1 эктопический очаг;
- политопные – несколько эктопических очагов.
По частоте желудочковые экстрасистолии подразделяют на следующие виды:
- единичные – до 5 экстрасистол в минуту;
- множественные – более 5 экстрасистол в минуту;
- парные – между нормальными сокращениями сердца возникают две экстрасистолы подряд;
- групповые – между нормальными сердечными сокращениями возникают несколько (более двух) экстрасистол подряд.
В зависимости от упорядоченности желудочковые экстрасистолии бывают:
- неупорядоченные – закономерность между нормальными сокращениями и экстрасистолами отсутствует;
- упорядоченные – чередование 1, 2 или 3 нормальных сокращений с экстрасистолией.
Изменения на ЭКГ
При фибрилляции предсердий первое, на что обращает внимание запись ЭКГ – это полная нерегулярность ритма и исчезновение зубцов Р ( он характеризует синусовый ритм). Она обусловлена появлением множества возбуждающих импульсов, распространяющихся по разным векторам в миокарде.
Как результат на кардиограмме регистрируются волны f (Fibrillation), они очень частые, нерегулярные и имеют низкую амплитуду. F волны по-разному выглядят в отведениях, наиболее хорошо читаются в V1, V2, aVF. Они отображают множественные очаговые возбуждения участков предсердий по принципу re-entry. Имеют различную амплитуду и длительность.
Другим характерным признаком наличия фибрилляции предсердий на ЭКГ является нерегулярный ритм желудочков. Он возникает вследствие частичной блокады в атриовентрикулярном узле возбуждающих импульсов от предсердий. Часть импульсов полностью задерживается, часть проникают в AV-узел только частично и поэтому не могут вызвать возбуждение нижних отделов сердца, но они также задерживают импульсы, идущие следом.
Поскольку на активность AV-узла влияет вегетативная нервная система, то его проводящая способность увеличивается во время активации симпатического отдела и снижается при вхождении в тонус блуждающего нерва. Поэтому во время бодрствования больший процент импульсов проходит к желудочкам и частота их сокращения достигает 200 раз /мин. В ночное время она снижается.
При этом на ЭКГ комплексы, характеризующие деятельность желудочков – нормально продолжительности, но только не в случае наличия блокады ножек пучка Гиса. Тогда желудочковый ритм становится совершенно не регулярным. Волны f не четкие, а электрический комплекс желудочков на экг приобретает черты, соответствующие блокаде одной из ножек пучка Гиса.
Фибрилляция предсердий в 12-ти отведениях на кардиограмме
Фибрилляция предсердий запускается в результате экстрасистолии, трепетания предсердий или АV – тахикардии re-entry (импульс возбуждения постоянно возвращается, не давая отделам сердца войти в диастолу – расслабление).
Суммируя сказанное выше, можно выделить следующие признаки фибрилляции предсердий на стандартном ЭКГ в 12-ти отведениях:
- со стороны предсердий – наличие патологических волн f, сглаживание зубца Р, неравномерные интервалы между вершинами R;
- со стороны желудочков – нерегулярность ритма, нормальная длина комплекса QRS, если нет блокады пучка Гиса;
- частота сердечных сокращений в диапазоне 350-500 уд/мин;
- на начало фибрилляции предсердий при синусовом ритме указывает внутрипредсердная блокада ( зубец Р удлиняется сверх 0,12 секунд, а в отведениях II, III, aVF они становятся двухфазными).
Симптомы
Субъективные жалобы у пациентов с желудочковой экстрасистолией чаще отсутствуют, и она обнаруживается только в ходе ЭКГ – плановой профилактической или по другому поводу. В некоторых случаях желудочковая экстрасистолия проявляется в виде дискомфорта в области сердца.
Желудочковая экстрасистолия, возникающая в отсутствие каких-либо заболеваний сердца, может тяжело переноситься пациентом. Она развивается на фоне брадикардии и может сопровождаться замиранием сердца (ощущение остановки сердца), за которым следует череда сердечных сокращений, отдельными сильными ударами в груди.
У пациентов с органическими заболеваниями сердца экстрасистолы, напротив, возникают при физической нагрузке и проходят при принятии горизонтального положения. В данном случае желудочковые экстрасистолы появляются на фоне тахикардии. Они сопровождаются слабостью, ощущением нехватки воздуха, обмороками, ангинозными болями. Отмечается характерная пульсация вен на шее (венозные волны Корригана).
Желудочковая экстрасистолия на фоне вегетососудистой дистонии вызывает жалобы на раздражительность, повышенную утомляемость, периодически возникающие головные боли, головокружение, беспокойство, чувство страха, панические атаки.
Желудочковая экстрасистолия нередко возникает у женщин во время беременности вместе с тахикардией и болевыми ощущениями в левой части грудной клетки. В этом случае патология, как правило, носит доброкачественный характер и хорошо поддается терапии после родов.
Диагностика
Диагностика желудочковой экстрасистолии основывается на данных инструментального обследования. Учитываются также результаты сбора жалоб (если они есть) и анамнеза, в том числе семейного, объективного осмотра, а также ряда лабораторных исследований.
К аускультативным особенностям желудочковой экстрасистолии относятся изменение звучности I тона сердца, расщепление II тона сердца. У пациентов при объективном осмотре обнаруживается выраженная пресистолическая пульсация шейных вен, после внеочередной пульсовой волны определяется аритмичный артериальный пульс с длинной компенсаторной паузой.
К основным методам, которые применяются для диагностики желудочковой экстрасистолии, относятся ЭКГ, а также холтеровское ЭКГ-мониторирование. При этом определяются: внеочередное преждевременное возникновение измененного желудочкового комплекса QRS, отсутствие зубца P перед экстрасистолой, расширение и деформация экстрасистолического комплекса, полная компенсаторная пауза после желудочковой экстрасистолы.
Для уточнения диагноза может потребоваться проведение эхокардиографии, ритмокардиографии, сфигмографии, поликардиографии, чреспищеводной электрокардиографии, магниторезонансной томографии. Взаимосвязь между физической нагрузкой и возникновением экстрасистол определяется при помощи тредмил-теста и велоэргометрии.
Из методов лабораторной диагностики используются общий анализ крови и мочи, биохимический анализ крови, определение уровня гормонов в крови.
Важную роль играет дифференциальная диагностика трепетаний предсердий от их фибрилляции. Поскольку последнее состояние – прямая угроза остановки сердца.
Итак, при трепетании частота импульсов в пределах 150–200, возбуждение регистрируется в виде больших ритмичных волн F, которые имеют пилообразный профиль. Интервалы между ними равномерные.
С помощью кардиограммы врач также определяет коэффициент соотношения количества волн возбуждения, пришедших из предсердий, перед появлением желудочкового комплекса, Четные соотношения 1 к 2 и 1 к 4 характеризуют трепетания, а нечетные – фибрилляцию и являются более неблагоприятным показателем. Эти соотношения при фибрилляции нерегулярны и постоянно изменяются, наступает полная асинхронность в действиях сердечной мышцы.
Заключение о наличии фибрилляции предсердий может сделать только кардиолог, оценив результаты ЭКГ и показатели частоты сердечных сокращений и артериального пульса. Фибрилляция предсердий требует экстренных мероприятий по восстановлению нормального ритма, характер помощи будет зависеть от вида фибрилляции.
Классификация
- Брадисистолическая фибрилляция – пульс в норме или ниже ее, частота сердечных сокращений менее 60 ударов в минуту.
- Тахисистолическая – учащение сокращения сердца выше 100 уд/мин.
- Нормосистолическая – частота в пределах нормы – 72–90 уд/мин.
Также можете почитать:Постоянная форма мерцательной аритмии
Форма волны f позволяет разделить фибрилляцию на крупноволновую ( редкие волны отображают сверхнагрузку предсердий) и мелковолновую (частые небольшие зубцы возникают при кардиосклерозе).
По продолжительности аритмичных сокращений принята такая классификация:
- Впервые выявленная – первый эпизод подтверждения фибрилляции.
- Пароксизмальная – возникает и проходит самостоятельно, дает симптомы не дольше двух суток.
- Персистирующая – постоянно возвращается на протяжении года, симптоматика сохраняется около недели и снимается медикаментами.
- Постоянная – говорит сама за себя – это стойкое нарушение ритма. Тактика лечения направляется на восстановления нормального числа сердечных сокращений, а не его ритмичности.
Лечение желудочковой экстрасистолии
При бессимптомной желудочковой экстрасистолии и отсутствии признаков органической патологии сердца медикаментозной терапии, как правило, не требуется. Рекомендации заключаются в модификации образа жизни: следует отказаться от вредных привычек, выполнять упражнения лечебной физкультуры (особенно при малоподвижном образе жизни), соблюдать диету.
Основной целью медикаментозного лечения желудочковой экстрасистолии является предотвращение развития угрожающих жизни аритмий. Для этого назначаются седативные средства (фитопрепараты или малые дозы транквилизаторов), бета-адреноблокаторы, антиаритмические препараты (их подбор осуществляется под контролем электрокардиографии), гипотензивные средства. При наличии брадикардии могут применяться холинолитические средства.
Через два месяца после начала лечения проводится контрольная электрокардиография. При значительном уменьшении количества желудочковых экстрасистол или их полном исчезновении терапевтический курс прекращается. При незначительном улучшении состояния пациента может потребоваться еще несколько месяцев терапии. В случае злокачественного течения желудочковой экстрасистолии медикаментозное лечение проводится пожизненно.
При отсутствии положительного эффекта от антиаритмической терапии пациентам с частой желудочковой экстрасистолией с установленным очагом показана радиочастотная катетерная абляция эктопических очагов, при невозможности ее проведения – открытая операция на сердце с иссечением эктопических очагов.
Имплантация кардиовертеров-дефибрилляторов показана только при злокачественной желудочковой экстрасистолии, имеющей высокий риск внезапной сердечной смерти. Кардиовертер-дефибриллятор имплантируется под мышцы верхней части грудной клетки пациента. Длительность работы устройства зависит от частоты, продолжительности и интенсивности стимуляции.
Возможные осложнения и последствия
ЭКГ позволяет определить функциональность проводящей системы сердца, в частности, выявить осложнения от фибрилляции предсердий – сердечную недостаточность, тромбоэмболию, трансформацию в мерцание желудочков, предвестники альвеолярного отека легких и сердечной астмы.
Фибрилляция желудочков при экг имеет вид неупорядоченных волн с разной амплитудой и формой, которые возникают хаотично и колеблются в интервале от 350 до 600 за 1 минуту.
Как правило, вначале амплитуда больше 5 мм ( крупноволновая), но выделить зубцы как при нормальной экг невозможно.
Затем высота волн уменьшается (мелковолновая фаза) и между ними появляются участки равные изолинии, при отсутствии реанимационных мероприятий кардиограмма приобретает вид горизонтали, идентичной изолинии, что отображает прекращение возбуждения в сердце.
Может возникнуть не только в результате мерцания предсердий, но и после желудочковых экстрасистол на фоне AV-блокады, пароксизмальной тахикардии и трепетания.
Желудочковая экстрасистолия может осложняться изменением конфигурации желудочка сердца, образованием тромбов, развитием мерцательной аритмии, трепетания предсердий, пароксизмальной тахикардии, хронической недостаточности почечного, церебрального или коронарного кровообращения, инсульта, инфаркта миокарда, внезапной коронарной смерти.
Исход
Нарушение синхронного и ритмичного функционирования всех камер сердца приводит к неполноценному сокращению миокарда. Сердце уже не способно вытолкнуть кровь в круг кровообращения с нужной силой.
Развивается острая сердечно-сосудистая недостаточность, застой крови в полостях сердца способствует формированию внутрикардиальных тромбов, общее состояние организма резко ухудшается из-за недостаточного кровоснабжения жизненно важных органов, пациент теряет сознание, при фибрилляции желудочков исчезает пульс и наступает клиническая смерть. Поэтому, уловив признаки фибрилляции на ЭКГ, необходимо срочно принимать меры для восстановления нормального ритма.
Профилактика
С целью предотвращения развития желудочковой экстрасистолии рекомендуется:
- своевременное лечение заболеваний, способных привести к нарушению сердечного ритма;
- избегание нерационального применения лекарственных средств;
- рациональное и сбалансированное питание;
- отказ от вредных привычек;
- полноценный ночной сон;
- избегание стрессовых ситуаций;
- рациональный режим труда и отдыха;
- достаточная физическая активность;
- нормализация массы тела.
Нарушение ритма сердца на ЭКГ, как распознать
Нарушение сердечного ритма является изменением паталогического характера, которое сопровождается нарушением частоты и ритмичности сердечных сокращений. Для выявления заболевания используется кардиография, так как нарушение ритма сердца на ЭКГ проявляется достаточно выраженно. Поскольку болезнь эта достаточно опасная, очень важно, чтобы пациент прошел полную диагностику, а именно, кардиографию при помощи 12 отведений, иногда даже может потребоваться холтеровское мониторирование.
Электрокардиограмма помогает вовремя обнаружить недуг и предупредить его развитие
Эффективность кардиографии при нарушении ритма сердца обусловлена тем, что с помощью такого метода диагностики можно не просто обнаружить болезнь, но также определить ее вид и степень.
Но важно понимать, что проведение такого обследования должен осуществлять опытный специалист, так же, как и сама процедура, так и расшифровка кардиографии требует особых познаний и опыта.
Диагностирование нарушений в работе сердца при помощи кардиографа проходит по стандартной схеме, то есть, пациент ложится на кушетку, к нему подсоединяются электроды и провода, после чего происходит запись кардиограммы. Что касается холтеровского мониторирования то этот процесс немного сложнее и продолжительнее.
Порядок проведения электрокардиографии
Запись кардиограммы происходит при помощи специальных отведений, их количество может быть разным. Конечно, самым точным будет результат ЭКГ, выполненный при помощи 12 отведений, которые имеют разное назначение:
- грудные отведения, в количестве шести штук;
- усиленные однополюсные отведения в количестве трех штук;
- три отведения стандартного характера.
Все отведения подключаются при помощи проводов к специальному устройству, которое и производит считку информации.
Важно! В процессе снятия кардиограммы может использоваться исключительно сертифицированный кардиограф с соответствующими разрешениями. Диагностику при помощи такого устройства может проводить только обученный медицинский работник.
Снятие электрокардиограммы может проводится в специальном кабинете, где созданы все условия для такой процедуры, так как при ее проведении в кабинете больше не должно присутствовать электрических приборов.
Но несмотря на это, бывают ситуации, когда есть необходимость проведения ЭКГ в карете скорой помощи, палате пациента и даже на дому.
Для того чтобы ритмы сердца на ЭКГ отображались корректно и достоверно, важно, чтобы непосредственно перед самой диагностикой пациент не курил, не употреблял кофе, крепкий чай, алкогольные напитки и энергетики.
Снятие ЭКГ проводится в положении лежа, так как важно, чтобы пациенту было удобно, и он мог расслабится. Накладывание электродов можно назвать одним из самых ответственных процессов снятия электрокардиограммы, так как важно правильно присоединить все 12 отведений.
На запястья и голеностопные области крепятся специальные зажимы, все остальные электроды при помощи специальных присосок крепятся на груди пациента. Для того чтобы обеспечить максимальную проводимость, места соединения с электродом нужно обезжирить спиртовым раствором.
После того, как подсоединены все электроды, можно переходить к процессу подсоединения проводов и считывания информации. Но правильное проведение процедуры – это только половина успеха, так как помимо этого необходимо правильно расшифровать кардиограмму.
Для того чтобы правильно расшифровать электрокардиограмму, и определить все особенности отклонения, важно обращать внимание на все аспекты диагностики, а именно, на сегменты, интервалы и зубцы, которые присутствуют на ЭКГ. Важно понимать, что все сокращения предсердий на кардиограмме обозначаются латинской буквой Р, буквы Q, S и R показывают сокращения желудочков, расслабления желудочков считывается буквой Т, также может встречаться непостоянный зубец U.
У здорового человека на кардиограмме показывается синусовый ритм, он означает, что никаких патологических процесс в работе сердца не выявлено. Если же в заключении указан другой диагноз, тогда он свидетельствует о нарушении сердечного ритма, различают несколько часто встречаемых патологий такого типа:
- Брадикардия.
- Тахикардия.
- АВ-узловой ритм.
- Мерцательная аритмия.
- Синоатриальная тахикардия реципрокного типа.
Пример кардиограмм при нарушении работы сердца
Все вышеперечисленные заболевания являются следствием нарушения ритма и сердца, но на кардиограмме каждое из них имеет свое проявление. Брадикардия характеризуется увеличением интервала R-R, что в свою очередь становится причиной снижения частоты сердечных сокращения.
При такой патологии частота сердечных ударов может снижаться ниже 60 ударов в минуту. При тахикардии интервал R-R, наоборот, снижается, а интервал T-P ускоряется. Такие изменения являются следствием увеличения сердечных сокращения свыше 90 ударов в минуту.
Интервал PQ при тахикардии может немного укорачиваться.
АВ-узловой ритм – это явление, которое очень часто наблюдается при инфаркте миокарда, оно сопровождается замедлением синусового ритма и уменьшением QRS комплекса ниже 20, при этом ЧСС может быть в пределах 30-60 ударов в минуту.
Относительно мерцательной аритмии стоит отметить, что она отображается полным отсутствием зубца Р, а также крупными или средневолновыми колебаниями средней линии. При такой патологии желудочковые сокращения могут достигать 180 в минуту.
Синоартериальная реципрокная тахикардия сопровождается частотой сокращения в 100-160 ударов в минуту и длинными интервалами RР.
Особенности холтеровского мониторирования
Поскольку нарушения ритма на ЭКГ могут являться признаком заболевания сердца, появляется необходимость проведения холтеровсокго мониторирования. Холтеровское мониторирование или суточный мониторинг, позволяет отслеживать состояние работы сердца на протяжении длительного времени. Естественно, это дает возможность получить полную картину патологии, определить форму и стадию заболевания.
В период прохождения мониторинга по Холтеру ведется не только регистрация кардиограммы, помимо этого пациент ведет специальный журнал диагностики, в котором записывает всю информацию, которая может быть полезной в процессе установления точного диагноза.
Виды аритмий
Содержание [СкрытьПоказать]
Появление перебоев в сердечной деятельности на фоне присутствующих неврологических заболеваний. В большей степени определяется у лиц женского пола. Характеризуется функциональным расстройством в ритмичной работе сердца. При выраженной клинике назначается соответствующее лечение. Препараты подбираются врачом-неврологом.
Подробнее о Неврологической аритмии
Данным определением часто обозначают нарушение ритма сердца, развившегося на фоне гипертрофированного правого желудочка. Заболевание в основном связано с повышенным давлением в легочной артерии. Также аритмии способствует растягивание стенок правого желудочка. Тяжело поддается лечению ввиду хронизации процесса.
Подробнее о Легочной аритмии
Очень быстрое и беспорядочное сокращение предсердий, при котором наблюдается их сокращение свыше 300 раз в минуту. Патология является крайне опасной для жизни человека и требует безотлагательного вмешательства медицинского персонала. Риск развития патологии увеличивается с возрастом, чему способствуют органические поражения миокарда.
Подробнее о Фибрилляции предсердий
Важная для диагностики разновидность аритмии, при которой наблюдается несвоевременное сокращение желудочков. Сигнал для внеочередной деполяризации поступает из дополнительного (эктопического) очага возбуждения. Для предупреждения развития серьезных осложнений, нужно проводить своевременное лечение желудочковой экстрасистолии.
Подробнее о Желудочковой экстрасистолии
Этот вид аритмии характеризуется появлением хаотичных сокращений мышц предсердий с увеличением частоты сердечных сокращений до 500-600 ударов в минуту. Патология может вызвать серьезный недостаток кровообращения, из-за чего человеку грозит гибель. Часто является осложнением кардиальных заболеваний, которые были запущены, либо проводилось неправильное лечение.
Подробнее о Мерцательной аритмии
Нарушение нормальной деятельности сердца, при котором сохраняется синусовый ритм. Может проявляться учащением, замедлением или нерегулярностью сердечных сокращений. Данный вид аритмии делится на патологическую синусовую аритмию и функциональную, которая не требует лечения. Понятие считается общим и относится к ряду заболеваний, каждое с которых проявляется конкретными клиническими признаками.
Подробнее о Синусовой аритмии
Нарушение нормальной работы синусового узла, при котором развивается замедленное сердцебиение. В этом случае частота сердечных сокращений составляет до 50 ударов в минуту. У тренированных людей рассматривается как вариант нормы. Если патология приносит неудобство человеку, тогда назначается медикаментозное лечение.
Подробнее о Синусовой брадикардии
Приступ аритмии, характеризующийся возникновением и прекращением без видимых причин. Во время сердцебиения частота сердечных сокращений может достигать 300 ударов в минуту. Различают желудочковую, предсердную и узловую (атриовентрикулярную) формы заболевания. Практически все проявления патологии требуют медицинской коррекции.
Подробнее о Пароксизмальной тахикардии
— форма аритмии с наджелудочковым расположением, возникающая в результате ускоренной работы синусового узла. Проявляется у взрослых частотой сердечных сокращений от 100 ударов в минуту, у детей от 120 ударов в минуту. В зависимости от выраженности клинических проявлений может считаться физиологической и патологической. Лечение синусовой тахикардии требуется при нарушении нормального образа жизни человека.
Подробнее о Синусовой тахикардии
Является клиническим определением нарушений сердечной деятельности, возникающих при недостаточности или стенозе клапанных аппаратов. Особенно часто появляются при пролапсе митрального клапана. В связи наличия органической патологии часто требуется оперативное вмешательство.
Подробнее о Клапанновых аритмиях
Могут представляться больным как одно заболевание, хотя на самом деле аритмия — нарушение ритма сердца. Поскольку поджелудочная железа анатомически находиться близко к сердцу, при некоторых ее заболеваниях возникают перебои в сердечной деятельности, клинически определяемые как “поджелудочные аритмии”. Оставлять без внимания их нельзя, поэтому проводятся консультации у врача-кардиолога с последующим назначением антиаритмического лечения.
Подробнее о Поджелудочных аритмиях
В некоторых ситуациях кишечные заболевания сочетаются с аритмиями (перебоями в работе сердца), что заметно осложняет общее состояние больного. В частности, сердцебиение случается при инфекционных процессах, протекающих в кишечнике, острых отравлениях и после травмы. В каждом случае требуется специфическое лечение в виде антиаритмических средств.
Подробнее о Кишечной аритмии
Нарушение ритма сердца, которое в неврологии может сочетаться с межреберной невралгией. Кроме мышечных болей основная клиника дополняется перебоями сердца. Поэтому к общему лечению добавляются еще препараты антиаритмического действия.
Подробнее о Межреберной аритмии
Группа нарушений автоматизма, не связанных с главным водителем ритма — синусовым узлом. Сюда относится желудочковый, предсердный и узловой ритм. Возбуждение сердечной мышцы происходит с ускорением или замедлением, что проявляется соответствующей клиникой. Часто приобретают форму пароксизмальной тахикардии, развивающаяся в том или ином отделе сердца.
Подробнее о Гетеротопных аритмиях
Является неправильным ритмом сердца, напрямую связанным с воздействием парасимпатического нерва (вагуса). Развивается в 90% случаев у мужчин после приема алкогольных напитков или жирной еды в большом количестве. Может не вызывать значительного дискомфорта и быстро проходить после устранения раздражающего фактора. В других случаях требуется терапевтическое воздействие.
Подробнее о Вагусной аритмии
Проявляется нарушенным ритмом сердца в результате неправильного сокращения желудочков. Относится к группе экстрасистолий. В зависимости от причины выделяют органические и функциональные виды нарушений. Во втором случае чаще всего пациентами становятся женщины. При наличии поражения сердечной мышцы могут способствовать возникновению более сложных состояний (фибрилляции, мерцания).
Подробнее о Систолической аритмии
Представляется неправильным ритмом сердца или частотой сердечных сокращений, вызванных приемом лекарственных препаратов. Чаще всего развивается после превышения дозы сердечных гликозидов и диуретиков. При своевременно оказанной помощи не приводит к развитию осложнений.
Подробнее о Медикаментозной аритмии
Перебои в работе сердца, связанные с недостатком снабжения кислородом сердечной мышцы (миокарда). При заболевании может наблюдаться нерегулярное, частое или замедленное сердцебиение. Для диагностики используют ЭКГ, коронарографию с целью выявления ишемизированных участков. В сложных случаях может потребоваться оперативное вмешательство.
Подробнее о Ишемической аритмии
Известна еще как наджелудочковая экстрасистолия. Преждевременные импульсы возникают в предсердиях. Появляются нерегулярные сердечные сокращения, нарушающие нормальную работу мышечного органа. Медикаментозная коррекция актуальна в случае предъявления больным жалоб, снижения трудоспособности. Без выраженной клиники лечение патологии не проводится.
Подробнее о Наджелудочковой аритмии
Является дополнительным симптомокомплексом вегето-сосудистой дистонии, характеризующийся неправильным ритмом сердца, его ускорением или замедлением. Непросто поддается лечению ввиду основной причины развития — расстройства работы нервной системы. Поэтому нередко требуется консультация психотерапевта наравне с применением антиаритмических препаратов.
Подробнее о Сосудистой аритмии
Нерегулярные сокращения сердца, с учащенным или замедленным сердечным ритмом. Проявляется на фоне гипертонической болезни. Может развиваться вследствие гипертонического криза. Этот вид аритмии считается вариантом осложнения основного заболевания, поэтому необходимо проводить своевременное лечение.
Подробнее о Гипертонической аритмии
В основном диагностируется у подростков. Проявляется увеличением числа сердечных сокращений на глубоком вдохе, при этом на выдохе ЧСС уменьшается. Часто отсутствуют клинические проявления, поэтому выявляется патология при общем осмотре больного. С возрастом может уменьшаться вероятность ее возникновения.
Подробнее о Дыхательной аритмии
Данный вид аритмии представляет собой группу заболеваний сердца, включающую различные нарушения ритма с увеличением или уменьшением частоты сердечных сокращений. Сердечный импульс на фоне аритмии может образовываться или проводиться патологическим образом. Форма заболевания диагностируется с помощью ЭКГ, после чего назначается наиболее подходящее антиаритмическое средство.
Подробнее о Сердечной аритмии
При этой патологии желудочки сокращаются хаотично с ЧСС от 250 до 500 ударов в минуту. Возможна остановка сердца ввиду отсутствия его координированной работы. Развивается на фоне различных заболеваний сердца, основными с которых считается инфаркт миокард, гипертонические кризы, стенокардия, кардиомиопатии.
Подробнее о Фибрилляции желудочков
Частое сокращение желудочков сердца, при котором насчитывается ЧСС 120 раз в минуту и более. Известна еще как пароксизмальная тахикардия. Может рассматриваться в виде физиологического состояния (после физической нагрузки, на фоне эмоционального и психического напряжения) и патологического (развивается в состоянии покоя). Может осложнятся фибрилляцией, поэтому в любой форме необходимо проходить лечение антиаритмическими препаратами.
Подробнее о Желудочковой тахикардии
Сложная форма аритмии, проявляющаяся неритмичным и частым сокращением предсердий. Число сердечных сокращений составляет от 250 до 350 раз в минуту. Иногда патология обозначается как “наджелудочковая тахикардия”. Сопровождается тяжелой клиникой, требующей немедленного вмешательства медицинского персонала. На ЭКГ появляется патологический зубец F.
Подробнее о Трепетании предсердий
Ритм сердечной деятельности, при котором периодически возникают несвоевременные сокращения всего сердца, либо отдельных его камер. Обнаруживается у 70% людей. Без клинических проявлений не требует специфического лечения. В других случаях предшествует появлению пароксизмов, которые вызывают приступ неправильной деятельности сердца. Тогда проявляется симптомами основного заболевания.
Подробнее о Экстрасистолической аритмии
Как выглядит мерцательная аритмия на ЭКГ
Нарушения сердечного ритма в последнее время стали достаточно распространенной патологией, и от своевременной диагностики зависит качество оказания медицинской помощи. Выявить данное заболевание поможет представление о том, как выглядит мерцательная аритмия на ЭКГ.
Механизм возникновения данного заболевания
Сбой сократительной функции сердечной мышцы обычно вызывается нарушением возбудимости и проводимости. В клинической практике сюда относят трепетание и мерцание предсердий, фибрилляцию или мерцание желудочков. При наличии у больного хронической сердечной патологии, специалисты чаще сталкиваются именно с мерцательной аритмией.
Следует отметить, что мерцание предсердий относится к наиболее частым и тяжелым болезням сердечно-сосудистой системы. Данная патология впервые диагностирована еще в 19 веке, однако современное название болезнь получила в начале 20 века в работах отечественных ученых.
Главным компонентом развития заболевания считают нарушение проводимости электрических и нервных импульсов в волокнах предсердий. При этом поражение желудочков сердца является вторичным.
Вся нервная система сердца является автономной и мало зависит от ЦНС человека. Работа сердечной мышцы регулируется несколькими узлами. Именно сбой в работе и ослабление функции проводимости в синусо-предсердном узле вызывает повышение возбудимости предсердий. Указанный выше узел перестает выполнять свою основную роль водителя ритма, что прекрасно могут подтвердить различные ЭКГ признаки мерцательной аритмии.
В предсердиях возникает большое число очагов эктопии, что приводит к сбою в ритмичности сокращений этой части сердца. Ввиду того, что миокард не в силах отреагировать на все поступающие импульсы, происходят сократительные движения в отдельных волокнах предсердной мышцы, что и напоминает дрожание или мерцание.
Чаще всего подобная патология наблюдается только в области предсердий, к желудочкам могут просачиваться только отдельные импульсы, что вызывает разнобой в сократительной работе всего сердца. Однако большинство специалистов рассматривают ограничение воздействия лишних нервных возбудителей на стенки желудочков как определенный предохранитель.
Предсердия отвечают только за 25% всей перекачиваемой крови, что позволяет организму с определенными трудностями компенсировать такой сбой в гемодинамике. Мерцание желудочков чаще всего вызывает смерть пациента, так как симптоматика недостаточности кровообращения в таком случае будет носить обвальный характер.
Классификации нарушения работы предсердий
Современная клиническая кардиология предпочитает выделять две основные формы патологии. ЭКГ диагностика мерцательной аритмии использует в своей основе именно принципы данного разделения.
Считается, что основным течением сердечного нарушения ритма в предсердиях является постоянная форма заболевания, которая встречается более чем у 70% больных и часто протекает без выраженных симптомов. Постоянная мерцательная аритмия классифицируется по количеству сердечных сокращений и взаимодействию работы предсердий и желудочков. Выделяют три основных вида течения болезни:
- Брадисистолическая мерцательная аритмия характеризуется сниженным числом сердечных сокращений — меньше 60 ударов в 1 минуту. Подобная патология чаще всего развивается у больных с хроническими процессами в сердечной мышце или коронарных сосудах.
- Нормосистолическая форма мерцательной аритмии интересна тем, что поскольку число сердечных сокращений близко к норме и не чувствуется расхождения в работе предсердий и желудочков, сбой в деятельности сердца пациент может не замечать длительное время. Организм адаптируется к минимальным нарушениям гемодинамики и сам ее корректирует.
- Если число сердечных сокращений превышает 100 ударов в минуту, специалисты говорят о развитии тахисистолической формы заболевания. Подобная симптоматика чаще всего обусловлена различными острыми процессами в человеческом организме. Такой сбой сердечного ритма может произойти даже у здорового человека под воздействием острого отравления, большого количества алкоголя, хронической недостаче в крови кальция.
В клинической практике достаточно часто наблюдается картина, когда нарушение работы предсердий происходит без каких-либо видимых причин или под воздействием физических нагрузок. В этом случае специалисты говорят о развитии пароксизмальной формы мерцательной аритмии.
В отличие от постоянного изменения ритма сердца, подобные приступы короткие: они могут продолжаться от нескольких секунд до 10 — 12 часов. По симптоматике данное заболевание похоже на тахисистолическую форму срыва ритма, однако существуют и определенные отличия.
Если у больного развилась пароксизмальная мерцательная аритмия, ЭКГ позволяет четко диагностировать процесс. Основным признаком этой патологии кардиологи считают наличие на электрокардиограмме специфических волн F, также возможна излишняя частота желудочковых комплексов на пленке.
Мерцательная аритмия. Правильный желудочковый ритм. Пилообразные волны фибрилляции (волны F)
Клинические симптомы мерцательной аритмии
Вполне понятно, что для постановки диагноза мерцательная аритмия, описание ЭКГ является главным критерием. Однако и общая клиническая картина позволяет специалистам сделать определенные выводы о причине нарушения работы сердца.
Кардиологи выделяют общую группу симптомов, развивающихся при клинике нарушения ритма предсердий. Главные жалобы пациентов обычно на отдышку в покое или при незначительной нагрузке, перебои в работе сердца. Болевые ощущения встречаются более редко и, как правило, при наличии хронической патологии сердечно-сосудистой системы.
У подобных больных обязательно развивается картина острой сердечной недостаточности. Ее главными проявлениями медики считают:
- бледность и цианоз кожных покровов;
- отек ног и нижней половины туловища;
- набухание и выраженную пульсация яремных вен.
Стремительно вырисовывается полная картина острого нарушения функционирования большого круга кровообращения.
Для опытного кардиолога не составляет особой проблемы определить у пациента наличие проблем с сократительной способностью предсердий даже при простом осмотре. В первую очередь специалист обратит внимание на разницу в тонах сердца, проводя обычную аускультацию.
При этой патологии первый тон выделяется громкостью, второго практически не слышно. Однако следующее сокращение сердца будет восприниматься на слух полностью наоборот — акцент отмечается на втором тоне.
Со стороны артериального давления изменения происходят редко и связаны в основном с хронической патологией. Пульс часто меняется, его амплитуда и частота не всегда поддаются контролю. При тяжелых формах тахисистолической аритмии возможен дефицит пульса, так как число сердечных сокращений не соответствует перистальтике сосудов.
Симптоматика заболевания вместе с лабораторными данными позволяет быстро предположить диагноз у больного, но основным вопросом дифференциальной диагностики остается то, как определить на ЭКГ мерцательную аритмию.
Рекомендуем прочитать о причинах и симптомах мерцательной аритмии. Вы узнаете о том, что такое мерцательная аритмия, этиологии возникновения патологии, видах и типах МА, симптомах.
А здесь подробнее о том, чем опасна мерцательная аритмия.
Основные признаки наличия нарушения сокращения предсердий на электрокардиограмме
Картина подобной патологии при электрическом исследовании сердца не является такой четкой, как при инфаркте миокарда, но все же обладает определенными отличительными признаками.
Главным симптомом данного заболевания сердца является наличие уже упоминавшихся выше волн мерцания предсердий частого и нерегулярного характера: подъем над изолинией подобных волн F (обычно больше одного миллиметра), а частота их появлений на пленке превышает 400 сокращений в минуту.
Следует отметить, что при прогрессировании процесса частота волнистых изменений может увеличиваться, а их амплитуда — максимально снижаться. Такая картина говорит о наличии у пациента сопутствующей патологии, типа острого инфаркта миокарда или атеросклеротического кардиосклероза. Данный рисунок на ЭКГ значительно снижает шансы больного на успешное лечение.
Вторым отличительным признаком развития мерцания предсердий можно считать полное отсутствие зубца P во всех стандартных и большинстве дополнительных отведений. Это обычно связано с уменьшением прохождения импульсов через синусо-предсердный узел.
При фибрилляции предсердий на ЭКГ вместо зубцов Р (а), свидетельствующих о нормальных сокращениях предсердий, регистрируются волны фибрилляции (f-волны) (б)
Основным показателем нормальной проводимости сигналов в стенке желудочков и стабильного функционирования атриовентрикулярного узла считается отсутствие нарушения ритма в комплексах QRS. Если возникает определенная аритмичность, то она обычно проявляется увеличением или уменьшением интервалов между R и R в каждом последующем сокращении сердца.
Подобные тонкости расшифровки электрокардиограммы больше всего нужны врачам скорой медицинской помощи и специалистам отделения интенсивной терапии. Обычным пользователям медицинских сайтов следует отметить для себя основные черты того, как выглядит мерцательная аритмия на ЭКГ.
Главное на пленке – это дефицит пульса, то есть несоответствие сокращений сердца перистальтике крупных сосудов и периферии. Как говорилось выше, под воздействием избыточных импульсов ритм срывается, частота сокращений предсердий, а иногда и желудочков, увеличивается, а пульс остается неизменным. Это происходит по той причине, что иннервация деятельности сердце и остального организма производится из разных источников.
Подобное наблюдение позволяет специалистам оценивать работу сердца только по ЭКГ, поскольку показатели пульсовых сокращений будут недостоверными.
Мерцательная аритмия считается достаточно серьезным заболеванием и не должна лечиться самостоятельно. Умение распознать на ЭКГ картину нарушения сократимости предсердий не является причиной отказаться от консультации специалиста. Только врач может определить наличие патологии и назначить правильное и своевременное лечение.
Мерцательная аритмия экг картинки
Мерцательная аритмия бывает постоянной и пароксизмальнои формы. Постоянная форма мерцательной аритмии обычно наблюдается у больных с органическим поражением сердца (ИБС, митральный порок) и хроническими обструктивными заболеваниями легких. Пароксизмальная мерцательная аритмия часто бывает при синдроме WPW, тромбоэмболии легочной артерии, тиреотоксикозе, злоупотреблении алкоголем, а иногда без видимой причины.
ЭКГ-признаки мерцательной аритмии
Предсердные комплексы отсутствуют, а интервалы RR различны (ритм «неправильно неправильный»); частота желудочковых сокращений колеблется от 160 до 200 мин, если больной не принимает лекарственных средств, угнетающих проведение в АВ узле (дигоксин, b-блокаторы, верапамил). Массаж каротидного синуса ведет к кратковременному снижению ЧСС, но ритм, как правило, не нормализуется.
Мерцательная аритмия с правильным желудочковым ритмом дает основания предполагать, что это ускоренный ритм из АВ соединения, «медленная узловая тахикардия», вызванная гликозидной интоксикацией.
Медленный желудочковый ритм (менее 120 мин) в отсутствие медикаментозной терапии при мерцательной аритмии указывает на поражение АВ узла.
Мерцательная аритмия у больных с синдромом предвозбуждения желудочков может сопровождаться очень высокой ЧСС. На ЭКГ регистрируется выраженная тахикардия с неправильным ритмом и широкими желудочковыми комплексами.
М. Коэн, Б. Линдсей
«Что такое мерцательная аритмия» и другие статьи из раздела Заболевания сердца
Мерцательная аритмия признаки на экг
Главная Кардиология для врачей и студентов Иллюстрированная практическая школа ЭКГ и ХМ Картинки ЭКГ при нарушениях ритма Маленькие картинки на этом сайте увеличиваются и перемещаются левой кнопкой мыши! Холтеровские программы любят ошибочно обозначать такие комплексы как WPW.
Отсутствием так называемой компенсаторной паузы то есть интервал RR между предшествующим ЭС комплексом и последующим строго равен либо удвоенному «правильному» интервалу, либо единичному такому интервалу в случае вставочной эксрасистолы. Экстрасистолы предположительно из ПРАВОГО желудочка имеют морфологию блокады ЛЕВОЙ ножки пучка Гиса.
Некоторое удлиннение интервала RR между соседними с экстрасистолой комплексами объясняется следующим. Предсердная волна Р возникла вовремя, но она практически поглощена волной Т экстрасистолы. Отголосок волны Р — небольшая зазубрина в конце Т экстрасистолы в отведении V5. Могут иметь перед собой предсердную волну Р предсердные ЭС или нет AV-узловые экстрасистолы.
После предсердной ЭС формируется компенсаторная пауза интервал RR между соседними с ЭС комплексами больше, чем «нормальный» интервал RR. В первом «нормальном» комплексе после экстрасистолы отмечается некоторое увеличение интервала PQ, вызванное относительной рефрактерностью AV-проведения после ЭС.
Сама экстрасистола, возможно, из AV-узла, так как не видна предсердная волна Р перед ЭС хотя она может быть «поглощена» волной Т предыдущего комплекса и форма комплекса несколько отличается от «нормальных» соседних комплексов QRS. Строго говоря, пробежка из 3 комплексов, которую вроде можно было назвать групповой экстрасистолой, уже является эпизодом тахикардии.
↓Главный ЭКГ-признак трепетания предсердий — «пила» с частотой «зубчиков» обычно 250 в минуту и более хотя в данном конкретном примере у пожилого человека частота импульсов предсердий 230 в минуту. Импульсы предсердий могут проводиться на желудочки с разным соотношением. Соотношение может быть либо постоянным, либо переменным, как в этом эпизоде.
↓Здесь мы видим трепетание предсердий с вариантами проведения 21, 31, 41 и 101 с паузой более 2,7 секунд. ↓Это фрагмент записи того же пациента с постоянным проведением 21, и здесь уже никто точно не может сказать, что у пациента трепетание. Единственное, что можно предположить по ригидному практически неизменный интервал RR ритму — что эта тахикардия или из AV-узла, либо трепетание предсердий.
И то если убедить себя, что комплексы узкие. ↓Это суточный тренд Частоты Сердечных Сокращений того же пациента с трепетанием предсердий.
Обратите внимание, как ровно «срезан» верхний предел ЧСС до 115 ударов в минуту это потому, что предсердия вырабатывают импульсы с частотой 230 в минуту, а проводятся они на желудочки в соотношении «два-к-одному».
Там, где тренд находится ниже частоты 115 — переменная частота проведения с кратностью более, чем 21, отсюда более низкая ЧСС в минуту. Там, где выше — единичный эпизод ФП. Главный ЭКГ-признак фибрилляции предсердий — существенно разные соседние интервалы RR при отсутствии предсердной волны Р.
При ЭКГ покоя весьма вероятна фиксация незначительных колебаний изолинии собственно фибрилляция предсердий, однако при холтеровской записи помехи могут нивелировать этот признак.
Фибрилляция предсердий: что делать, как лечить?
Диагностика мерцательной аритмии (фибрилляции предсердий) основывается на записи электрокардиограммы (ЭКГ). Иногда фибрилляция предсердий протекает бессимптомно и выявляется случайно, например, когда ЭКГ записывают при проф. осмотре или во время стационарного лечения по поводу другого заболевания.
Однако чаще всего пациент обращается к врачу с жалобами на перебои в работе сердца, приступы учащенного неровного сердцебиения, которые могут сопровождаться слабостью, одышкой, потливостью, головокружением, чувством «внутренней дрожи», болями в области сердца и снижением артериального давления. Когда приступ случается внезапно, следует обязательно обратиться к врачу или вызвать бригаду «скорой помощи».
Очень важно, чтобы запись ЭКГ была сделана именно в время приступа – врач сможет точно определить характер аритмии, поставить диагноз и назначить правильное лечение.
Подробнее о причинах симптомах фибрилляции предсердий читайте здесь
Если приступы случаются достаточно часто, но их не удается «поймать» на обычной ЭКГ, пациента направляют на суточное мониторирование ЭКГ (холтер, холтеровское мониторирование).
В течение 24 часов (и более, в зависимости от аппарата) регистрируется ЭКГ больного и в электронном виде записывается специальным прибором размером с ладонь, который пациент носит с собой.
Запись обрабатывается на компьютере, и если за время проведения обследования у пациента случались приступы аритмии, они будут зафиксированы и документально подтверждены. Врач получит всю необходимую информацию.
Может случиться, что во время проведения холтеровского мониторирования приступ не возникнет. Потребуется повторное исследование, и так до тех пор, пока аритмию не «поймают». Если приступы случаются редко, это сделать очень сложно. В таких случаях врач может рекомендовать исследование, позволяющее спровоцировать появление приступа – чреспищеводную стимуляцию предсердий (ЧПСП).
При проведении ЧПСП через нос пациента в пищевод вводится тонкий электрод, который устанавливается на уровне предсердий и с помощью специального прибора позволяет наносить на сердце электрические импульсы. При возникновении пароксизма ФП проводится запись ЭКГ, затем синусовый ритм восстанавливается.
ЧПСП проводится только в стационаре, в специальных отделениях, специализирующихся на лечении нарушений сердечного ритма.
Пароксизм фибрилляции предсердий – что делать?
Если приступ неровного учащенного сердцебиения возник у вас впервые, необходимо сразу же обратиться к врачу или вызвать бригаду «скорой помощи». Даже если вы хорошо себя чувствуете. Помните – очень важно зафиксировать приступ на ЭКГ. Приступ может закончиться самостоятельно через некоторое время, но восстанавливать правильный ритм необходимо в течение первых двух суток.
Чем больше времени пройдет от начала пароксизма, тем сложнее сердцу восстановить нормальную работу и выше риск образования тромбов в камерах сердца.
Если от начала приступа прошло больше двух суток или вы точно не знаете время его возникновения, восстанавливать сердечный ритм необходимо только под наблюдением врача после обследования камер сердца на эхокардиографии, ЭхоКГ (для исключения уже сформировавшихся тромбов) и специальной подготовки препаратами, разжижающими кровь (для предотвращения тромбообразования).
Если пароксизмы мерцательной аритмии (фибрилляции предсердий) возникают часто, необходимо вместе с врачом разработать план ваших действий во время приступа. При хорошей переносимости аритмии и при коротких (не более 24 часов) приступах аритмии, которые часто заканчиваются самостоятельно, можно не предпринимать специальных действий.
Необходимо продолжать прием препаратов, рекомендованных врачом, не изменяя дозы. Ваш врач может рекомендовать при возникновении приступа разовый прием антиаритмического препарата в дополнение к базовой терапии или временное увеличение дозы уже принимаемых медикаментов.
Если во время пароксизма фибрилляции предсердий самочувствие значительно ухудшается, или аритмия продолжается больше суток, обращение к врачу обязательно.
Что «лучше» – приступы или постоянная мерцательная аритмия (фибрилляция предсердий)?
Долгое время врачи считали, что единственным оптимальным результатом лечения является восстановление правильного, синусового ритма. И сейчас в большинстве случаев врач посоветует вам всеми способами восстанавливать и удерживать синусовый ритм. Однако не во всех случаях.
Исследования показали, что в случае невозможности эффективного сохранения восстановленного синусового ритма (когда сердце постоянно «срывается» в фибрилляцию предсердий), постоянная фибрилляция предсердий (мерцательная аритмия) с медикаментозным контролем частоты сердечных сокращений около 60 ударов в минуту – безопаснее, чем частые пароксизмы мерцательной аритмии (особенно затяжные, требующие введения высоких доз антиаритмических препаратов или проведения электроимпульсной терапии).
Решение о целесообразности восстановления синусового ритма или сохранения постоянной формы фибрилляции предсердий принимает врач. В каждом случае такое решение индивидуально и зависит от причины развития аритмии, заболевания, на фоне которого она возникла, от ее переносимости и эффективности проводимого для удержания правильного ритма лечения мерцательной аритмии.
Затянувшийся более двух суток приступ необходимо лечить только под наблюдением врача, после специальной подготовки. В случае удачного восстановления синусового ритма врач проведет коррекцию постоянной антиаритмической терапии и посоветует прием препаратов, разжижающих кровь, как минимум в течение месяца после кардиоверсии.
Лечение фибрилляции предсердий (мерцателньой аритмии)
Существует несколько способов лечения фибрилляции предсердий (мерцательной аритмии) – восстановления синусового ритма. Это прием антиаритмических препаратов внутрь, введение антиаритмических препаратов внутривенно и кардиоверсия (электроимпульсная терапия, ЭИТ).
Если восстановление ритма врач проводит в поликлинике или на дому у пациента, чаще всего начинают с внутривенных препаратов, затем – прием таблеток. Процедура проводится под контролем ЭКГ, врач наблюдает пациента 1-2 часа. Если восстановления синусового ритма не произошло, пациента госпитализируют в стационар.
В стационаре также могут вводить препараты внутривенно, но если время ограничено (длительность приступа приближается к концу вторых суток) или пациент плохо переносит пароксизм (наблюдается снижение АД, т.д.), чаще применяется ЭИТ.
Кардиоверсия проводится под внутривенным наркозом, поэтому электрический разряд безболезненный для пациента. Успешность восстановления ритма зависит от многих факторов: длительность приступа, размеры полостей сердца (в частности, левого предсердия), достаточное насыщение организма антиаритмическим препаратом), и т.д. Эффективность ЭИТ приближается к 90-95%.
Если пароксизм фибрилляции предсердий длится более двух суток, восстанавливать ритм возможно только после специальной подготовки. Основные этапы – это прием препаратов, разжижающих кровь, под контролем специального анализа (МНО) и проведение чреспищеводной эхокардиографии (ЧПЭхоКГ) перед ЭИТ для исключения тромбов в полостях сердца.
Приступы мерцательной аритмии – как предотвратить?
Для того чтобы пароксизмы мерцательной аритмии не возобновлялись, пациент должен постоянно принимать антиаритмический препарат. С целью профилактики. На сегодняшний день существует немало антиаритмиков, выбор препарата должен сделать врач.
Пациенту с мерцательной аритмией необходимо наблюдение кардиолога, при котором проводится регулярное обследование (например, ЭхоКГ раз в год, или суточное холтеровское мониторирование при необходимости, для оценки эффективности лечения), коррекция лечения.
Подбор медикаментозной терапии всегда, при любом заболевании, очень кропотливое занятие, которое требует грамотности и упорства со стороны врача и понимания и исполнительности со стороны пациента. Индивидуальной может быть не только эффективность, но и переносимость лечения.
Неэффективность медикаментозной терапии фибрилляции предсердий может быть показанием к хирургическому лечению. В левом предсердии (около впадения легочных вен) располагаются зоны, в которых формируются электрические импульсы, способные запускать фибрилляцию предсердий. Повышенная электрическая активность этих зон может быть выявлена с помощью специального электрофизиологического обследования (ЭФИ).
Специальный катетер вводится в полость сердца, полученная информация позволяет составить электрическую «карту» и определить триггерные («пусковые») участки. Исследование проводится под местной анестезией и достаточно безопасно для больного. После определения «пусковых» участков проводится операция – радиочастотная аблация триггерных зон (РЧА). Катетер с помощью высокочастотного тока разрушает эти участки и нарушает запуск аритмии.
В четырех случаях из пяти мерцательная аритмия больше не возобновляется.
Фибрилляция предсердий стала постоянной
У определенной части пациентов, страдающих приступами фибрилляции предсердий, рано или поздно наступает время, когда восстановить синусовый ритм уже не удается. Мерцательная аритмия переходит в постоянную форму. Как правило, это случается у больных со значительно увеличенными размерами левого предсердия (4,5 см и более). Такое расширенное предсердие просто не в состоянии удерживать синусовый ритм. При постоянной форме пациенту также необходимо наблюдение врача.
Цели лечения – удержание частоты сердечных сокращений в пределах 60-70 ударов в минуту в состоянии покоя, профилактика образования тромбов в полостях сердца и снижение риска тромбоэмболических осложнений.
Контроль частоты сердечных сокращений проводят бета-блокаторами, дигоксином или антагонистами кальция (группа верапамила), подбирая индивидуальную дозу препарата по принципу «чем выше доза, тем реже ЧСС». На оптимальной дозе титрование заканчивают, и пациент получает ее ежедневно.
Оценить эффективность контроля над ЧСС можно с помощью суточного холтеровского мониторирования ЭКГ. Если снижения частоты ритма не удается достичь таблетками, врачи прибегают к хирургическим методам.
Хирург-аритмолог изолирует предсердия от желудочков и имплантирует электрокардиостимулятор, который программируется на определенное число сердечных сокращений в покое и адаптируется к нагрузкам.
Для предотвращения тромбообразования применяют препараты, разжижающие кровь, то есть замедляющие процессы свертывания крови. С этой целью используют аспирин и антикоагулянты (чаще всего варфарин). На сегодняшний день подход к тактике антикоагулянтной терапии определен на основании оценки риска тромбоэмболических осложнений и риска кровотечений на фоне приема этих препаратов, и утвержден в Национальных Российских рекомендациях ВНОК (см. таблицу).
Многие пациенты боятся начать прием препаратов, так как в инструкции указаны такие осложнения, как кровотечение. Вы должны знать, что перед назначением антикоагулянтов врач всегда взвешивает пользу и риск лечения препаратом, и назначает только тогда, когда полностью уверен, что польза значительно превышает риск.
Четкое соблюдение рекомендаций и регулярный контроль анализов крови (международное нормализованное отношение (МНО) для пациентов, получающих варфарин) плюс Ваша информированность об основных механизмах действия препарата и тактике Ваших действий при первых признаках кровоточивости делают такое лечение полностью предсказуемым и максимально безопасным.
Таблица 1
Подход к антикоагулянтной и антиагрегантной терапии у больных с фибрилляцией предсердий на основании оценки риска (рекомендации ВНОК)
Врач поликлиники о признаках мерцательной аритмии по результатам ЭКГ
Желудочковая тахикардия на экг фото
Содержание
- 1 Экстрасистолии
- 2 Алгоритм Гриффита (Griffith, 1994, Lancet).
- 3 Критерии Vereckei (Vereckei, 2007, Eur Heart J).
- 4 Критерии Vereckei — aVR-only (Vereckei, 2008, Heart Rhythm).
- 5 Критерии Sasaki (Sasaki, 2009, Circulation).
- 6 Ультра простой критерий Бругада (Pava LF, Perafán P, et al, 2010, Heart Rhythm).
- 7 Пароксизмальные тахикардии
- 8 Фибрилляция предсердий
- 9 Миграция водителя ритма
Экстрасистолы (преждевременные сокращения) делятся на желудочковые и наджелудочковые.
Желудочковые экстрасистолы отличаются от наджелудочковых:
- широким комплексом QRS, непохожим на обычные «правильные» комплексы
- отсутствием предсердной волны P (этот признак не абсолютен, так как предсердием может выработаться нормальная волна возбуждения, а вскоре после этого независимо возникнет эктопическое возбуждение желудочков, что на ЭКГ запишется как зубец Р с последующим широким деформированным комплексом). Холтеровские программы любят ошибочно обозначать такие комплексы как WPW.
- Отсутствием так называемой компенсаторной паузы (то есть интервал RR между предшествующим ЭС комплексом и последующим строго равен либо удвоенному «правильному» интервалу, либо единичному такому интервалу в случае вставочной экстрасистолы.
↓На этой картинке одиночная желудочковая экстрасистола предположительно из ЛЕВОГО желудочка (форма комплекса похожа на блокаду ПРАВОЙ ножки пучка Гиса — смотри страницу о нарушениях проводимости).
↓Желудочковая бигеминия — правильное чередование одного нормального комплекса и одной желудочковой экстрасистолы (разновидность аллоритмии — правильного чередования). Экстрасистолы предположительно из ПРАВОГО желудочка (имеют морфологию блокады ЛЕВОЙ ножки пучка Гиса).
↓Желудочковая полиморфная бигеминия — форма экстрасистолы в центре отличается от таковых по краям, значит, источники происхождения экстрасистол разные.
↓Желудочковая тригеминия — правильное чередование двух нормальных комплексов и одной желудочковой экстрасистолы.
↓Вставочная желудочковая экстрасистола расположена между нормальными ритмичными сокращениями. Некоторое удлиннение интервала RR между соседними с экстрасистолой комплексами объясняется следующим. Предсердная волна Р возникла вовремя, но она практически поглощена волной Т экстрасистолы. Отголосок волны Р — небольшая зазубрина в конце Т экстрасистолы в отведении V5.
↓Парная мономорфоная желудочковая экстрасистолия.
↓Парная полиморфоная желудочковая экстрасистолия (экстрасистолы из разных источников, поэтому разная форма комплексов). Парная ЖЭС — это «маленький зародыш желудочковой тахикардии».
Групповые (от 3 шт) экстрасистолы по современным воззрениям относятся к пробежкам тахикардий, наджелудочковых или желудочковых.
↓Желудочковая экстрасистола своей рефрактерностью заблокировала проведение нормального предсердного импульса на желудочки (видна нормальная ритмичная предсердная волна Р после волны Т экстрасистолы).
Наджелудочковые (суправентрикулярные) экстрасистолы представляют собой узкие (похожие на нормальные) преждевременные комплексы QRS. Могут иметь перед собой предсердную волну Р (предсердные ЭС) или нет (AV-узловые экстрасистолы). После предсердной ЭС формируется компенсаторная пауза (интервал RR между соседними с ЭС комплексами больше, чем «нормальный» интервал RR.
↓Наджелудочковая (суправентрикулярная) бигеминия — правильное чередование одного ритмичного сокращения и одной экстрасистолы.
↓Наджелудочковая (суправентрикулярная) бигеминия и аберрантная экстрасистола (аберрантное проведение по типу блокады правой ножки пучка Гиса («уши» в V1-V2) во второй экстрасистоле).
↓Наджелудочковая (суправентрикулярная) тригеминия — правильное повторение двух ритмичных комплексов и одной экстрасистолы (обратите внимание, что форма волны Р в экстрасистолах отличается от таковой в «нормальных» комплексах. Это говорит о том, что источник эктопического возбуждения находится в предсердии, но отличен от синусового узла).
↓Вставочная наджелудочковая экстрасистола. В первом «нормальном» комплексе после экстрасистолы отмечается некоторое увеличение интервала PQ, вызванное относительной рефрактерностью AV-проведения после ЭС. Сама экстрасистола, возможно, из AV-узла, так как не видна предсердная волна Р перед ЭС (хотя она может быть «поглощена» волной Т предыдущего комплекса) и форма комплекса несколько отличается от «нормальных» соседних комплексов QRS.
↓Парная наджелудочковая экстрасистола
↓Блокированная наджелудочковая экстрасистола. В конце волны Т второго комплекса видна преждевременная волна Р предсердной экстрасистолы, однако рефрактерность не дает провести возбуждение на желудочки.
↓Серия блокированных наджелудочковых экстрасистол по типу бигеминии.. После волны Т предыдущего комплекса видна измененная предсердная волна Р, сразу после которой желудочковый комплекс не возникает.
Алгоритм Гриффита (Griffith, 1994, Lancet)
Алгоритм Гриффита меняет диагностическую стратегию: если простых правила диагностики наджелудочковой тахикардии не выполняются, желудочковая тахикардия диагностируется по умолчанию. Алгоритм основан только на сравнении морфологии комплексов при тахикардии с типичными при блокадах ножек пучка Гиса.
- Алгоритм состоит из трех вопросов:
- Комплексы типа блокады правой ножки пучка Гиса
- • Имеется ли форма комплексов RSR’ в V1?
- • Имеются ли комплексы RS в V6 (± небольшие перегородочные зубцы q)?
- • Отношение R/S в V6 {amp}gt;1?
- Комплексы типа блокады левой ножки пучка Гиса
- • Имеются ли комплексы RS или QS в V1 и V2?
- • Расстояние от начала QRS до самой нижней точки зубца S в V1 {amp}lt;70 мс?
- • Наличие зубцов R и отсутствие зубцов q в отведении V6?
- Ответ «нет» на любой вопрос указывает на желудочковую тахикардию по умолчанию.
- В исследовании приняло участие 102 пациента (SN 94,2%, SP 39,8%).
Критерии Vereckei (Vereckei, 2007, Eur Heart J)
1. Наличие АВ-диссоциации2. Наличие начального зубца R в отведении aVR3. Морфология комплексов QRS в грудных отведениях отличается от типичной формы комплексов при блокаде левой или правой ножки пучка Гиса4. Отношение Vi/Vt≤1.
Для оценки отношения скорости ранней и поздней активации желудочков используется измерение изменения напряжения на ЭКГ в течение начальных 40 мс (Vi), и терминальных 40 мс (Vt) в би- или многофазных комплексах QRS.
В исследовании приняло участие 287 пациентов с 453 эпизодами тахикардий с широкими комплексами (SN 87,1%, SP 48%)
| Начальный зубец R в отведении aVR |
Ограничения.Данный алгоритм не в состоянии распознать определенные формы тахикардий с широкими комплексами: ре-ентри ЖТ с вовлечением одной из ножек пучка Гиса, фасцикулярные желудочковые тахикардии, НЖТ с участием дополнительного АВ-пути с типичной формой блокады ножки пучка Гиса и неотличимых от НЖТ, связанных с функциональной аберрацией или ранее существующей блокадой, если не выявлена АВ-диссоциация.
Первый положительный ответ указывает на желудочковую тахикардию:1. Наличие начального зубца R в отведении aVR2. Наличие начальных зубцов r или q в отведении aVR длительностью {amp}gt;40 мс3. Наличие зазубрины на нисходящем колене отрицательного или преимущественно отрицательного QRS в отведении aVR4. Отношение Vi/Vt≤1.Исследовано 483 ЭКГ с тахикардиями с широкими комплексами.(SN 96,5%, SP 75%)
| Объяснения паттернов QRS в отведении aVR при ЖТ и НЖТ с блокадами ножек. |
Критерии Sasaki (Sasaki, 2009, Circulation)
1. Начальный зубец R в отведении aVR
2. Наиболее длинный интервал RS ≥100 мс (R-S-nadir) в любом отведении
3. Начальный зубец r или q ≥40 мс в любом отведении.
Исследовано 107 ЭКГ с тахикардиями с широкими комплексами.(SN 86%, SP 97%)
Ультра простой критерий Бругада (Pava LF, Perafán P, et al, 2010, Heart Rhythm)
Пароксизмальные тахикардии
Пароксизмальными называют тахикардии с резким началом и окончанием (в отличие от постепенно «разгоняющихся» и «замедляющихся» синусовых). Как и экстрасистолы, бывают желудочковыми (с широкими комплексами) и наджелудочковыми (с узкими). Строго говоря, пробежка из 3 комплексов, которую вроде можно было назвать групповой экстрасистолой, уже является эпизодом тахикардии.
- ↓Пробежка мономорфной (с одинаковыми комплексами) желудочковой тахикардии из 3 комплексов, «запущенная» наджелудочковой экстрасистолой.
- ↓Пробежка идеально мономорфной (с очень похожими комплексами) желудочковой тахикардии.
- ↓Запуск эпизода наджелудочковой (суправентрикулярной) тахикардии (с узкими комплексами, похожими на нормальные).
↓На этой картинке показан эпизод наджелудочковой (суправентрикулярной) тахикардии на фоне постоянной блокады левой ножки пучка Гиса. Сразу обращают на себя внимание «широкие» комплексы QRS, похожие на желудочковые, однако анализ предшествующих комплексов приводит к выводу о наличии постоянной БЛНПГ и наджелудочковом характере тахикардии.
Фибрилляция предсердий
↓Здесь мы видим трепетание предсердий с вариантами проведения 2:1, 3:1, 4:1 и 10:1 с паузой более 2,7 секунд. Напоминаю, что один из зубчиков «пилы» скрывается под желудочковым комплексом QRS, поэтому цифра в соотношении на единицу больше видимого числа предсердных сокращений.
↓Это фрагмент записи того же пациента с постоянным проведением 2:1, и здесь уже никто точно не может сказать, что у пациента трепетание. Единственное, что можно предположить по ригидному (практически неизменный интервал RR) ритму — что эта тахикардия или из AV-узла, либо трепетание предсердий. И то если убедить себя, что комплексы узкие :).
↓Это суточный тренд Частоты Сердечных Сокращений того же пациента с трепетанием предсердий. Обратите внимание, как ровно «срезан» верхний предел ЧСС до 115 ударов в минуту (это потому, что предсердия вырабатывают импульсы с частотой 230 в минуту, а проводятся они на желудочки в соотношении «два-к-одному»).
Главный ЭКГ-признак фибрилляции предсердий — существенно разные соседние интервалы RR при отсутствии предсердной волны Р. При ЭКГ покоя весьма вероятна фиксация незначительных колебаний изолинии (собственно фибрилляция предсердий), однако при холтеровской записи помехи могут нивелировать этот признак.
↓Запуск эпизода фибрилляции предсердий после нормального синусового ритма (с пятого комплекса). Тахисистолическая форма.
↓Видна собственно фибрилляция предсердий (зазубренность изолинии) — по старым классификациям, «крупноволновая» — в грудных отведениях. Брадисистолия. Полная блокада правой ножки пучка Гиса ( «уши» в V1-V2)
↓»Мелковолновая», по старым классификациям, фибрилляция предсердий, видна почти во всех отведениях.
↓Ритмограмма при постоянной фибрилляции предсердий: двух равных соседних интервалов RR нет.
↓Ритмограмма при смене фибрилляции на синусовый ритм и обратно. «Островок стабильности» с более низкой ЧСС в середине картинки — эпизод синусового ритма. В начале эпизода синусового ритма синусовый узел «задумался», включаться ему или нет, отсюда длинная пауза.
↓Тренд ЧСС при фибрилляции предсердий очень широкий, часто с высокой средней ЧЖС. В данном случае у пациента стоит искусственный водитель ритма, запрограммированный на 60 сокращений в мин, поэтому все частоты ниже 60 уд/мин «срезаны» кардиостимулятором.
↓Тренд ЧСС при пароксизмальной форме фибрилляции предсердий. Признаки ФП — «высокий» и «широкий» тренд, синусовый ритм — узкая полоса, находящаяся существенно «ниже».
Миграция водителя ритма
↓Пробежка желудочкового ритма. «Тахикардией» в обычном смысле слова ее назвать нельзя, однако обычно желудочки выдают импульсы с частотой 30-40 в минуту, так что для желудочкового ритма это вполне «тахикардия».
↓Обратите внимание на изменение формы волны Р в левой и правой частях картинки. Это доказывает, что импульс в правой стороне картинки идет из другого источника, нежели в левой части. В отведении II виден синдром ранней реполяризации.
↓Миграция водителя ритма по типу бигеминии (Назвать «экстрасистолой» сокращение с интервалом сцепления более секунды не поворачивается язык). Правильное чередование положительных и отрицательных предсердных волн P в соседних комплексах.
- Вернуться к началу страницы
- В раздел «Школа ЭКГ»
- На главную
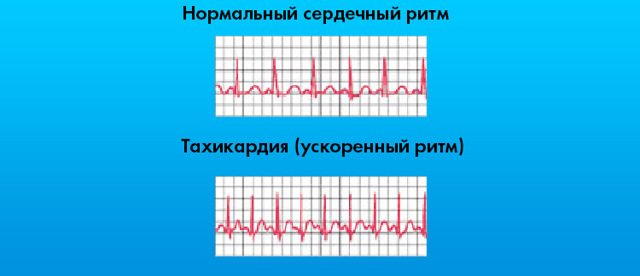
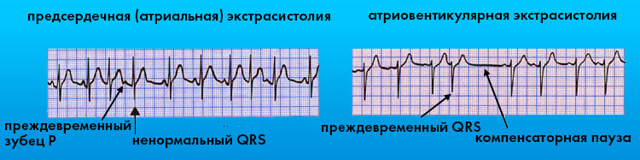

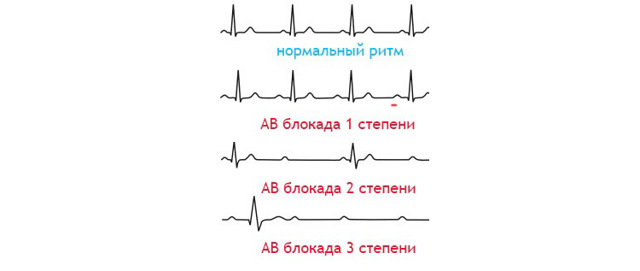

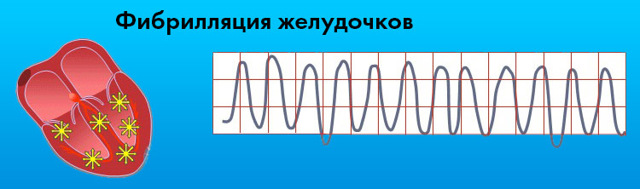
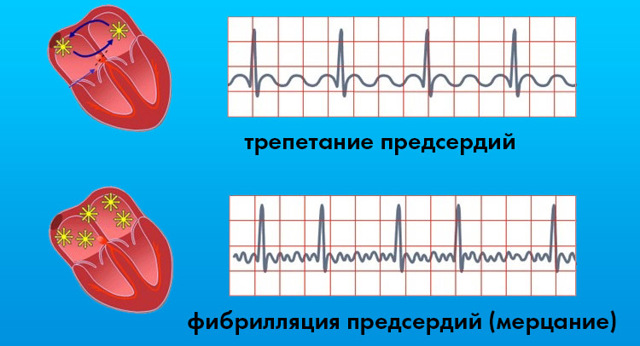
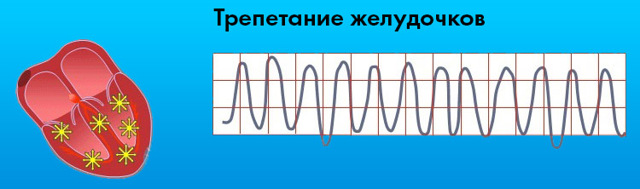
 Описание слайда:
Описание слайда: Описание слайда:
Описание слайда: Описание слайда:
Описание слайда: Описание слайда:
Описание слайда: Слайд 6
Слайд 6 Слайд 7
Слайд 7 Описание слайда:
Описание слайда: Описание слайда:
Описание слайда: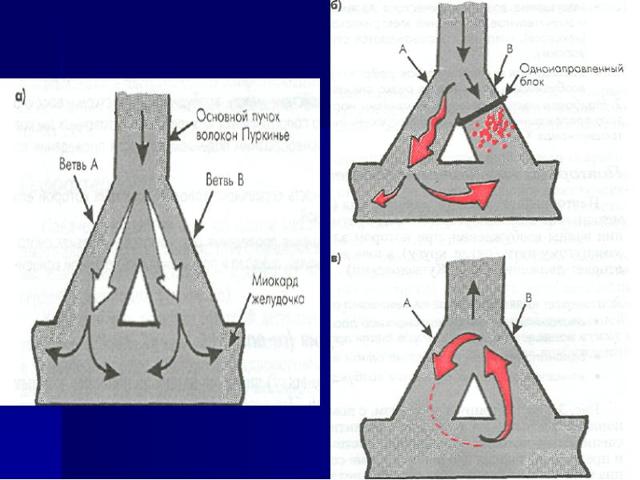 Слайд 10
Слайд 10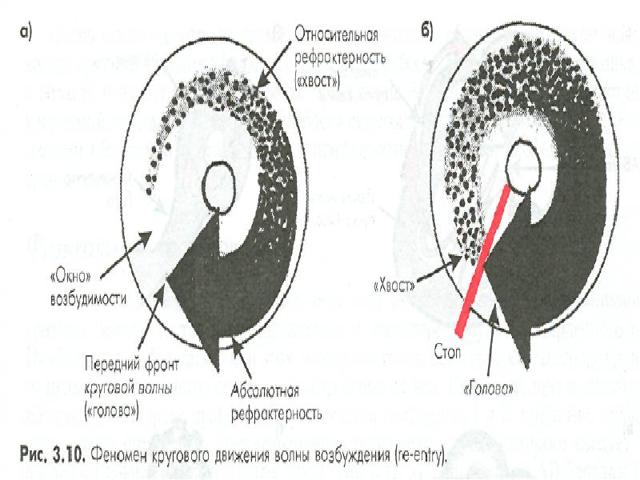 Слайд 11Описание слайда:
Слайд 11Описание слайда:
 Постоянная форма мерцательной аритмии
Постоянная форма мерцательной аритмии