 Ревматизм – воспалительное заболевания соединительных тканей, преимущественно в сердечно-сосудистой и опорно-двигательной систем.
Ревматизм – воспалительное заболевания соединительных тканей, преимущественно в сердечно-сосудистой и опорно-двигательной систем.
Другие названия болезни: болезнь Сокольского-Буйо, Острая ревматическая лихорадка.
Ревматизм МКБ
МКБ-10: M79.0
МКБ-9: 729.0
Чаще всего, ревматизму подвержены дети и подростки, возрастом от 3 до 15 лет.
Развитие ревматизма провоцирует носоглоточная инфекция – стрептококк, который при попадании в организм активизирует иммунные антитела, которые в свою очередь начинают атаковать молекулы стрептококка. Попадание стрептококка в организм вызывает такие заболевания, как ангина, фарингит, тонзиллит и др.
Проблема же заключается в том, что несколько схожие молекулы находятся и в соединительной ткани сердца и сосудов человека, предрасположенного к ревматизму, и иммунные антитела начинают атаковать их также. Таким образом, в организме начинается воспалительный процесс, называемый ревматизмом.
Чтобы избежать ревматизма, необходимо в первую очередь укреплять иммунную систему, а также не допускать, чтобы различные инфекционные заболевания перешли из острой в хроническую форму.
Рассмотрим признаки ревматизма.
Симптомы ревматизма
- Симптомы ревматизма выражаются в:
- — боли в суставах (ревматоидный артрит), которые являются одними из первых симптомов проявления ревматизма;
— боли в области сердца, отдышка, учащенные пульс; - — общая слабость, вялость, повышенная утомляемость, головная боль;
- — ревматоидные узлы;
— аннулярная сыпь;
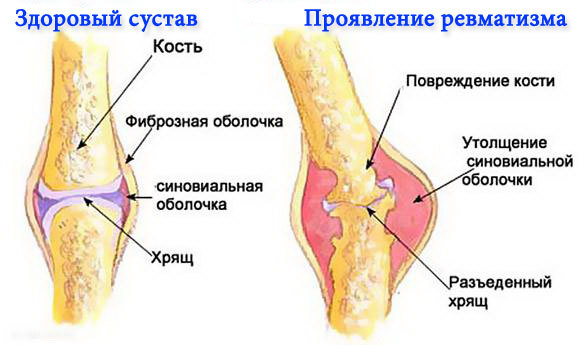
Осложнения ревматизма
- Если на симптомы ревматизма не обратить должного внимание, и не во время обратиться к врачу, это заболевания может вызвать следующие осложнения:
- — перейти в хроническую форму, лечение которой может занять до нескольких лет;
— развить сердечные пороки;
— вызвать сердечную недостаточность; - — как результат сбоев в работе сердца, вызвать нарушения в работе кровеносной системы, что в свою очередь может спровоцировать инсульты, варикозы, заболевания почек, печени, органов дыхания, органов зрения и др.
— при обострении всех вышеперечисленных симптомов и заболеваний привести к летальному исходу.
Классификация ревматизма
Вид ревматизма зависит от его локализации и формы.
Формы ревматизма:
Острый ревматизм. Проявляется в большинстве случаев через 14-21 день после проявления симптомов инфицирования стрептококком. Развивается быстро.
В начале характеризуется симптомами обычной простуды, которые через некоторое время может смениться симптомами в виде кожных высыпаний, полиартрита, кардита и др. Период острой формы ревматизма составляет — от 3 до 6 месяцев.
Если должного внимания не уделить, появляются некоторые осложнения, например, в случае кардита, может образоваться порок сердца.
Хронический ревматизм. Хроническая форма ревматизма характеризуется частыми рецидивами болезни, особенно при переохлаждениях организма. Поражается чаще всего сердце и суставы, с типичными болями в этих органах. Течение болезни может длиться на протяжении нескольких лет.
Локализация ревматизма:
Ревмокардит (ревматизм сердца) — воспалительный процесс в области сердца.
Если сердце поражается полностью, это воспаление называется – ревмопанкардит, если только миокарда – ревмомиокардит.
Ревматизм сердца характеризуется тянущими и колющими болями в области сердца, тахикардией, повышенной температурой (выше 38°С), умеренной гипотонией (пониженым давлением), симптомами интоксикации (слабостью, снижением аппетита), изменениями границ сердца, шумом в работе сердца, приглушенность тонов в работе сердца и другие признаки сердечной недостаточности.
Ревмополиартрит (ревматизм суставов – рук, ног) — воспалительный процесс в области суставов. Характеризуется поражением суставов (особенно коленного, локтевого, голеностопного), болями в суставах, повышенной температурой тела (38-39°С), повышенной потливостью, слабостью, периодичным носовым кровотечением, симметричностью поражения и доброкачественным течением артрита.
Ревматизм кожи. Характеризуется ревматическими узелками, кольцевой или узловатой эритемами, мелкими кровоизлияниями, потливостью, бледность кожных покровов.
Ревмохорея (Пляска святого Вита, ревматизм нервной системы) – воспалительный процесс внутри стенок мелких кровеносных сосудов мозга.
Характеризуется проявлением васкулита мелких мозговых сосудов, двигательным беспокойством, надменной активностью, дискоординацией в движении, мышечной слабостью, нарушениями в работе опорно-двигательного аппарата, психическими расстройствами (агрессия, вялость, рассеянность и др.).
Ревмоплеврит (ревматизм органов дыхания). Характеризуется болями в груди, отдышкой, повышенной температурой, кашлем, шумом трения плевры.
Ревматизм глаз. Является составной частью общих проявлений ревматизма других органов. Характеризуется поражением сетчатки (ретинит) или других частей глаза (ирит, иридоциклит и др.). Осложнениями может стать частичная или полная потеря зрения.
Ревматизм органов пищеварения. Характеризуется поражением печени, почек и др. органов ЖКТ.
Причины ревматизма
Как уже и упоминалось в начале статьи, основной причиной ревматизма являются бактерии – стрептококки. Они могут спровоцировать развитие ревматизма:
— как результат аллергической реакции иммунной системы на них (стрептококки);
— ослабить иммунную систему такими заболеваниями, как ангина, фарингит, ларингит и др. инфекционные заболевания, после чего непосредственно вызвать ревматизм;
— поразить организм в последствии генетической предрасположенности, т.к. иммунитет ребенка схож с иммунитетом его родителей.
- Давайте также рассмотрим основные факторы риска ревматизма:
- — генетическая предрасположенность к заболеванию от родственников;
— возраст – от 3 до 15 лет;
— женский пол;
— частые инфекционные заболевания носоглотки, особенно стрептококковой этиологии; - — наличие в организме белка В-клеточного маркера D8/17.
Диагностика ревматизма
- Для диагностики ревматизма могут назначить следующие исследования:
- — ЭКГ (электрокардиография);
— УЗИ сердца;
— рентген сердца;
— лабораторные исследования на наличие стрептококковой инфекции, а также состояние иммунной системы; - — анализы крови.

Лечение ревматизма
Лечение ревматизма проводится комплексно и основывается на купировании стрептококковой инфекции, укреплении иммунитета, а также профилактики патологических процессов сердечно-сосудистой системы.
Лечение ревматизма проводится в три этапа:
1. Лечение заболевания на стационаре
- Стационарное лечение ревматизма направлено на купирование стрептококковой инфекции, а также восстановление функциональности сердечно-сосудистой системы. Оно в себя включает:
- — при остром течении болезни назначается постельный режим;
- — для лечения ревматизма назначается комплексно или отдельно, в зависимости от этиологии болезни, один препарат из нестероидных противовоспалительных препаратов (НПВП) и гормоны;
- — для полного купирования заболевания, НПВП применяют на протяжении от 1 месяца и более;
- — на протяжении 10-14 дней, препаратами пенициллинового ряда («Бициллин» проводят антимикробную терапию;
- — если симптомы ревматизма часто обостряются или болезнь сопровождается другими заболеваниями, причиной которых стала стрептококковая инфекция, например – хронический тонзиллит, период лечения пенициллином увеличивается, или же дополнительно назначается еще один антибиотик: «Азитромицин», «Амоксициллин», «Кларитромицин», «Рокситромицин», «Цефуроксим аксетил» и др.
- — назначается «Преднизолон», в индивидуальной дозе, на основании лабораторных исследований, который в первые 10 дней принимается в начальной дозе, после чего его прием снижается каждые 5-7 дней на 2,5 мг, и так до полной отмены препарата;
- — назначается прием хинолиновых препаратов, которые в зависимости от течения заболевания, принимают от 5 месяцев до нескольких лет;
- — в случае серьезных патологических процессах в области горла, врач может назначить удаление миндалин.
2. Восстановление иммунной и сердечно-сосудистой системы
- Восстановление иммунной и сердечно-сосудистой системы назначается проводить в основном в оздоровительных центрах (санаториях), в которых:
- — продолжают проводить противоревматическую терапию;
— если еще остались, долечивают различные хронические заболевания; - — назначают диету, которая включает в себя, прежде всего, пищу, обогащенную витаминами;
- — назначают лечебную физкультуру.
— назначают закаливание организма;
3. Периодическое посещение врача
- Периодические посещения врача проводится в местной поликлинике, что направлено на предотвращение ремиссии ревматизма, а также профилактику этого заболевания.
- Кроме того, на 3м этапе лечения ревматизма:
— продолжают вводить препараты пенициллинового ряда в малых дозах (1 раз в 2-4 недели на протяжении 1 года);
— 2 раза в год проводят инструментальные и лабораторные исследования;
— назначают специальную лечебную физкультуру;
— продолжают укреплять иммунитет витаминами;
— 2 раза в год, весной и осенью, наряду в применением пенициллина, проводят месячный курс приема нестероидных противовоспалительных препаратов. - — если течении болезни не было связано с поражением сердца, на протяжении 5 лет после лечения ревматизма, далее принимают препараты пенициллинового ряда.
Народное лечение ревматизма
Важно! Перед использованием народных средств, обязательно проконсультируйтесь с лечащим врачом.
Прополис. Сформируйте из прополиса лепешку, которую прикладывайте к больным местам во время сна. Средство желательно приматывать платком, чтобы оно оставалось теплым.
Компресс из прополиса. Также можно натереть прополис на терке, после чего залить его винным спиртом. Средств настоять 10 дней в темном месте, при этом ежедневно его взбалтывать.
На 11 день полученную настойку в течении 10 часов охладить в холодильнике и процедить. Полученное средство использовать в качестве компрессов к больному месту. Сверху компрессы обматывают шерстяным платком, чтобы дополнительно выгревать место.
Только средство нужно осторожно использовать, если в больной месте присутствует поврежденная кожа.
Мазь из прополиса. Мазь из прополиса имеет отличные обезболивающие, регенеративные и противовоспалительные свойства.
Чтобы ее приготовить, необходимо разогреть около 100 г вазелина, после чего остудить его до 50°С и добавить в него 10 г измельченного прополиса. Полученную смесь ставят на плиту и варят еще 10 минут под накрытой крышкой.
Далее средство охлаждается, фильтруется через марлю, в 2 раза в день (утром и вечером) наносится на пораженные участки.
Сосновые иголки. Наполните полностью литровую банку майскими хвойными иголочками сосны, после чего залейте их обычным медицинским спиртом.
Банку плотно закройте крышкой и поставьте средство настаиваться в теплое темное место на 3 недели, иногда взбалтывая ее.
Через 3 недели процедите полученное средство через марлю и принимайте по 8 капель на кусочек сахара перед едой 3 раза в день, в течение 4-6 месяцев.
Березовые листья. Набейте березовыми листьями одежду, в которой Вы спите. Хорошо укройтесь, чтобы можно было пропотеть.
Таким образом нужно спать, но если заснуть не сможете, тогда просто пропотейте в листьях 3-4 часа, и можете убрать их. Также отличным народным средством от ревматизма служат березовые ванны.
Для этого нужно наполнить (на 30-50%) ванную березовыми листьями, дать им запариться, после чего принимать ванную в течении 1 часа.
Аконит (осторожно, аконит — ядовитое растение).
Для приготовления настойки из аконита нужно 50 г растертого аконита джунгарского залить 500 г водки, после чего банку плотно закрыть крышкой и поставить настаиваться 2 недели в темное место, периодически взбалтывая средство.
Далее средство процедите, и храните его в холодильнике. Настойкой, на ночь необходимо натирать больные места, после чего обернуть их фланелью и обвязать теплым платком. После снятия компресса обмойте места холодной водой.
Настойка из аконита. 2,5-3 г сухого измельченного корня аконита залейте 100 г водки. Средство поставить в темное место на 2 недели, периодически взбалтывая его.
Далее средство процедить, и принимать 1 день во время приема пищи 1 каплю. Далее 10 дней добавлять по 1 капле 3 раза в день, также во время приема пищи. На 11 день принять 10 капель в течении 3 приемов пищи.
С 12 дня отнимать по одной капле. Курс лечения проводить 3 раза, с перерывом 5 дней.
Отвар из аконита. 10 г корня аконита положите в кастрюлю и залейте в нее 500 г воды. Варите средство в течении 2х часов на медленном огне. Далее средство остудите, процедите, и натирайте им пораженные участки 3 раза в день.
Омега-3. Омега-3 имеет отличное противовоспалительные, восстановительные и обезболивающие свойства не только при ревматизме, но и артрите, артрозе и других заболеваниях опорно-двигательной и сердечно-сосудистой систем. Кроме того, Омега-3 является прекрасным средством против старения.
- Для лечения ревматизма и его дальнейшей профилактики также рекомендуется:
- — употреблять в пищу арбуз, чернику, бруснику, клюкву;
— пить сок из лимона (разбавленного с одой), клюквы с медом (липовым или гречишным);
— принимать ванны с отваром из сосновых почек, грязевые ванны, ванны с морской солью, ванны из отрубей; - — делать компрессы из очищенного свеженатертого картофеля и свежих пропаренных листьев осины и др.
Профилактика ревматизма
- Профилактика ревматизма назначается не только для предотвращения ревматизма, но также направлена на недопущение рецидивов болезни.
- Профилактика ревматизма включает в себя:
- 1. Укрепление иммунной системы:
- — употребление пищи, обогащенной витаминами;
— закаливание организма; - — занятие спортом, всегда делать утреннюю зарядку;
2. Периодическое посещение врача, направленное на выявления инфекции;
3. Соблюдение правил гигиены;
4.
Не допущение переохлаждения организма;
5. Ношение свободной одежды и обуви.
6. Соблюдение режима работа – отдых.
К какому врачу обратится при ревматизме?

Видео о ревматизме
Обсудить ревматизм на форуме…

Основные симптомы ревматизма
02.05.2018
Ревматизм – грозная болезнь, атакующая подростков, взрослых, детей. Залогом успешного излечения болезни является своевременная медицинская помощь. Пациентам необходимо обращаться к доктору сразу после обнаружения подозрительной симптоматики. Больных беспокоит вопрос: какими симптомами проявляется ревматический недуг? Как выявить заболевание?
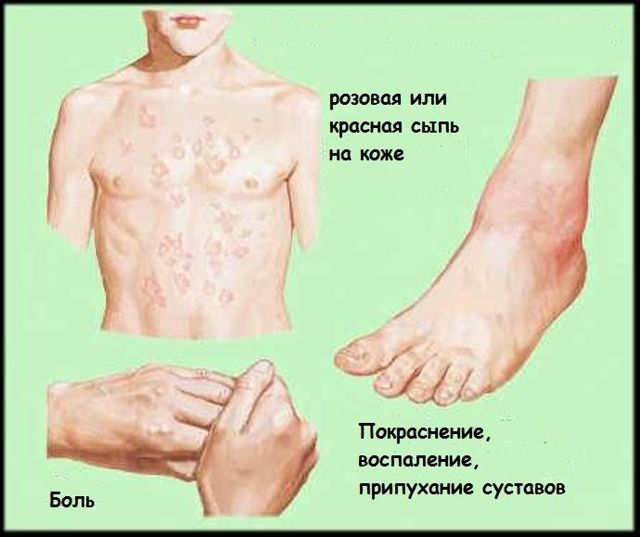
Особенности симптомов ревматизма
Ревматическая лихорадка проявляется разнообразными симптомами. Общая симптоматика объединяет признаки, свойственные различным видам проявления ревматического недуга:
- повышение температуры пациентов (градусник показывает больше 38 градусов);
- повышенная утомляемость (больным сложно совершать привычные хозяйственные дела, выполнять профессиональные обязанности, быть активными);
- перманентная сонливость (пациентов беспокоит желание спать без объективных причин);
- болевые ощущения в суставной сфере (пациенты описывают колющие ощущения, ломоту, тянущую боль);
- ограничение движений пораженных сфер (допустим, сложности вызывает движение кистью).
Подтвердить ревматический недуг по общим симптомам невозможно — подобными признаками характеризуются разнообразные заболевания. Доктор предполагает диагноз, подтверждая медицинское заключение результатами проведенных анализов.

Маркерами ревматической атаки выступают специфические признаки, позволяющие предположить вид ревматизма:
- Негативные изменения в сфере сердца указывают на вероятность проявления ревмокардита. При поражении клапанов сердца пациентов беспокоят боли в сфере груди (жалобы на колющие ощущения, чувство тяжести, ощущение зажатости мышцы), изменяющийся ритм, проявление одышки в ситуации отсутствия физической напряженности, повышенная потливость.
- Нарушения дыхательной системы, сочетающиеся с общей симптоматикой, указывают на возможность ревматического поражения легких. Данных больных тревожат хрипы, крайне выраженный кашель, отхаркивание мокроты специфического оттенка (коричневые комки, содержащие кровяные прожилки).
- Специфические поведенческие изменения подтверждают наличие нервной хореи, преимущественно атакующей несовершеннолетних. Неожиданные капризы, истерики, повышенная слезливость – повод внимательно обследовать малыша.
- Проявления подозрительных высыпаний в области кожных покровов. Ярким симптомом болезни выступают кольцевидные поражения кожи – ревматические эритемы. Поражения кожных покровов выражаются и в ревматоидных узлах – подкожных образованиях. Данные изменения указывают на высокий шанс ревматической атаки, но время развития недуга не уточняют (возникают в начале заболевания, на пике активности атаки, в период спада воспалительного поражения).
Важно! Симптомы у несовершеннолетних проявляются ярче, чем во взрослом возрасте.
Детей стараются быстро показать доктору, а на собственные негативные изменения совершеннолетние больные зачастую не обращают необходимого внимания, надеясь на самостоятельное излечение.
Игнорирование лечения ревматизма у взрослых приводит к переходу недуга в хроническое заболевание, сложно поддающееся излечению. Следите за собственным здоровьем тщательно!
Причины ревматизма
Ведущей причиной возникновения негативных симптомов считается проникновение стрептококка. Попадая внутрь организма, патологический элемент активно размножается, образуя целые колонии. Результатом размножения стрептококка выступает поражение организма ядовитыми ферментными выделениями. Иммунный ответ проявляется яркой аллергической реакцией. Пути проникновения стрептококка в организм пациента:
- заражение инфекционными стрептококковыми болезнями от больного ангиной, скарлатиной через воздух (достаточно проехать в трамвае с больным, пройти рядом в магазине);
- приобретение стрептококковой инфекции через использование общих предметов с больным (допустим, выпить чай из кружки пациента с тонзиллитом);
- перенос стрептококковой инфекции от матери ребенку в период ожидания малыша, в процессе родовой деятельности.
Наличие стрептококка не гарантирует развитие ревматизма. Заболевание развивается при отсутствии правильного лечения (например, симптомы улучшения побуждают больных прекратить прием антибиотиков, пойти на работу, забыть пройти медицинское обследование после болезни).
Важно! Первоначально ревматический недуг принимает острую форму. Вылечить заболевание на данной стадии достаточно несложно.
Негативные последствия практически отсутствуют, пациенты быстро возвращаются к привычному существованию.
Отсутствие эффективного лечения вызывает переход болезни в хронический ревматизм, характеризующийся длительным периодом лечения, высоким риском проявления осложнений.
Диагностика ревматического недуга

Выставить верное медицинское заключение непросто. Опираясь на симптомы, доктор выдвигает предположительную гипотезу о наличии ревматической лихорадки с учетом специфики течения заболевания. Подтверждается заболевание спектром исследовательских процедур:
- общие анализы крови;
- выявление белка в общем анализе мочи;
- проведение биохимического анализа (материал берется из вены пациента);
- определение наличия стрептококка (анализ АСЛ-О).
Дополнительно назначаются консультации узкопрофильных специалистов, проводящих тщательно исследование больных. Выбор определенного доктора базируется на специфике проявления симптомов. Допустим, боли в сфере сердца объясняют направление к кардиологу. Хрипы, обилие коричневой мокроты обуславливают срочность консультации пульмонолога.
Профилактика ревматизма – важный вектор деятельности медицинских сотрудников. Предотвратить недуг поможет убеждение потенциальных пациентов в необходимости своевременного медицинского обследования, важности обращения к доктору в период возникновения недуга. Медицинские сотрудники обязательно проводят подробные беседы с больными, размещают информацию на специальных стендах.
Особенности терапии болезни
Приятной для пациентов новостью становится перспективность лечения болезни. Воспаление суставов успешно исцеляется посредством комплекса медицинских мер:
- Назначение лекарств пенициллинового ряда помогает изгнать стрептококк из организма. Устранение основной причины приводит к погашению симптомов болезни, активизации восстановления здоровья, повышению защитных сил организма.
- Назначение антигистаминных средств помогает устранить аллергические реакции организма на деятельность стрептококка. Пациентам назначается комплекс средств, исходя из конкретной ситуации, возраста, специфики заболевания.
- Нестероидные противовоспалительные препараты помогают справиться с воспалительными процессами в организме. Остановить воспаление тканей сердца, сферы легких помогают специальные препараты.
- Физиологические процедуры (ванны, прогревания лампой, массаж) способствуют эффективной разработке поврежденных суставов, оптимизации самочувствия пациентов.
- Упражнения ЛФК служат отличным средством восстановления двигательных функций больных. Длительное нахождение в рамках постельного режима обуславливает постепенное вхождение в занятия спортом. Медицинские сотрудники тщательно контролируют физическую активность пациентов, осуществляют посильную помощь, разрабатывают индивидуальные схемы тренировок.
- Согревающие мази, компрессы назначаются для быстрого снятия негативной симптоматики. По разрешению доктора допустимо использование народной медицины. Рецепты самостоятельных лекарств доступны, дешевы, эффективны.
Выздоровление больных признается окончательным спустя несколько лет после окончания лечения. Данный период предполагает регулярное профилактическое введение пенициллиновых препаратов бывшим пациентам согласно графику, разработанному медицинскими сотрудниками.
Ревматизм проявляется по-разному. Симптомы ревматизма у взрослых, детей, пожилых проявляются общими признаками, позволяющими заподозрить ревматическую атаку.
Специфические симптомы позволяют опытному медицинскому сотруднику выделить конкретный вид заболевания, разработать пути эффективного лечения, предложить профилактические меры пациентам, близким, коллегам. Не пропустите начало заболевания!
Основные симптомы ревматизма Ссылка на основную публикацию 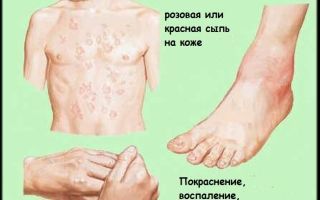

Ревматизм — причины, признаки, симптомы и лечение
Ревматизм – это патология воспалительной направленности, при которой сосредоточение патологического процесса происходит в оболочке сердца. Чаще всего болеют представленным недугом люди, обладающие склонностью, это возраст 7–15 лет. Только незамедлительная и эффективная терапия позволит справиться со всеми симптомами и победить болезнь.
Факторы риска
Представленное заболевание возникает по причине активизации бактерий, как правило, бета-гемолитического стрептококка. Он и влияет на формирование ревматической болезни.
Ревматизм ног – это недуг, который не носит эпидемический характер. Здесь отёчность суставов ног может охватывать ряд остальных мелких и крупных сосудов. Как правило, формированию представленной болезни способствует ослабленный иммунитет, который не в состоянии справиться с попавшей в организм человека стрептококковой инфекцией.
Как проявляет себя заболевание?
Ревматоидная болезнь даёт о себе знать в виде многообразных проявлений. Чаще диагностируется ревматизм у детей в возрасте 7–15 лет. Редко он поражает ребёнка младше 3 лет. Выделяют следующие характерные симптомы ревматизма:
- лихорадка, которая сопровождается утомляемостью, вялостью, болями в области головы;
- неприятные ощущения в конечностях (ревматизм суставов), диагностируемые у 60–100% пациентов;
- вовлечение в воспалительный процесс определённых суставов (в области колен, локтя);
- поражение сердца, сопровождающееся болями, учащёнными ударами сердца, одышкой.
Редкие признаки ревматизма – это анулярная сыпь и характерные узелки.
Анулярная сыпь – это высыпания, для которых характерно наличие розового окраса. Их форма – тонкий кольцевидный ободок, не поднимающийся над поверхностью кожных покровов. При надавливании они просто исчезают. Такие симптомы ревматизма можно обнаружить на пике недуга у 7–10% пациентов.
Возникшие на фоне недуга узелки имеют округлую форму, они не вызывают болезненных ощущений, плотные. Как правило, их локализация осуществляется в области крупных и средних суставов, на сухожилиях. На сегодняшний день они обнаруживаются крайне редко и характерны тяжёлой форме заболевания. При тяжёлом течении ревматизма поражение наносит свой удар остальным важным органам.
Виды
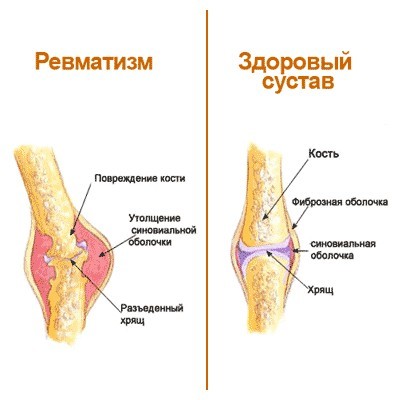
Ревматизм суставов
Классификация представленного заболевания предполагает следующие его разновидности:
- возвратный;
- пневмония ревматического происхождения;
- ревматический лёгочный васкулит;
- плеврит ревматического происхождения;
- абдоминальный синдром;
- ревматизм сердца;
- хорея ревматической направленности.
Возвратный ревмокардит
Подобный ревматизм у детей сопровождается появлением новых осложнений. Протекает в сочетании с пороками сердца, в результате чего носит хронический характер с лабильным эффектом противоревматического лечения.
Ревматическая пневмония
Поражение лёгких у детей может спровоцировать острую ревматическую болезнь в форме пневмонии или лёгочного васкулита (поражение мелких сосудов органа) ревматоидного происхождения. Образуется болезнь по причине выраженной симптоматики кардита.
Выделяют следующие симптомы ревматизма с поражением лёгких:
- усиленная одышка;
- повышение температурных показателей;
- влажные хрипы.
- При помощи рентгена удаётся определить локальное усиление, сосредоточение и патологические изменения лёгочного рисунка с большим количеством мелких очагов уплотнения.
- Если имеет место двухсторонний процесс, то обнаруживается, типична картина «крылья бабочки».
- Для этого заболевания свойственная динамичность симптомов под действием противоревматического лечения.
Воспаление мелких сосудов лёгких ревматического происхождения
Этот вид заболевания, который включает общая классификация ревматизма, характеризуется такими признаками, как кашель, кровохарканье, одышка.
Ревматизм у детей этой формы при отсутствии определённых перкуторных изменений в лёгких удаётся обнаружить только через множественное количество звонких влажных хрипов, а при рентгене можно определить диффузное усиление лёгочного рисунка. Устранить все эти проявления можно при помощи противовоспалительных медикаментов.
Плеврит ревматического происхождения
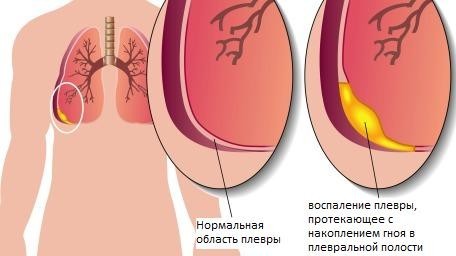
Плеврит ревматического происхождения
Этот вид ревматизма относится к одному из самых частых проявлений ревматического полисерозита. Возникает он чаще всего на первоначальной стадии недуга вместе с блуждающим полиартритом. Такое заболевание сопровождается следующими симптомами:
- боли во время выдоха или вдоха;
- звук, возникающий при трении плевры;
- повышение показателей температуры.
Диагностируют плеврит сегодня очень редко. Под действием лечения, направленного против воспаления, удаётся достичь быстрого обратного развития изменений.
Абдоминальный синдром
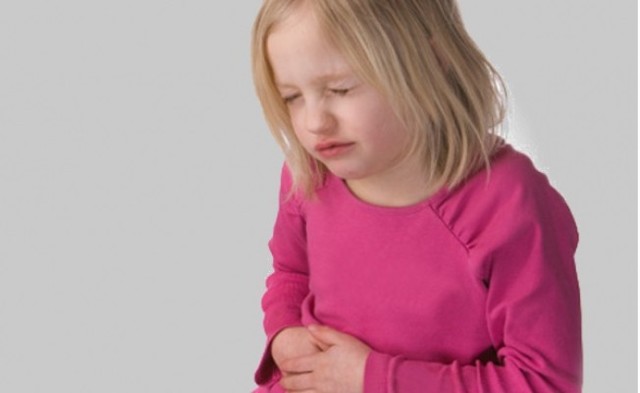
Абдоминальный болевой синдром у детей
Общая классификация ревматизма предполагает развитие абдоминального синдрома. Встречается он в детском возрасте, если ревматическая болезнь протекает остро.
Проявляется это состояние внезапным образованием локализованных болезненных ощущений в животе. Эти боли могут вызвать тошноту, рвоту, запоры, поносы.
Болевой синдром носит мигрирующий характер, сопровождается лихорадкой, незначительным напряжением брюшной стенки и болезненными ощущениями во время прощупывания.
Причина поражения органов брюшной полости заключается в наличие ревматического перитонита. По этой причине он сочетается с полиартритом и серозитами остальных локализаций. Перитонеальные проявления покидают пациента спустя несколько дней, рецидивы отсутствуют.
Ревматическая хорея
Такое заболевание служит основным проявлением ревматизма. Развитее хореи наблюдается у детей и подростков, нередко диагностируют у беременных женщин. Ревматизм у детей проявляется следующими симптомами:
- развитием эгоистичности;
- повышенной возбуждённости;
- пассивности;
- отсутствием внимания;
- утомляемостью;
- агрессивностью.
На фоне этого маленькие пациенты часто жалуются на мышечную слабость.
Патология сердца
Ревматизм сердца представляет собой воспалительный процесс, поражающий оболочки сердца. В период рецидива осуществляется дезорганизация соединительной ткани органа. В результате этого образуются ревматические узелки, затем их рубцевание и развитие порока сердца.
Патологический процесс может поразить различные оболочки органа. Бывают такие случаи, когда в его плен попадают все оболочки сердца. При поражении мышц органа болезнь носит название миокарда, при наружной оболочке — перикарда.
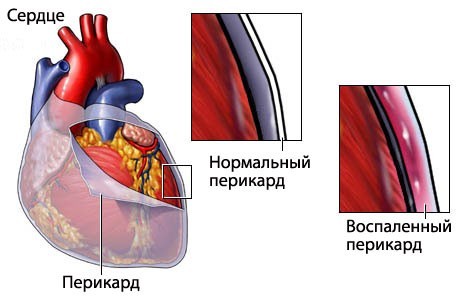
Ревматизм сердца
Ревматизм сердца обладает следующими характерными симптомами:
- сердечные боли;
- неравномерное биение органа, сбои в работе;
- нарушенное дыхание даже при выполнении физических нагрузок.
Во время диагностики у пациента могут обнаружить увеличение границ сердечной мышцы, образование шумов при его функционировании, а также изменения в плазме. На этом фоне возможно образование сердечной недостаточности.
Диагностические исследования
ЭКГ исследование
Констатировать такое заболевание можно при помощи следующих видов диагностики:
- ЭКГ – часто удаётся обнаружить нарушение ритма.
- Рентген – определяет симптомы уменьшения сокращения миокарда, изменения конфигурации сердца.
- Ультразвуковое исследование органа.
- Исследование плазмы – позволяет определить наличие воспалительного и иммунопатологического процессов.
Эффективная терапия
Комбинированное лечение ревматизма заключается в комплексе мероприятий, цель которых состоит в уменьшении выразительности симптомов патологического процесса, профилактики развития и прекращении прогрессирования всех проявлений болезни.
Лечить представленное заболевание рекомендовано в стационаре. Пациенту назначают постельный режим, рациональное питание. С учётом тяжести всех проявлений длительность постельного режима может составлять месяц. Лечить ревматоидную болезнь необходимо при помощи следующих мероприятий:
- Этиотропная терапия – применение Пенициллина, стероидные и нестероидные медикаменты, цель которых устранение воспаления.
- Пенициллинотерапия – её продолжительность составляет 2 недели. Лечить хронические участки сосредоточения инфекции необходимо длительно и при помощи антибиотиков. Возможно сочетание Пенициллина с Макролидами, Цефалоспоринами. В роли противовоспалительного препарата применяют НПВС на протяжении 45 дней. Лечение ревматизма Преднизолоном нужно сочетать с правильным питанием. Здесь следует увеличить потребление продуктов, содержащих калий. Это чернослив, курага, хурма, изюм. Лечить представленный недуг можно при помощи хинолиновых медикаментов. Продолжительность их приёма может составлять 2 года.
- Для поддержания сердечной мышцы применяют кардиотрофические препараты: Рибоксин, Кокарбоксилаз, Карнитин, Фосфаден, Карнитин в таблетках или в виде раствора.
- Лечить ревматическую хорею необходимо при помощи Диазепама, витаминотерапии, Галоперидола, физиопроцедур с успокаивающим эффектом. Если имеется такая возможность, то требуется провести обработку тех мест, где сосредотачиваются хронические очаги инфекции.
- Лечение ревматизма суставов после стихания острого процесса должно включать в себя курсы оздоровительной санитарно-курортной терапии.
- Для защиты от рецидивов заболевания, лечение ревматизма суставов предполагает использование депо-препаратов, которые ещё позволяют справиться с неприятными проявлениями описанного патологического процесса. Осуществлять первое введение Бициллина-5 необходимо на этапе стационарного лечения, после он водится спустя 2–4 недели круглый год. Если имеет место перенесённый ревмокардит, то проводить такую терапию нужно, когда пациенту исполнился 21 год. Если патологический процесс протекает без поражения сердца, то на протяжении 5 лет с момента последнего обострения.
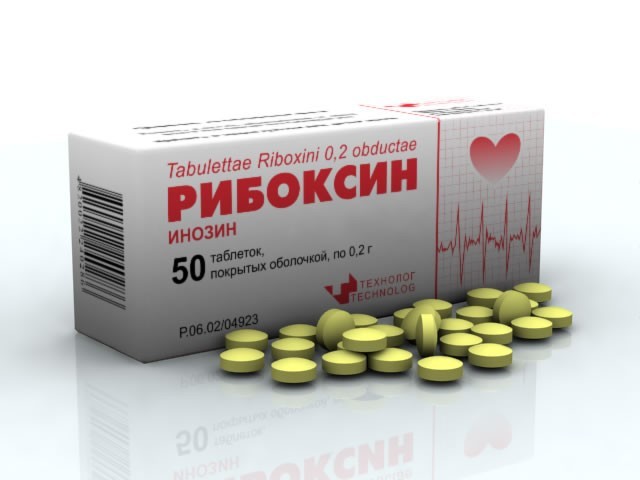
Препарат Рибоксин
Профилактические мероприятия
Первоначальная профилактика ревматизма — это мероприятия, предостерегающие от развития недуга. Поэтому пациентам назначают процедуры по закаливанию организма, качественную еду и прочие мероприятия, цель которых укрепить иммунитет.
Кроме этого, профилактика ревматизма предполагает немедленную диагностику и лечение инфекционных процессов стрептококковой природы. Требуется обнаружить и сформировать группу риска по образованию ревматизма.
В эту группу нужно отнести детей, родители которых болеют ревматизмом.
Вторичная профилактика ревматизма включает в себя следующий план действий:
- Если недуг протекает активно, то следует все время быть на контроле у ревмокардиолога. Вначале посещать врача каждый месяц на протяжении 3 месяцев от начала развития недуга, а после 1 раз в квартал. Спустя год консультироваться у ревмокардиолога ежегодно. Обязательным условием является обращение за консультацией к неврологу, ЛОРу, окулисту, стоматологу, гинекологу.
- Сдача плазмы на исследование должна осуществляться 6 раз в год, а анализ мочи необходимо брать до 4 раз в год.
- Профилактика ревматизма основывается на обязательном проведении диагностических мероприятий. Проводить их следует ежеквартально.
- Исследование крови на ревмопробы осуществляется 4 раза в год. Если наблюдается затухание процесса и переход его в неактивную фазу, то посещать ревмокардиолога следует 2– 4 раза в год.
Ревматическая болезнь – это серьёзный патологический процесс, который сопровождается формированием воспаления. Поражать этот недуг может различные органы.
Характерными проявлениями заболеваниями выступает боль и общее недомогание. Лечение заболевание должно быть комплексным и назначаться только опытным специалистом после тщательной диагностики.
Только при соблюдении всех рекомендаций можно победить недуг.
Ревматизм: что это такое, симптомы и лечение у взрослых
Ревматизм — это воспалительное заболевания соединительных тканей, преимущественно в сердечно-сосудистой и опорно-двигательной систем.
Основная опасность ревматизма заключается в том, что при отсутствии соответствующего лечения и наблюдения у специалиста, возможно развитие серьезных патологий, поражающих центральную нервную систему и нарушающих сердечно-сосудистую деятельность, что может привести не только к ухудшению качества жизни в целом, но и получению инвалидности и потери трудоспособности.
Ревматизм: что это такое?

Ревматизм – это системное воспалительное заболевание, которое локализуется, в основном, в оболочке сердца. В группе риска находятся люди, имеющие наследственную предрасположенность к этой болезни и возраст от 7 до 15 лет. Ревматизмом страдают обычно подростки и молодые люди, реже – пожилые и ослабленные пациенты.
Ревматизм (синонимы: ревматическая лихорадка, болезнь Сокольского — Буйо) протекает хронически, со склонностью к рецидивам, обострения наступают весной и осенью. На долю ревматического поражения сердца и сосудов приходится до 80% приобретенных пороков сердца.
В ревматический процесс часто оказываются вовлеченными суставы, серозные оболочки, кожа, центральная нервная система. Частота заболеваемости ревматизмом составляет от 0,3% до 3%.
Огромное значение играет наследственная предрасположенность к данному заболеванию. В так называемых ревматических семьях заболеваемость в три раза выше, чем в обычной популяции. Болезнь наследуется по полигенному типу.
Классификация
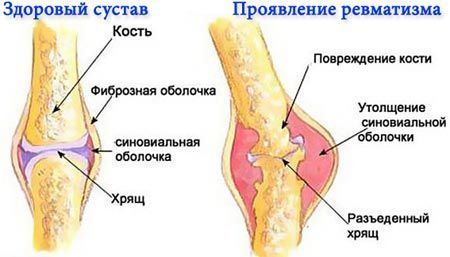
Выделяют:
Острый ревматизм
Ревматизм в острой фазе чаще всего проявляется у молодых людей до 20 лет. Возбудитель — стрептококк. Сопряженность болезни с перенесенной инфекций верхних дыхательных путей заключается в запоздалом проявлении симптоматики (14-21 день).
Начальные проявления ревматизма имеют много общего с клиникой простудных заболеваний, однако через короткий промежуток времени, к симптомам простуды присоединяются проявления кардита, кожных высыпаний и полиартрита.
Общая длительность острой формы заболевания составляет от 3 до 6 месяцев. Острая форма ревматизма может повлечь развитие серьезных осложнений. При отсутствии своевременного лечения, ревматический кардит перерастает в пороки сердца.
Хронический ревматизм
Хроническая форма ревматизма характеризуется частыми рецидивами болезни, особенно при переохлаждениях организма. Поражается чаще всего сердце и суставы, с типичными болями в этих органах. Течение болезни может длиться на протяжении нескольких лет.
Ревматизм подразделяются на формы по критерию пораженной системы или органа:
- Ревматизм сердца. Поражение сердца при первой ревматической атаке наблюдается у 90-95% всех заболевших. При этом могут поражаться все три стенки сердца – эндокард, миокард и перикард. В 20-25% случаев ревматический кардит заканчивается сформировавшимся пороком сердца. Главная особенность поражения сердца при ревматизме у детей и взрослых — крайняя скудность проявлений. Больные жалуются на неприятные ощущения в области сердца, одышку и кашель после физических нагрузок, боли и перебои в области сердца. Как правило, дети умалчивают об этих жалобах, не придавая им серьезного значения. Поэтому поражение сердца чаще всего удается выявить уже при физикальном и инструментальном обследовании.
- Ревматизм суставов (ревматический полиартрит). Чаще всего, патологические изменения затрагивают локтевой, коленный и голеностопные суставы. У человека с ревматическим полиартритом увеличивается температура тела до 39 градусов, нарастает слабость, могут наблюдаться эпизоды носового кровотечения, а также усиливается потливость;
- Легочная форма. Проявляется в комплексе с поражением суставов и сердца, однако присутствует крайне редко (около 1-3% общего числа клинических случаев). Развивается в форме плеврита или бронхита;
- Кожная форма. Проявляет себя кожными высыпаниями, либо ревматическими узелками. Встречается не более чем в 5% случаев;
- Ревматизм глаз. Является составной частью общих проявлений ревматизма других органов. Характеризуется поражением сетчатки (ретинит) или других частей глаза (ирит, иридоциклит и др.). Осложнениями может стать частичная или полная потеря зрения.
Бактериологические и серологические исследования показали, что ревматизм – это особая аллергическая реакция на инфицирование одним из бета гемолитических стрептококков группы А.
Первые признаки
Выявление ревматизма на ранних стадиях, особенно при наличии предрасположенности к этому заболеванию, очень важно для эффективности его дальнейшего лечения. Однако, как правило, постановка диагноза осуществляется при наличии достоверных симптомов, свидетельствующих о развитии ревматизма. Необходимо своевременно обращать внимание, как на отдельные признаки, так и на их совокупность.
Признаки на которые нужно обратить внимание:
- В типичных случаях первые признаки ревматизма в виде лихорадки, признаков интоксикации (утомляемость, слабость, головная боль), болей в суставах и других проявлений заболевания выявляются через 2–3 недели после ангины или фарингита.
- Одними из наиболее ранних признаков ревматизма являются боли в суставах, выявляемые у 60-100% заболевших (ревматоидный артрит).
- Признаки поражения сердца определяются в 70-85% случаев. Жалобы сердечного характера (боли в области сердца, сердцебиение, одышка) отмечаются при выраженных сердечных нарушениях.
- Чаще, особенно в начале заболевания, наблюдаются разнообразные астенические проявления (вялость, недомогание, повышенная утомляемость).
Причины возникновения
Ревматической атаке обычно предшествует стрептококковая инфекция, вызываемая β-гемолитическим стрептококком группы А:
- скарлатина,
- тонзиллит,
- родильная горячка,
- острый отит,
- фарингит,
- рожа.
У 97% пациентов, перенесших стрептококковую инфекцию, формируется стойкий иммунный ответ. У остальных лиц стойкого иммунитета не вырабатывается, и при повторном инфицировании β-гемолитическим стрептококком развивается сложная аутоиммунная воспалительная реакция.
Факторами, способствующими появлению и развитию ревматизма, являются:
- сниженный иммунитет;
- многолюдные коллективы (интернаты, школы, общежития);
- молодой возраст;
- неудовлетворительные социально-бытовые условия (питание, жилье);
- длительное переохлаждение;
- неблагоприятный семейный анамнез.
Симптомы ревматизма у взрослого человека
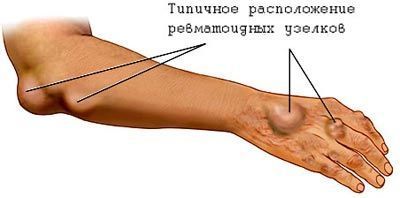
Ревматизм – это полисимптомное заболевание, для которого, наряду с общими изменениями в состоянии, характерны признаки поражения сердца, суставов, нервной и дыхательной системы, а также других органических структур. Чаще всего недуг дает о себе знать через 1-3 недели после инфекционного заболевания, вызванного β-гемолитическим стрептококком группы А.
У больного появляются следующие симптомы:
- повышение температуры тела до высоких цифр;
- тахикардия;
- головные боли;
- повышение потливости;
- слабость;
- опухание и болезненность в суставах.
Они крайне похожи на обычную простуду, но вызываются стрептококковой, а не вирусной инфекцией. Характерным отличием становится болезненность и припухлость крупных суставных сочленений: локтевого, голеностопного, коленного, плечевого или лучезапястного.
Типичными симптомами ревматизма являются:
- высокая температура, 38-40 градусов, колебания которой в течение суток составляют 1-2 С, повышенная потливость, озноба, как правило, нет;
- на этом фоне появляется мышечная слабость, повышенная утомляемость: болезненность в суставах;
- отечность мягких тканей.
Чаще всего, болезнь проявляется через несколько недель из-за перенесенных инфекционных заболеваний, например, после ангины и фарингита.
При прогрессировании ревматизма могут появляться и другие специфические симптомы – не всегда, в среднем они фиксируются в 10% случаев:
- повышается ломкость сосудов – проявляется в регулярных носовых кровотечениях, возникающих внезапно;
- появляются аннулярные высыпания – выглядят как округлая, с неровными краями, мелкая сыпь розового цвета;
- образуются ревматические узлы – локализуются в местах анатомического расположения пораженных суставов, имеют вид подкожных плотных образований и абсолютно безболезненны;
- поражаются органы брюшной полости – характеризуются болями в области правого подреберья, свидетельствуют о необходимости немедленной госпитализации пациента.
- Поражается мышца сердца (миокард) и внутренняя выстилка камер сердца (эндокард) — в результате этого появляется одышка, учащенное сердцебиение, аритмии, боли за грудиной, развивается сердечная недостаточность.
- Ревматическое воспаление стенки сердца (ревмокардит) нередко рецидивирует, постепенно формируются пороки сердца.
- При ревматизме суставов в одном или сразу в нескольких суставах появляется внезапная боль. Суставы становятся красными, распухшими и горячими. Чаще всего поражаются коленные, голеностопные, локтевые суставы, запястья. Иногда поражаются тазобедренные, плечевые суставы и мелкие суставы стоп и кистей.
- Одновременно с появлением боли в суставах начинает повышаться температура тела. Температура тела при ревматизме суставов то снижается, то снова повышается. Симптомы ревматизма обычно исчезают в течение двух недель.
Осложнения
Развитие осложнений ревматизма предопределяется тяжестью, затяжным и непрерывно рецидивирующим характером течения. В активной фазе ревматизма могут развиваться недостаточность кровообращения и мерцательная аритмия.
Если на симптомы ревматизма не обратить должного внимание, и не во время обратиться к врачу, это заболевания может вызвать следующие осложнения:
- перейти в хроническую форму, лечение которой может занять до нескольких лет;
- развить сердечные пороки;
- вызвать сердечную недостаточность;
- как результат сбоев в работе сердца, вызвать нарушения в работе кровеносной системы, что в свою очередь может спровоцировать инсульты, варикозы, заболевания почек, печени, органов дыхания, органов зрения и др.
- при обострении всех вышеперечисленных симптомов и заболеваний привести к летальному исходу.
Диагностика
К инструментальным методам исследования относят:
- ЭКГ (на кардиограмме достаточно редко выявляются нарушения сердечного ритма);
- УЗИ сердца;
- Рентгенологическое исследование (позволяет определить увеличение размеров сердца, изменение его конфигурации, а также снижение сократительной функции миокарда);
Лабораторная диагностика ревматизма:
- В общем анализе крови отмечается повышение СОЭ, сдвиг лейкоцитарной формулы влево, анемия.
- В иммунологическом анализе повышаются титры АСГ, увеличивается количество иммуноглобулинов класса A, G, M, обнаруживается С-реактивный белок, антикардиальные антитела и циркулирующие иммунные комплексы.
Лечение ревматизма
Лечение рассматриваемого заболевания обязательно проводится под контролем специалиста и чаще всего пациент помещается в лечебное учреждение. Существует ряд лекарственных препаратов, которые обязательно назначаются больным в рамках проведения терапии по отношению к ревматизму. К таковым относятся:
- Антибактериальные препараты (пенициллин с последующим переходом на бициллин5). В случае непереносимости пенициллина может быть использован эритромицин.
- Кортикостероиды для оказания выраженного противовоспалительного воздействия: Преднизолон. Поскольку использование кортикостероидов оказывает влияние на водно-солевой обмен, дополнительно пациенту назначают препараты калия (Аспаркам, Панангин).
- нестероидные противовоспалительные средства: Индометацин, Ибупрофен, Ксефокам, Ревмоксикам, Диклоберл и др.;
- гипосенсибилизирующие препараты;
- иммунодепрессанты: Азатиоприн, Хлорбутин, Хлорохин, Гидроксихлорохин;
- глюкокортикостероиды: Триамцинолон, Преднизолон.
- Аспирин. При ревматизме этот лекарственный препарат помогает быстро избавить пациента от болевых синдромов в суставах, снять отечность суставов.
Лечение гормонами сейчас применяется редко, и такие средства назначаются только в некоторых клинических случаях.
Лечение ревматизма проводится по специальной схеме. Она состоит из трех этапов:
- Этап 1-ый. Терапия проводится в условиях стационара, отличается продолжительностью от 4 до 6 недель. Первый этап — это лечение заболевания на пике активности.
- Этап 2-ой. Этот этап является восстановительным после проведения интенсивной терапии. Предполагает лечение в специальных санаториях или на курортах.
- Этап 3-ий. Данный этап является профилактическим. Он подразумевает ежегодную профилактическую терапию, учет у ревматолога и постоянное наблюдение у врача.
Острый приступ ревматизма лечат в стационаре. Пациенту прописывают постельный режим. Медикаментозная терапия зависит от клинических проявлений и формы патологии и включает в себя:
- глюкокортикоиды,
- противовоспалительные препараты,
- антибиотики,
- средства стимулирующие иммунный ответ организма,
- седативные лекарственные формы.
При наличии поражений сердца используют сердечные гликозиды и мочегонные средства.
Прогноз ревматизма зависит от тяжести поражений тканей сердца и суставов (т. е. наличием и масштабом миокардиосклероза, характером поражения клапанов сердца). Если устранение ревматической атаки было начато вовремя, то заболевание неплохо поддается лечению, и жизни больного ничего не угрожает. Наиболее неблагоприятно протекает часто рецидивирующий ревматизм.
Народные средства
Применять народные средства от ревматизма необходимо только после согласия лечащего врача.
- Отвар из аконита. 10 г корня аконита положите в кастрюлю и залейте в нее 500 г воды. Варите средство в течении 2-х часов на медленном огне. Далее средство остудите, процедите, и натирайте им пораженные участки 3 раза в день.
- Лимон. Настойка на цитрусовых плодах стимулирует кровообращение и снимает воспалительные проявления. 2 крупных лимона нарезают вместе с кожурой, заливаю в стеклянной емкости 0,4 л водки или разведенного спирта, закупоривают, настаивают в затененном месте трое суток. Используют жидкость наружно, для растираний с последующим утеплением с помощью шерстяных тканей.
- Залить 10 г травы зверобоя 1 стаканом горячей воды, кипятить 30 минут на медленном огне, охладить и процедить. Принимать при ревматизме по 0,3 стакана 3 раза в день за 30 минут до еды. Хранить не более 3 суток.
- Пить каждый день по 2-3 стакана отвара из рылец кукурузы. На стакан воды взять чайную ложку сырья с верхом, варить на медленном огне 10 минут. Пить в течение 6–8 недель. Проходит самый застарелый мышечный ревматизм.
- Аир (корень) для ванны. 2 столовые ложки мелко нарезанных корневищ аира залить 1 л кипятка, прокипятить 20 минут, настоять 30 минут и процедить. Ванну (35-36 °С) принимать днем или на ночь при ревматизме и подагре. Курс лечения: 10-12 ванн.
Профилактика
В число мер, направленных на предотвращение ревматизма, входят:
- своевременное выявление стрептококковой инфекции, санация инфекционного очага;
- улучшение гигиенических, социальных и бытовых условий труда и жизни;
- закаливание;
- профилактический прием противомикробных и противовоспалительных препаратов в осенние и весенние периоды.
Вторичная профилактика ревматизма включает в себя следующий план действий:
- Если недуг протекает активно, то следует все время быть на контроле у ревмокардиолога. Вначале посещать врача каждый месяц на протяжении 3 месяцев от начала развития недуга, а после 1 раз в квартал. Обязательным условием является обращение за консультацией к неврологу, ЛОРу, окулисту, стоматологу, гинекологу.
- Сдача плазмы на исследование должна осуществляться 6 раз в год, а анализ мочи необходимо брать до 4 раз в год.
- Профилактика ревматизма основывается на обязательном проведении диагностических мероприятий. Проводить их следует ежеквартально.
- Исследование крови на ревмопробы осуществляется 4 раза в год. Если наблюдается затухание процесса и переход его в неактивную фазу, то посещать ревмокардиолога следует 2– 4 раза в год.
Пожалуйста, оцените статью: Загрузка…