Тромбофлебит вен возникает на фоне расстройства циркуляции крови, при изменении её реологических свойств, также спровоцировать подобное заболевание нижних конечностей способны инфекционные факторы.
Лечение при тромбофлебите глубоких вен может быть консервативным и оперативным. Какой именно метод использовать в конкретном случае зависит от особенностей течения болезни, а также физиологических характеристик организма пациента. Объясняется это тем, что не все больные могут перенести хирургическое вмешательство.
Виды операций
- Радикальное вмешательство. Используют только в случаях, когда причиной развития тромбофлебита является варикозная болезнь. Данная операция предусматривает удаление всех патологически расширенных сосудов или их перевязку. Эффективность такого метода заключается в том, что он позволяет устранить поражённые тромбофлебитом вены нижних конечностей, а также и саму причину болезни. Однако такая операция имеет различные противопоказания, поэтому не используется широко в лечении тромбофлебита.
- Паллиативное вмешательство. Такие операции применяют для того, чтобы избежать распространения тромбофлебита на глубокие вены. Они не предусматривают полное излечение или устранение первопричины. Если все же глубокий тромбоз развился, паллиативное вмешательство направлено на устранение закупорки сосуда, обеспечивающего нормальный кровоток в нижних конечностях.
Когда нужно приступать к хирургическому лечению?
- При локализации тромбоза вен в дистальной части сосудов срочное вмешательство не применяется. Как правило, таким пациентам показана венэктомия в плановом порядке.
- Если признаки тромбофлебита присутствуют в проксимальной части вен, проводится кроссэктомия. Иногда есть необходимость в проведении венэктомии питающего сосуда бедра. По показаниям назначается радикальное вмешательство.
- При 3 степени тромбофлебита патологический процесс поражает глубокие вены. В подобных ситуациях лечение проводиться в зависимости от особенностей конкретного пациента. Как правило, устраняют патологический участок вен, также может проводится кроссэктомия. В зависимости от области поражения показана тромбэктомия подвздошной, подколенной, бедренной вены. Иногда прибегают к радикальным операциям на нижних конечностях.
- Когда тромбоз глубоких вен конечностей комбинируется с поражением поверхностной сосудистой сети, показана кроссэктомия, тромбэктомия, также может проводиться резекция питающих вен нижних конечностей. В тяжёлых случаях полая вена подвергается аппликации или используют имплантацию кава-фильтра.
Основные типы операций
- Кроссэктомия.
- Остановка кава-фильтра в вену, питающую нижнюю конечность.
- Эндоваскулярный метод катетерной тромбэктомии.
- Прошивание полой вены ноги.
Методика проведения каждой отличается. Также определённый тип операции при тромбофлебите используется для устранения тех или иных изменений. Чтобы понять особенности каждой, стоит рассмотреть их более подробно.
Кроссэктомия
Раньше зону рассечения или прокола определяли пальпаторно в области паховой складки, однако такой метод не всегда позволяет точно выявить соустье. А всё потому, что из-за патологических изменений, а также особенностей организма каждого пациента эта структура может немного отклоняться от нормального места расположения.
В современной медицине при проведении кроссэктомии для устранения тромбофлебита сафено-феморальное соустье определяется путём ультразвукового исследования.
Техника кроссэктомии
Для начала необходимо определить места будущих проколов или разрезов кожи. Как правило, доступ к соустью вен можно получить несколькими способами:
- Надпаховая складка. В таком случае прокол делается на несколько сантиметров выше надпаховой складки.
- Под паховой складкой. Место разреза определяется точно так же, как и в предыдущем варианте, но в противоположном направлении.
- Доступ через пах. В таком случае разрез проводится непосредственно по зоне паховой складки.
Если у пациента присутствуют некоторые анатомические особенности, разрезы будут локализоваться со смещениями в определённую сторону.
Возникает вопрос: какие показатели влияют на место будущих разрезом при лечении тромбофлебита? Чтобы определиться со способом проколов во время хирургического вмешательства, врач принимает во внимание такие нюансы:
- Индивидуальные особенности анатомического строения пациента.
- Степень прогрессирования тромбофлебита глубоких вен.
- Наличие косметических дефектов после операции на венах.
- Тип вмешательства.
- Прочие особенности.
После определения типа операции и учёта всех особенностей пациента приступают непосредственно к кроссэктомии вен нижних конечностей. Вначале врач делает разрез кожи и расположенных под ней тканей, получив доступ к подкожной вене, стоит убедиться, что это именно она.
Далее для устранения тромбофлебита следует хорошо зафиксировать сосуд с помощью зажимов и пересечь его. Теперь остаётся обработать края вены и наложить швы.
Как определить подкожную вену?
Очень важно правильно выявить подкожную вену, ведь именно её пересекают в ходе кроссэктомии. При ложном определении и повреждении другого сосуда пациенту будет нанесён только вред, да и лечение тромбофлебита будет проведено неверно.
Если тромбофлебит конечностей устраняется путём кроссэктомии, врач должен знать, что подкожная вена с бедренной достаточно схожи, однако различить их можно по внешним отличиям. Первая имеет светлые и плотные стенки. Последняя отмечается более сильной пульсацией.
Также при натяжении подкожной вены можно заметить возникновение мелких складок на верхней части бедра. Такой признак объясняется напряжением и смещением мелких сосудов, отходящих от магистрали.
Противопоказания
К абсолютным противопоказаниям для проведения кроссэктомии являются такие состояния:
- Запущенные соматические болезни, в результате которых возникает высокий риск развития осложнений после вмешательства на глубоких венах.
- Период вынашивания плода и кормления грудью.
- Атеросклероз нижних конечностей.
К относительным противопоказаниям для устранения тромбофлебита с помощью данного метода относят:
- Если больной после оперативного вмешательства не в состоянии вернуться к активному образу жизни из-за физических ограничений.
- В случаях, когда нет возможности провести компрессию в реабилитационном периоде.
- В тканях, где будет проводиться вмешательство присутствует инфекционное поражение.
Лечить тромбофлебит конечностей при наличии противопоказаний путём кроссэктомии не рекомендуется, так как существует высокий риск развития осложнений. Кроме того, метод может оказаться неэффективным.
Постановка кава-фильтра
Кава-фильтр представляет собой особую конструкцию, которая предназначена для удерживания больших тромбов и предотвращения попадания их в общий кровоток. В зависимости от типа устройства, оно задерживает сгустки, размер которых превышает 2-4 мм. Как правило, тромбофлебит конечностей лечится антикоагулянтами, они, в свою очередь, способствуют рассасыванию тромба, осевшего на фильтре.
Виды
В зависимости от срока службы кава-фильтры могут быть:
- Съёмные. Такой тип устанавливается на срок не больше полугода, после чего извлекается.
- Постоянные. Устанавливаются пожизненно.
Существует ещё одна разновидность подобной конструкции, которая может использоваться как съёмная или же постоянная. В первом случае её можно применять на протяжении 1 года 135 дней, во втором кава-фильтр не извлекается вовсе.
Техника проведения манипуляции
Если диагностирован тромбоз глубоких вен конечностей, то может использоваться данный метод лечения. Манипуляция проводится в условиях операционной под рентгенологическим контролем. Больной погружается в поверхностный наркоз, как правило, для этого используют пропофол. Далее необходимо достичь бедренной или подкожной вены и установить конструкцию в нужном месте.
Данная манипуляция хорошо переносится пациентами и не сопровождается неприятными ощущениями. Операция при тромбофлебите завершена успешно, рекомендуется первые сутки соблюдать постельный режим. По истечении 5-6 дней пациентам назначают приём разжижающих и антибактериальных препаратов.
Стоит отметить, что таким образом устранить полностью тромбофлебит нижних конечностей не удастся, так как кава-фильтры только задерживают тромбы и предотвращают закупорку магистральных артерий. Однако на фоне комплексного лечения они позволяют добиться отличного результата.
Особенности жизни пациентов с кава-фильтром
Как правило, при лечении тромбофлебита таким способом соблюдать особых рекомендаций или изменять образ жизни не приходится. Достаточно употребления кроверазжижающих препаратов в небольших дозах.
Если же патология протекает на фоне венозной недостаточности, больной должен быть поставлен на диспансерный учёт. В подобных случаях необходимо каждый месяц наблюдаться у врача. Также стоит регулярно употреблять венотоники, носить компрессионное бельё.
Тромбофлебит нижних конечностей часто лечится таким путём, так как данная методика не сопровождается тяжкими осложнениями. Лишь в редких случаях в местах проведения манипуляции могут оставаться гематомы. Также иногда отмечаете некоторое изменение локализации конструкции. Однако такие неприятности выявляют редко, поэтому пользы от этого способа намного больше.
Прошивание поражённых сосудов
Прошивание используют при повторных рецидивах тромбофлебита глубоких вен, если устранить тромбы иными способами не удалось или имеются множественные поражения сосудов.
Минусом такого метода является тот факт, что при значительном сужении просвета вены происходит уменьшение кровотока в нижней конечности.
Тромбэктомия
При тромбофлебите такое вмешательство показано при достижении тромбом больших размеров или же в случаях, когда он закупоривает просвет магистральных сосудов. С помощью ультразвукового сканирования определяется точное место локализации тромба. Далее в эту зону вводится специально предназначенный для этого катетер. С его помощью сгусток извлекается наружу или проводится измельчение тромба непосредственно в просвете глубоких вен.
При тромбофлебите эндоваскулярная тромбэктомия используется весьма широко. Она считается малоинвазивной манипуляцией, так как предполагает лишь незначительное рассечение тканей в месте поражённой глубокой или поверхностной вены.
Операция проводится катетером Фогерти, на одной стороне которого расположен специальный баллон. При введении в сосуд он пуст. Когда катетер достигает тромба, баллон наполняют кроверазжижающим препаратов или физиологическим раствором. Теперь он, как якорь, соединяется со сгустком и извлекает его в рану.
Подобное вмешательство повторяют до тех пор, пока тромб не будет полностью удалён.
Вылечить тромбофлебит операция такого типа помогает успешно на протяжении многих лет, поэтому используется не только в сосудистой хирургии, но и в кардиологии, неврологии. Чтобы добиться стойкого результата и снизить риск повторного развития тромбофлебита, после тромбэктомии показано медикаментозное лечение.
Показания
Эндоваскулярная тромбэктомия назначается пациентам при таких состояниях:
- Высокий риск тромбоза легочной артерии.
- Если тромбоз глубоких вен конечностей развился в результате поражения какого-либо органа онкологическим процессом.
- При невозможности использования кава-фильтра.
- Если вылечить тромбофлебит конечностей с помощью консервативного лечения не удалось или оно даёт недостаточный эффект.
Недостаток эндоваскулярного метода в том, что он может через некоторое время снова привести к рецидиву заболевания. Если патология имеет запущенный характер, то врач может во время проведения этого вмешательства удалить часть поражённого сосуда. На сколько расширенной будет манипуляция зависит от степени прогрессирования болезни и особенностей организма пациента.
После тромбэктомии с помощью катетера Фогерти больной на протяжении первых 3 суток должен использовать компрессионное бельё, причём носить его нужно всё время, не снимая даже на ночь. Такой подход значительно снижает риск развития рецидива.
Вылечить заболевание можно с помощью различных хирургических вмешательств, каждая из них имеет свои особенности и показания. Какая именно операция при тромбофлебите даст желаемый эффект, может определить только врач на основе проведённых исследований и с учётом особенностей течения болезни в конкретном случае.
Тромбэктомия (операция по удалению тромба): когда нужна, виды и локализации, проведение
Все материалы на сайте подготовлены специалистами в области хирургии, анатомии и профильных дисциплинах.
Все рекомендации носят ориентировочный характер и без консультации лечащего врача неприменимы.
Материал подготовила: врач-травматолог Джамилова Лидия Муратовна, для Операция.Инфо ©
Тромбэктомия — операция по удалению тромба из сосудистой системы. Тромбы образуются в артериях, венах и капиллярных сосудах.
Далеко не все факторы, запускающие механизм развития патологии, известны современной медицине, но абсолютно точно установлено, что процесс образования кровяных сгустков в сосудах всегда является следствием нарушением гемостаза (поддержание состава и функций крови в физиологически нормальном состоянии).
Показания к проведению тромбэктомиии
Общими показаниями к проведению тромбэктомии являются:
- Перекрытие просвета крупного сосуда тромбом (или эмболом);
- Поражение сосуда массивным тромбом на большом протяжении;
- Высокий риск отрыва тромба.
Решение о проведении плановой или неотложной операции принимает врач, принимая во внимание вероятность попадания сгустка в восходящий ток кровяного русла.
Методики проведения операция по удалению тромба
Операция по удалению тромба выполняется двумя способами: с удалением части пораженной вены или артерии, или без иссечения сосуда. Вторая методика получила название эндоваскулярной тромбэктомии.
Основными участками локализации тромбов, захватывающих протяженные участки сосудистой стенки, являются сосуды нижних конечностей, впадающих в нижнюю полую вену, и бедренные артерии. Выбор хирургической техники всегда определяется совокупностью факторов, основными из которых являются:
- Расположение и вид тромба (пристеночный, выстилающий, центральный, обтурирующий);
- Причины образования сгустка (нарушение процесса свертывания крови или деформация сосудистых стенок);
- Состояние сосуда (степень нарушения структуры тканей и уровень деформации стенок);
- Возраст и здоровье пациента.
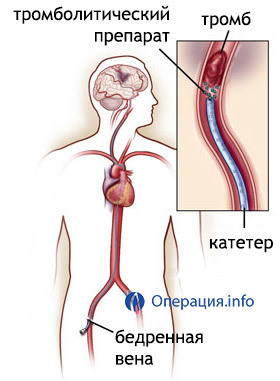
Среди эндоваскулярных методик, являющихся хорошей альтернативой массированной лекарственной терапии, наибольшее распространение получил селективный тромболизис. Суть метода — введение через катетер в тромб раствора, разжижающего сгусток, (лекарственная группа — тромболитики). Применяется для рассасывания небольших свежих тромботических образований.
Эффективность селективного тромболизиса повышается при одновременном использовании механической фрагментации тромба с помощью катетера (в данном случае, применяется периферический баллонный катетер 5F [8]).
При извлечении тромбовых масс из ответвлений легочной артерии используется метод РТТЭ (реолитическая тромбэктомия).
Для проведения операции предусмотрены механические разрушители тканей гидродинамического типа (инструмент AngioJet.). Физиологический раствор подается в сосуд под давлением, и разрушает тромб.
Вместе с потоком жидкости производится эвакуация тромбозных масс через специальный зонд.
Аспирационное удаление тромба катетером осуществляется с помощью инструментов с широким просветом (тип 8-9F) в момент создания отрицательного давления в сосудах. Для повышения эффективности методики практикуют один из механических способов разрушения сгустка с последующим назначением тромболитической терапии.
Диагностика тромбоза вен нижних конечностей
Ультразвуковое дуплексное сканирование — основная диагностическая методика, позволяющая выявить месторасположения, плотность тромба, протяженность, наличие флотирующих фрагментов, степень закрытия просвета.
Опасность заболевания состоит в том, что патологический процесс протекает без симптомов, если кровь проходит без сопротивления по коллатеральным венам.
Что касается «возраста» тромба, то он, приблизительно, определяется по количеству обходных путей.
При тромбэктомии нижних конечностей и глубоких вен таза эндоваскулярный метод является предпочтительным (способ выбирается во всех случаях, когда есть возможность сохранить сосуд). Локализация патологического участка фиксируется с помощью ангиографии.
Операция предусматривает несколько этапов:
- Выделяют область локализации тромба;
- Стенка сосуда надсекается;
- Через хирургический просвет вводится пустой баллонный катетер Фогерти;
- Катетер медленно перемещают к тромбу, контролируя положение в сосуде с помощью рентгенологического аппарата;
- После соприкосновения с тромбом в катетер подается физиологический раствор 0,9%).
- Инструмент с раздутым баллоном медленно тянут в обратном направлении;
Растянутый катетер цепляет тромб и подводит к месту хирургического надреза.
Ультразвуковой метод разрушения тромба, применяемый при тромбозе вен нижних конечностей, основан на способности ультразвука ослаблять связи между фибриновыми волокнами, а также повышать скорость доставки лекарства (тромболитика) к месту расположения патологического образования. Для этих целей применяется специальный инструмент, способный совершать продольные и поперечные колебания в полости сосуда с частотой 20-40 кГц. Ультразвуковая анггиохирургия — одно из самых перспективных направлений, применяемых при лечении тромбозов разной этиологии.
Инструменты для удаления тромбов по эндоваскулярной методике
Для удаления тромба из артерии и вены применяют следующие виды хирургических инструментов:
- Аспирационные катетеры (область применения — тромбоз глубоких вен, сокращенно ТГВ, тромбоэмболия легочной артерии — сокращенно ТЭЛА);
- Устройства и системы для механического разрушения тромба (применение — ТГВ, ТЭЛА);
- Многофункциональный катетер Gunter для разрушения и аспирации (применение — ТГВ, ТЭЛА);
- Гидравлический разрушитель, или гидролайзер (применение — ТГВ).
Открытая хирургия при удалении тромбов
Тромбоз глубоких вен нижних конечностей — заболевание, нередко сопровождающееся отрывом тромба, который легко попадает в нижнюю полую вену, и приводит к закупорке легочных артерий.Удаление тромба в ноге в срочном порядке практикуется в тех случаях, когда существует риск развития гангрены. Операция на глубоких венах проводится под общим наркозом. Доступ — через паховую бедренную, или нижнюю вену. Для сохранения клапанов применяются катетеры с двумя баллонами.
Закрытие просвета легочной артерии тромбом, сопровождающееся резким ухудшением состояния больного — показание к проведению неотложной операции. Хирург получает доступ к открытому сердцу после вскрытия грудной клетки. Во время операции пациент подключается к аппарату искусственного дыхания.
Хирург вводит эндоскоп через правое предсердие в полость правого желудочка через правое ушко, затем путь аппарата проходит через легочный ствол и легочные артерии.
В процессе продвижения инструмента удаляются встречающиеся на пути тромбы.
Заключительный этап — осмотр полостей сердца (ревизия), ушивание раны правого ушка, целостность которого была нарушена при введении эндоскопа, восстановление грудной клетки.
Тромбэктомия геморроидального узла
Тромбэктомия геморроидального узла — осложнение варикозного поражения вен, проходящих в области геморроидального сплетения. Тромб формируется при нарушении кровообращения в венах.
При прекращении оттока крови, которое вызывается непроизвольным сокращением мышцы сфинктера, геморроидальный узел отекает, увеличивается в размерах, приобретает багрово-черный цвет (из-за свернувшейся крови).
Процесс сопровождается острой болью, ухудшением общего состояния (поднимается температура, выступает холодный пот, развивается озноб или лихорадка). Анальгетики не снимают боль, а симптомы болезни становятся более интенсивными. Как правило, пациенты с геморроидальным тромбозом госпитализируются в срочном порядке, и операция является внеплановой.
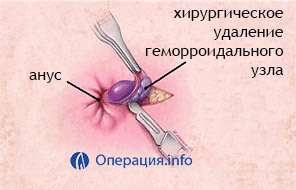
Перед проведением операции, которая, в среднем, длится 15 минут, осуществляется промывание кишечника. Местная анестезия (двухпроцентный раствор лидокаина) полностью устраняет боль. Врач обязан уточнить у пациента о склонности к аллергии на лекарства. Если больной не может представить достоверной информации, необходимо провести пробу на предмет «антагонизма» анестетика. Если препараты новокаинового ряда не подходят, применяют другие виды обезболивания.
Участок ткани над тромбом рассекается лазером или скальпелем, в раневую полость вводится физиологический раствор, размягчающий сгусток, и обладающий противовоспалительными свойствами. Тромб вместе с капсулой аккуратно извлекается зажимом. В ране оставляют дренаж, а для остановки кровотечения проводят коагуляцию сосудов.
Осложнения (образование вторичного узла, кровотечение, инфицирование раны) в современной медицине фиксируются крайне редко.
При надлежащем уходе процесс заживления длится два дня. После выписки пациент должен строго соблюдать предписания врача в отношении диеты и гигиены. Категорически запрещается подъем тяжестей, а также банные процедуры, повышенные физические нагрузки, как минимум, в течение месяца.
Тромбоз геморроидальных узлов, в большинстве случаев, является локальным заболеванием, то есть, сосуды поражаются только в определенной ограниченной области (вены на ногах и артерии остаются в хорошем состоянии). Осложнение геморроя является более чем распространенным явлением, которое, к счастью, хорошо поддается лечению.
Можно ли предупредить развитие тромбоза вен и артерий? Однозначного ответа на этот вопрос до сих пор нет по причине недостаточной изученности механизма образования сгустков в сосудах.
Тем не менее, существует ряд эффективных мер, которые помогают поддерживать кровообращение в нормальном состоянии и контролировать состав крови. При появлении первых признаков отклонений от нормы назначается курс терапии, обладающий высокой лечебной эффективностью на ранних стадиях.
Пациенты с наследственным фактором должны ежегодно проходить обследование у терапевта или флеболога.
Видео: тромбэктомия при инфаркте миокарда – медицинская анимация
Как удаляют тромб из сердца
Тромбоз — серьезная патология кровеносной системы. Локализация сгустков крови в артериях, венах и капиллярах приводит к более или менее обширному участку ишемии тканей и органов. Последствия тем тяжелее, чем крупнее закупоренный сосуд.
Оторвавшийся тромб или его часть становится эмболом и начинает «гулять» вместе с кровотоком. Наиболее опасным считается попадание в легочную артерию и приводящие сосуды головного мозга.
Первичная локализация и путь эмбола важно установить для прогноза поражения органов. Если тромбоэмболия легочной артерии возникает при свободном проникновении тромботических масс по системе вен из нижних конечностей в правое предсердие, а затем в желудочек, то для поражения мозговых сосудов необходим переход эмбола через дефект овального отверстия в левые отделы сердца.
Нерастворимый сгусток в полостях сердца максимально опасен. Когда внутренний тромб в сердце оторвался, его «поведение» становится особенно непредсказуемым. Поскольку эмбол имеет беспрепятственную возможность выброса с кровью желудочков как в ближайшие артерии головного мозга, так и в легкие.
Почему образуются тромбы в сердце?
Эмбол может попасть в полости сердца из других сосудов с кровотоком. Но возможно внутрисердечное образование сгустка крови, его рост с последующим тяжелым вредом кровообращению.
- Причины первичного расположения в области предсердий и желудочков заключаются в:
- повреждении сердечной стенки и клапанов, вызывающем завихрения потока крови;замедленной скорости кровотока;повышенной свертываемости крови.
- Подобные условия имеют место при следующих болезнях:
Измененное направление потоков крови в предсердиях при фибрилляции способствует тромбообразованию
Значительную роль играет присоединение к клиническому течению заболеваний сердца и сосудов воспаления легких, ангины, гриппа. При этих болезнях значительно активируется выработка фибрина (одной из составляющих кровяного сгустка).
Особенности внутрисердечной локализации
- Тромбы отличаются по строению, внешнему виду. В сосудах принято различать:
- в артериях — «белые» тромбы, сформированные тромбоцитами, лейкоцитами, фибрином;в венах — «красные», состоящие из тех же клеток + эритроциты;гиалиновые — образуются в капиллярном русле не содержат фибрин, его заменяют белки.
- Сердечные тромбы являются смешанными, имеют пеструю картину, характерный вид, поэтому еще называются слоистыми. По строению в них принято различать:
- головку (более схожа с «белым» тромбом);тело;хвост (выглядит как «красный» тромб).
- Головкой тромб прикрепляется к внутренней стенке (эпителию эндокарда).
- В проявлении симптомов имеют значение некоторые свойства внутрисердечных сгустков.
- В зависимости от возможности передвигаться внутри полости тромбы могут быть:
- подвижными — свободно перемещаются в предсердиях или желудочках, чаще всего образуются в левом предсердии;неподвижными — одним концом прикреплены к стенке, иногда образуется «ножка», как у полипов.
- Кроме того, по отношению к сердечной полости различают:
Пристеночные образования при своем росте становятся способными перекрыть кровоток
Сравнительная диагностика позволяет отнести подобный вид к прогрессирующему и предполагать скорую возможность полной обтурации.Тромбы левого предсердия постепенно принимают законченную объемную форму и называются шаровидными.
При аневризмах тромбообразование способствует увеличению объема, расширению. Такой тромб называют дилатационным, он ускоряет истончение стенки и ее разрыв.
Симптомы
- Клинические проявления неподвижного тромба выражены значительно меньше. Пациента редко беспокоят:
- тахикардия;одышка в сидячем состоянии.
- В случае подвижности в левом предсердии наблюдаются:
- мучительные приступы сердцебиения, когда толчки сердца сотрясают всю грудную клетку (его клиницисты называют «неистовым»);выделение холодного липкого пота;резкое побледнение с синюшностью губ и пальцев;обморочные состояния.
Во время приступа пульс на лучевой артерии не определяется или резко ослаблен. При аускультации могут исчезать ранее прослушиваемые шумы.Для шаровидного тромба или закрепленного «ножкой» характерны симптомы ухудшения состояния в сидячем положении, когда он опускается и закупоривает венозное отверстие.
- Приведение больного в лежачее состояние значительно улучшает самочувствие.
- Длительность приступов потери сознания колеблется индивидуально: от нескольких секунд до двух часов.
- Кардиохирурги обращают внимание на роль раздражения зоны ушек предсердий в рефлекторном спазме сосудов головного мозга, поскольку последующее удаление тромба показывает, что по своему размеру он не мог перекрыть кровоток.
- Признаками тромбообразования у больного с заболеванием сердца могут быть:
- стойкая сердечная недостаточность, плохо реагирующая на лечение;выраженная одышка, цианоз рук и ног, тахикардия, пожелтение кожи;формирование легочной гипертензии.
Диагностика
К сожалению, часто прижизненная диагностика отстает от скорости развития заболевания. Использование электрокардиографического исследования не может нацелить врача на диагноз, поскольку оно не выявляет тромб.Нуждающимся пациентам следует чаще делать ультразвуковое обследование, допплерографию. Эти методы имеют возможность визуализировать строение полостей сердца.
- Из правых отделов сердца тромб попадает в легочную артерию
- Дифференциальную диагностику по клиническим признакам проводят с:
- эмболией легочной артерии — учитываются острые боли в боку, резкая внезапная одышка, кашель с кровянистой мокротой, цианоз верхних отделов туловища, отек легкого, длительность течения;миксомой предсердия — напоминает митральный стеноз, но не имеет характерного ухудшения состояния пациента в положении сидя, у пациента обычно отсутствует предшествующий ревматический анамнез.
- Если неподвижный тромб в сердце оторвался, то признаками осложнений становятся острые симптомы нарушения кровообращения в разных органах:
- об эмболии в сосуды головного мозга говорит развитие острого ишемического инсульта с параличами, нарушением речи, зрения, статистика осложнений митрального стеноза говорит о том, что от подобных тромбоэмболий страдают до 70% пациентов;при тромбозе яремной вены на шее возникает резкое головокружение, интенсивная головная боль, возможны нарушения зрения;отрыв частицы тромба и попадание в одну из венечных артерий вызывает клинику острого инфаркта миокарда с резкими болями, шоковым состоянием;эмболия почечных артерий проявляется сильными болями в пояснице, нарушением выделения мочи;тромбоз брыжеечных сосудов способствует перитониту с некрозом кишечных петель, проявляется сильными болями в животе, метеоризмом;если эмбол доходит до артерий верхних и нижних конечностей, развивается картина обескровливания, побледнение и посинение кожи, отсутствие пульсации, холодные кожные покровы на ощупь, имеется вероятность гангрены и предстоящей операции по ампутации.
Лечение
Для лечения тромбоза внутри сердца единственным методом является своевременная операция с извлечением тромба. Консервативные методы позволяют предупредить повышенное тромбообразование, но не устранить уже образовавшийся сгусток.
- Пациентам необходима полноценная терапия:
- сердечной недостаточности;гипертензии;ревматизма;заболеваний крови, повышающих свертываемость крови;хирургическое устранение патологии при пороках сердца.
- Для поддержки нормальной вязкости крови пациенты постоянно должны принимать поддерживающие дозировки:
- антиагрегантов — не позволяют тромбоцитам склеиваться;антикоагулянтов — действуют на факторы свертываемости.
Хирургическим путем удаляют тромбы из сердца и крупных сосудов только в специализированных отделениях. Для этого нужна подготовленная операционная с аппаратурой для искусственного кровообращения.
Разработаны операции по эндоскопической тромбэктомии. При этом хирург на открытом сердце вводит эндоскоп через ушки в предсердиях, осматривает и удаляет все встреченные сгустки.
Операция не устраняет основных патогенетических процессов, приводящих к повышенному тромбообразованию, проводится по жизненным показаниям. Поэтому пациенту придется после успешного избавления от тромба бороться с повторением процесса.
Тромбоз камер сердца рассматривается как серьезное осложнение многих прогрессирующих заболеваний. Состояние пациента обычно настолько тяжелое, что решение об оперативном извлечении тромба для пациента и родственников является очень ответственным шагом. Необходимо досконально обсудить его с лечащим врачом.
Сотрудники медицинских кардиологических институтов постоянно исследуют вопрос, почему образуется тромб в сердце, как эта патология сказывается на жизни и здоровье человека? Как показывает статистика МОЗ, с этим заболеванием сталкиваются все люди планеты, оно является серьезным и опасным, при неправильно оказанной медицинской помощи может закончиться летальным исходом.
Как по первым признакам узнать, что кровяной сгусток начал движение по артерии в сердце? Каковы эффективные методы диагностики и лечения? Каждый из этих вопросов требует детального разъяснения, ведь информативная грамотность помогает избежать летального исхода, спасти жизнь человека в любом возрасте.
Симптоматика тромбоза внутрисердечных сосудов и его причины
Симптомы наличия тромба в сосудах сердечной мышцы напрямую зависят от его типа.
Тромб может быть:
Подвижным. Он легко перемещается по сосудам, находящимся в желудочке и предсердье. Неподвижным. Такой вид прикреплен к стенке сосуда одним концом.
- В случае если у больного имеется подвижный тромб, то он будет ощущать следующие симптомы:
- головокружение; временную потерю сознания; бледность кожи лица; резкое снижение давления; тахикардию; отдышку; удушье.
- Если тромбы в сердце неподвижные, то у пациента могут проявляться признаки недуга, аналогичные предыдущим, но к ним еще присоединяются:
- болевые ощущения в области сердца; ярко выраженная тахикардия.
Тромбоз сосудов сердца также влияет на периферические участки организма. Если сгусток разместился в правой стороне сердца, то страдает легочная артерия, если в левой – сосуды мозга. Очень часто у таких больных фиксируются ишемические инсульты.
- Внутрисердечный тромбоз может развиваться как первичный, так и стать следствием определенного заболевания.
- Чаще всего данная проблема появляется из-за:
- замедленного кровотока в сосудах; высокого индекса свертываемости крови; патологических изменений или повреждений сосудов, клапанов сердца; пороков сердечной мышцы; инфаркта миокарда; ярко выраженной аритмии.
Очень часто тромбоз сосудов провоцирует заболевания, при которых увеличивается выработка фибрина. К ним относят: ангину, воспаления легких, грипп.
Диагностика и варианты лечения
Диагностика данного заболевания происходит на первичном приеме больного. Врач-кардиолог выясняет жалобы и дает рекомендации к дальнейшим действиям.
В современной медицине могут предложить следующие варианты диагностики:
Коагулограмму. Инструментальное исследование. Спектральную доплерографию. Флебографию. МРТ. Рентген легких. УЗИ.
Любой из перечисленных видов диагностик позволяет врачу подтвердить установленный диагноз, увидеть место локализации сгустка, его вид и размер. Все эти данные помогут в выборе дальнейшей тактики лечения.
Назначение методов лечения зависит от общего состояния, возможных рисков для здоровья. Здесь врач обязательно учитывает, что тромб может оторваться в любой момент и привести к летальному исходу.
В качестве консервативного лечения могут применяться:
антиагреганты. Они уменьшают степень плотности тромба. К этим препаратам относят: Ацетилсалициловую кислоту, Зилт, Плавикс, Дипиридамол. Действуя на главные клетки –тромбоциты, удается предотвратить дальнейшее прогрессирование тромба; антикоагулянты прямого и непрямого действия. К этим препаратам относят: Ривароксабан, Апиксабан, Варфарин.
Они уменьшают показатель свертываемости крови. Такие препараты являются эффективными и рекомендуются при массивных тромбозах или в случае, когда пациент перенес инфаркт, инсульт; тромболитические препараты, первоочередная задача которых – разрушить скопившиеся в сосудах и сердце тромбы.
Самыми эффективными среди этой группы названы: Урокиназа, Проурокиназа, Алтеплаза. Эти препараты используются только при лечении в стационарах; препараты, которые улучшают отток жидкости из мышечных тканей в организме; антиаритмики. Среди эффективных выделяют: Бета-блокаторы, Аллапинин, Амиодарон.
Эти лекарства не предотвращают возникновения или движения тромбов в сердце, но при комплексном лечении значительно снижают риск возникновения новых сгустков.
В случае если тромб отрывается, то врачи проводят экстренное хирургическое вмешательство.
Это может быть:
шунтирование. В таком случае хирург использует наложение дополнительного пути в обход пораженного сосуда. Такая операция проводится только под полным наркозом; расширение сосудов или стенирование. Этот вид является более современным.
Операция проходит без использования наркоза. В пораженный сосуд устанавливается полый цилиндр, который не дает ему закрываться.
Во время такой процедуры некоторые хирурги сразу удаляют тромб при помощи отсасывания специальным шприцом;
механическое удаление тромба из сердца с установкой кава-фильтра.
Во всех вариантах лечения, чтобы избежать отрыва тромба, больным проводится терапия только в условиях стационара. Им показан строгий постельный режим.
Такие меры связаны с тем, что все перечисленные препараты относятся к сильнодействующим. При неправильном использовании или нерационально составленной схеме могут произойти самые непредсказуемые ситуации. Среди наиболее опасных врачи называют кровотечение или кровоизлияние во внутренние органы.
Чтобы предотвратить развитие побочных эффектов, прием всех препаратов должен происходить только после полной диагностики, прохождения коагулограммы и под наблюдением лечащего врача. Таким пациентам нужен постоянный мониторинг ситуации, проверка свертываемости крови, своевременная коррекция лечения.
Профилактика заболевания
Так как увидеть заранее формирование сгустка в своем сосуде невозможно, то врачи рекомендуют проходить регулярные медицинские осмотры и выполнять следующие рекомендации:
Вести активную жизнь. Заниматься собой, соблюдать все правила здорового образа жизни нужно с молодого возраста, чтобы в дальнейшем избежать оторвавшегося тромба и летального исхода. Сбалансированно питаться.
Рацион каждого человека должен содержать только качественные и натуральные продукты.
Каждый день питание следует наполнять витаминным комплексом, целебными напитками, которые помогут предотвратить патологические изменения в сердечно-сосудистой системе.
Избегать стрессовых ситуаций и сильных волнений. Оторвавшимся тромбам иногда достаточно сильного волнения, переживания.
Спазмирование сосудов, выброс дополнительного адреналина – это прямая угроза здоровью человека. От чего точно нужно отказаться, так это от алкоголя и курения. Систематическая физическая нагрузка.
При регулярных и достаточных занятиях спортом удается тренировать не только мышечную, но и сосудистую систему.
В случае, когда пациент имеет в диагнозе внутрисердечный тромбоз, ему также нужны регулярные профилактические мероприятия.
К ним относят:
Осмотр у кардиолога не реже чем 1 раз в 6 месяцев. Назначение Ацетилсалициловой кислоты или Аспирина на регулярной основе. Ношение курсами компрессионного белья, которое используется при варикозе.
Тромб в сердце – это серьезное заболевание, которое требует незамедлительной медицинской помощи. Только своевременное обращение к врачу, правильно сделанная диагностика, составленная схема лечения позволит избежать развития серьезных осложнений или летального исхода.
- Соблюдение элементарных правил профилактики тромбоза сосудов, занятия спортом, посещение врача или диагностические лаборатории не менее 1 раза в год позволяют каждому быть здоровым до конца своих дней!
- Рекомендуем прочитать:
- adminГлавная страница » Тромбы
Удаление вен при варикозе. Последствия операции и реабилитация
Многих больных варикозом операция по удалению вен пугает: если вены удалить или перевязать, то каким образом будет циркулировать кровь в сосудах ног? На самом деле, по расположенным под кожей венам – тем самым, которые и формируют неэстетичные варикозные узлы – циркулирует лишь десятая часть крови. Удаление поверхностных вен не создает ощутимой дополнительной нагрузки на глубокие вены.
Восстановление после операции по удалению варикозно расширенных вен на ногах должно быть комплексным, его цель – предотвратить осложнения заболевания, появления рецидивов, и как можно скорее возвратить пациента к работе и привычным делам. Мероприятия, формирующие восстановительную программу после операции, зависят от степени запущенности заболевания, характера операции, а также общего состояния пациента и особенностей его организма.
Какие операции проводят при варикозном расширении вен на ногах
Существует три основных вида операций при варикозе нижних конечностей: классическая венэктомия (флебэктомия), стриппинг и лигирование вены.
Классическая венэктомия (флебэктомия). На ноге в ходе такого вмешательства производится продольный разрез кожи, соответствующий ходу варикозно расширенной вены.
Сосуд выделяется, перевязывается в районе лодыжки и колена (если речь о голени) или колена и паха (если удаляется вена на бедре), перевязываются крупные ответвления вены и она отсекается, после чего разрез зашивают.
Флебэктомия – устаревшая технология, которая в наши дни практически не применяется, так как на смену ей пришли новые, менее травматичные и более эффективные способы операции.
Стриппинг. Более совершенная и современная модификация флебэктомии и менее травматичная, чем классическая операция.
Суть вмешательства заключается в том, что в области лодыжки и колена (или колена и паха) делаются небольшие проколы, вена выделяется, перевязывается, в ее просвет вводят специальный гибкий проволочный зонд и с его помощью «выдергивают» вену из-под кожи. Рубцы после такого вмешательства минимальны.
Лигирование вены. При таком вмешательстве варикозно расширенная вена не удаляется полностью, она лишь перевязывается у основания варикозных узлов, благодаря чему циркуляция крови в сосуде прекращается и узлы спадаются.
Такой тип вмешательства считается неэффективным для крупных вен, однако для небольших по диаметру сосудов он более целесообразен, чем их полное удаление.
Также перевязка вен имеет смысл, если сосуд от природы очень извитой, имеет крутые изгибы или резкие сужения, из-за чего проведение зонда по всей длине вены становится невозможным.
Какие могут быть последствия после удаления вен
Операции по удалению варикозно расширенных вен – достаточно травматичные вмешательства, серьезно нарушающие внутреннее равновесие организма.
Поэтому нужно быть готовым к определенному дискомфорту в послеоперационном периоде: боль в области вмешательства; гематомы на месте удаленной вены и в местах наложения швов на кожу; отечность ноги в месте удаленной вены и швов; умеренная кровоточивость послеоперационной раны; общая слабость, повышение температуры, тошнота.
Почему возникают такие последствия? После удаления вен на ногах в тканях, которые раньше окружали сосуд, неизбежно возникает воспалительный процесс – это естественная, физиологическая реакция организма на проведенное вмешательство, направленная на заживление повреждения.
Любой воспалительный процесс сопровождается местным отеком и болью, возможны и общие симптомы недомогания: тошнота, повышение температуры тела, слабость. Через несколько дней после вмешательства они проходят.
Небольшое кровотечение из послеоперационной раны тоже не должно беспокоить: при удалении вены обрываются небольшие сосуды, которые затем спадаются, и истечение крови прекращается. При соблюдении рекомендаций хирурга неприятные явления быстро исчезнут.
В отдельных случаях после операции венэктомии на ногах возможно инфицирование области вмешательства, нагноение, тромбоэмболия или скопление в перевязанной вене крови с развитием воспаления сосуда. Но благодаря современным возможностям хирургии и совершенству хирургической техники такие осложнения встречаются крайне редко.
Как нужно провести послеоперационный период
Послеоперационный период после флебэктомии на ногах длится десять дней: с момента самой операции до полного снятия швов. В это время прооперированная конечность нуждается в особом внимании и специальном уходе.
После операции больному проводится компрессия нижних конечностей при помощи компрессионного трикотажа.
Компрессия – важное условие гладкого течения послеоперационного периода, так как она позволяет сдавить подкожные вены, предотвратить застой крови в них, и, соответственно, формирование тромбов.
Также компрессия ускоряет зарастание небольших вен, оставшихся после удаления основного венозного ствола.
Места, где наложены швы, нельзя мочить. Для гигиенических целей в послеоперационном периоде применяются влажные салфетки или смоченная водой марля. Швы регулярно обрабатываются йодом и для их защиты от повреждения и загрязнения накладывается стерильная повязка или наклейка.
https://www.youtube.com/watch?v=9R8tIqtxOPM
Для уменьшения отечности нижних конечностей рекомендуется держать их приподнятыми – на подушке, тканевом валике высотой до 15 см. При интенсивных болях после операции врач может назначить обезболивающие препараты, для профилактики гнойных осложнений – антибиотики.
Какие мероприятия рекомендованы в реабилитационном периоде
Реабилитационный период начинается сразу после окончания послеоперационного, то есть через 10 дней после операции. Швы в этот момент уже сняты, послеоперационные проколы, если нет осложнений, зажили. Но процессы восстановления организма продолжаются. Для того, чтобы восстановление произошло как можно скорее, врач корректирует образ жизни больного. В реабилитационном периоде необходимы:
- прием назначенных флебологом лекарств;
- разумная физическая активность, ЛФК;
- компрессия конечности;
- работа в щадящих условиях, ограничение тяжелого физического труда;
- коррекция питания;
- физиотерапия, массаж.
Лекарственная терапия в послеоперационный период подразумевает прием препаратов, которые повышают тонус венозных стенок, улучшают реологические свойства (текучести) крови, оказывают противоотечное действие.
К рекомендованным в реабилитационный период препаратам относят средства на основе троксерутина, диосмина, препараты с витаминами С и РР, экстрактами гинкго билоба, конского каштана.
В качестве противосвертывающих средств применяют препараты салициловой кислоты, гирудина, гепарина.
Лекарства назначаются как в виде препаратов общего действия (таблетки, капсулы для приема внутрь), так и местных средств (гелей, мазей для нанесения непосредственно на кожу нижних конечностей). Грамотная лекарственная терапия в реабилитационном периоде позволяет ускорить восстановление микроциркуляции и одновременно служит эффективной профилактикой рецидивов заболевания.
Умеренная физическая активность необходима для стимуляции циркуляции крови в нижних конечностях, предотвращения ее застоя, формирования тромбов. В качестве оптимальных мероприятий по активизации больного рекомендуются пешие прогулки в умеренном темпе, плавание, комплексы ЛФК. Бег в реабилитационном периоде не рекомендуется.
В реабилитационном периоде компрессия на ногах обязательна. Сдавливание нижних конечностей необходимо всем больным, страдающим варикозным расширением вен – оно помогает предотвратить прогрессирование болезни, развитие осложнений. Рекомендует способ компрессии и подбирает размер эластичного белья врач-флеболог.
Щадящие условия труда необходимы для того, чтобы не возникло рецидива патологии, перехода ее на глубокие вены ног. Варикозное расширение вен нередко является следствием тяжелых условий работы, особенностей профессиональной деятельности.
Если работа связана с длительным стоянием – возможно, стоит сменить ее или хотя бы регулярно в течение рабочего дня выполнять комплексы лечебной гимнастики, направленные на улучшение циркуляции крови в ногах.
Работа в условиях высоких температур, связанная с вибрацией, переносом тяжестей противопоказана.
Коррекция питания после операции удаления вен на ногах должна быть направлена в сторону рационализации. Еда нужна полноценная, здоровая, богатая белком, клетчаткой, витаминами и микроэлементами. При лишнем весе следует снизить калорийность рациона, так как ожирение – один из факторов прогрессирования варикоза.
Физиотерапевтические методики в реабилитационном периоде ускоряют восстановление. Программу физиотерапевтического лечения рекомендует врач, могут быть полезны обертывания, электрофорез, увч, магнитотерапия. Массаж в реабилитационном периоде помогает эффективно устранить отечность.
Грамотное ведение послеоперационного периода после удаления расширенных вен на ногах, ответственное отношение к рекомендациям врача помогут как можно скорее устранить естественный дискомфорт, который возникает после операции, предотвратить вероятные осложнения и ускорить возврат пациента к полноценной жизни.
Как не допустить повторной операции
Нужно понимать: варикоз после операции не исчезнет. Можно удалить расширенную вену, но склонность к расширению других сосудов останется. Поэтому после операции необходимо предпринимать меры профилактики дальнейшего прогрессирования варикозной болезни.
Если работа предполагает долгое сидение, то рекомендуется делать небольшие перерывы, чтобы пройтись, выполнить простые упражнения. Сидеть за рабочим столом необходимо, поставив ноги на небольшую возвышенность, не закидывая одну ногу на другую.
Следует пить больше воды и меньше кофе, чтобы не допустить обезвоживания. Исключить из рациона фастфуд и газированные напитки. Питаться необходимо по возможности пять раз в день небольшими порциями.
Стоит отказаться от обуви на высоком каблуке и от тесной одежды, сдавливающей вены. Для профилактики прогрессирования варикоза полезно будет носить специальный компрессионный трикотаж, который назначит врач.
Отказаться придется и от посещения бани или сауны. От высокой температуры на теле может появиться еще больше расширенных вен, могут начаться судороги, мышечные боли. Высокая температура воздуха способна спровоцировать и появление трофических язв.
Также важно раз в полгода посещать своего врача-флеболога. Специалист сможет вовремя определить прогрессирование болезни и своевременно принять необходимые меры.
За 25 лет вылечили от варикоза 45000 пациентов. Приходите на бесплатную консультацию флеболога, кандидата медицинских наук Андрея Бегмы, чтобы узнать точный диагноз и получить план лечения.
Операция по удалению тромба: плюсы и минусы хирургии
Тромбоз нижних конечностей – заболевание сосудистой системы, результатом которого становится образование сгустков крови в полости вен или артерий. Если недуг сопровождается воспалительным процессом в месте крепления тромба, больному ставят диагноз «тромбофлебит».
Опасным осложнением этих болезней может стать тромбоэмболия сосудов, в том числе артерий сердца или легкого, и как следствие – гибель пациента.
Можно ли удалить тромб радикальным путем, чтобы устранить риск трагического исхода? По мнению докторов, операция по удалению тромба считается самой эффективной мерой лечения опасного заболевания.
Список показаний
Образование сгустков в сосудах ног независимо от места их локализации и формы развития представляет прямую угрозу тромбоэмболии сердечной и легочной артерии.
Тромбоз глубоких сосудов представляет повышенную опасность, так как протекает без выраженных симптомов и часто диагностируется лишь на стадии ТЭЛА, когда шансов сохранить пациенту жизнь практически нет.
Пациентам с высоким риском тромбообразования следует регулярно обследовать сосуды, сдавать кровь для проверки скорости ее свертывания. При обнаружении сгустка крови в полости вены или артерии необходимо немедленно провести операцию на тромб.
Показания для удаления тромба в ноге:
- Крупные размеры эритроцитарного сгустка, согласно данным УЗДГ – сканирования.
- Наличие флотации, то есть движение сгустка в полости сосуда.
- Сложное течение варикозного недуга.
- Малая эффективность лекарственной терапии.
- Повышенная опасность ТЭЛА или эмболии сердечной артерии.
Противопоказания
Операция по удалению тромба на ноге противопоказана при следующих обстоятельствах:
- Тяжелое состояние пациента при сопутствующих недугах.
- Истощенное состояние организма.
- Сепсис крови.
- Личная непереносимость кроворазжижающих препаратов.
- Онкологические заболевания.
- Гангрена в месте тромбообразования.
- Тромбоз после лучевой терапии.
- Тяжелое течение беременности.
- Постфлебитический синдром.
Метод классической хирургии
Стандартная операция на тромб проводится так: в стенке вены делается разрез при помощи скальпеля, лазера или радиоволнового ножа и сгусток удаляется механическим путем, затем полость сосуда дезинфицируется и зашивается. Данная методика предполагает общий наркоз, довольно длительную реабилитацию, курс антикоагулянтов после операции.
Классический способ тромбэктомии эффективен при удалении сгустков из поверхностной вены при флеботромбозе или тромбофлебите.
Малоинвазивные методы
Эндоваскулярная тромбэктомия выполняется на современном медицинском оборудовании. Предполагает введение катетера в сосуд, где сформировался эритроцитарный сгусток и его удаление при помощи различных методик:
Обзор способа лечения суставов при помощи плазмолифтинга
Вытягивание при помощи зонда
Если необходимо удаление тромба из артерии или вены, операцию проводят так. На основании данных УЗДГ – сканирования определяют степень поражения мягких тканей, место расположения сгустка.
Затем делается небольшой разрез тканей и артерии бедра, куда вставляется катетер.
Внутри этого приспособления расположено устройство, которое фиксирует сгусток, после чего катетер вместе с удаленным сгустком вытягивают наружу.
Длительность такой процедуры составляет от 10 до 20 минут. Этот метод удаления тромбов восстанавливает артериальный кровоток, устраняет болезненность, не требует долгого реабилитационного периода.
Тромболизис
Делается операция следующим образом. Больной получает местное обезболивание, затем вводят катетер в глубокий сосуд, расположенный рядом с тромбированной веной. Потом катетер приближают к месту тромбообразования, для чего используют ангиографическое оборудование.
Когда зонд соприкасается с тромбом, через него начинает поступать лекарство – тромболитик, и сгусток начинает разрушаться.
Такой метод лечения имеет много преимуществ:
- Малая инвазивность и травматичность.
- Отсутствие необходимости в общем наркозе.
- Короткий период реабилитации.
- Малая угроза осложнений и побочных эффектов.
Удаление тромба лазером
Применяется, в том числе, при диагностировании восходящего тромбоза большой или малой вены бедра, когда имеется риск закупорки более крупных сосудов.
Как удаляют тромб в ноге лазерным методом?
Пациент получает местное обезболивание, затем в полость вены выше области локализации сгустка вводится катетер, по которому поступают лазерные лучи, склеивающие венозный просвет. При таком лечении закрываются только пораженные области сосуда.
Преимущества
- Малая инвазивность, отсутствие необходимости в разрезе. После местного наркоза венозная стенка прокалывается специальной иглой, через которую проходит светодиод. Метод УЗИ позволяет контролировать действие лазера внутри полости сосуда.
- Отсутствие болевых ощущений.
Пациент чувствует лишь умеренную боль от укола анестетика.
- Недолгий период реабилитации: больничный длится 4-5 дней. Как правило, после процедуры пациент может отправляться домой, с условием применения рекомендованных медикаментозных средств и компрессионного трикотажа.
- Убрать тромбы лазером можно сразу на обеих конечностях, ввиду малой травматичности.
- Отсутствие видимых рубцов на коже. Сразу после процедуры следы слегка заметны, но по прошествии 2 месяцев они проходят сами собой.
- Малый риск повторных рецидивов.
- Удаления сосуда не происходит.
В месте воздействия лучей они склеиваются при помощи соединительной ткани.
Диагностика и лечение идиопатического артрита
Недостатки
- Эффективен лишь для сосудов диаметром менее 1 см, в противном случае рекомендуется обычная тромбэктомия.
- В месте абляции возможно развитие варикозного недуга. Чтобы не допустить осложнения, рекомендуется тщательно следовать советам доктора в части профилактических мер.
- После вмешательства рекомендуется носить компрессионный трикотаж.
- Нельзя применять при атеросклерозе сосудов и ожирении.
- Стоимость такого лечения доступна не всем. Цена одного сеанса лазерного удаления тромбов обойдется в 15-20 тысяч рублей.
Реабилитационный период
После тромбэктомии независимо от методики лечения пациентам необходимо выполнять ряд медицинских рекомендаций.
- Принимать кроворазжижающие средства: антикоагулянты, антиагреганты.
- Для предупреждения риска воспаления следует пить антивоспалительные препараты нестероидного действия.
- Если присутствует болевой синдром, разрешено употребление анальгетиков.
- В первые несколько месяцев следует носить компрессионное белье.
- Необходимо исключить: любые спортивные упражнения и длительные прогулки, алкоголь и табачные изделия, косметические и гигиенические процедуры, предусматривающие нагревание кожи.
 Среди эндоваскулярных методик, являющихся хорошей альтернативой массированной лекарственной терапии, наибольшее распространение получил селективный тромболизис. Суть метода — введение через катетер в тромб раствора, разжижающего сгусток, (лекарственная группа — тромболитики). Применяется для рассасывания небольших свежих тромботических образований.
Среди эндоваскулярных методик, являющихся хорошей альтернативой массированной лекарственной терапии, наибольшее распространение получил селективный тромболизис. Суть метода — введение через катетер в тромб раствора, разжижающего сгусток, (лекарственная группа — тромболитики). Применяется для рассасывания небольших свежих тромботических образований.
 Перед проведением операции, которая, в среднем, длится 15 минут, осуществляется промывание кишечника. Местная анестезия (двухпроцентный раствор лидокаина) полностью устраняет боль. Врач обязан уточнить у пациента о склонности к аллергии на лекарства. Если больной не может представить достоверной информации, необходимо провести пробу на предмет «антагонизма» анестетика. Если препараты новокаинового ряда не подходят, применяют другие виды обезболивания.
Перед проведением операции, которая, в среднем, длится 15 минут, осуществляется промывание кишечника. Местная анестезия (двухпроцентный раствор лидокаина) полностью устраняет боль. Врач обязан уточнить у пациента о склонности к аллергии на лекарства. Если больной не может представить достоверной информации, необходимо провести пробу на предмет «антагонизма» анестетика. Если препараты новокаинового ряда не подходят, применяют другие виды обезболивания.