Повышение уровня внутричерепного давления зачастую вызывает у родителей настоящий приступ паники. Растерявшись, они совершенно не знают, что делать в такой ситуации со своим ребенком, куда обращаться.
В современной педиатрической практике все чаще регистрируются случаи повышения внутричерепного давления. У ребенка это может проявляться по-разному. Легкие случаи заболевания протекают даже без существенного изменения самочувствия. У малышей лишь немного нарушается поведение, появляются неспецифические симптомы. Более тяжелые формы болезни требуют экстренного медицинского вмешательства.
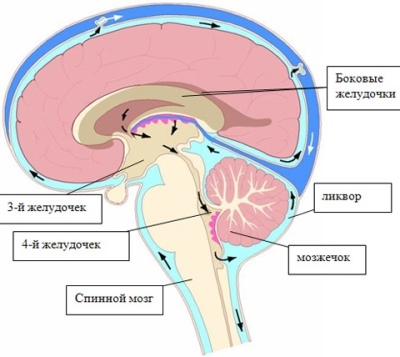
Высокое давление в головном мозге врачи также называют внутричерепной гипертензией или гипертензионным синдромом. При данном состоянии происходит нарушение микроциркуляции ликворной жидкости. В норме ликвор циркулирует между оболочками спинного и головного мозга. Он омывает жизненно важные органы и переносит все необходимые питательные вещества.
Обычно повышение внутричерепного давления не является самостоятельным заболеванием. Оно возникает из-за нескольких разнообразных причин. В настоящее время их насчитывается достаточно большое количество. Провоцирующие факторы воздействуют на циркуляцию спинномозговой жидкости, что в конечном итоге способствует повышению внутричерепного давления.
Головной мозг снаружи покрыт несколькими оболочками: твердой, паутинной и мягкой. Между ними свободно циркулирует ликворная жидкость. Она образуется в специальных цистернах — мозговых желудочках. Они созданы природой не только для образования ликвора, но и также для его хранения. Правильная циркуляция спинномозговой жидкости способствует нормальному уровню внутричерепного давления.
Циркуляция ликвора происходит между оболочками головного и спинного мозга. Между данными анатомическими структурами есть особые микроскопические щели. Они способствуют спокойному течению жидкости и сохранению стабильного уровня внутричерепного давления. Ликвор образуется регулярно. Это способствует сохранению и поддержанию уровня внутричерепного давления в строго определенных значениях.
Гипертензионный синдром может появляться у ребенка в результате отклонения показателей от нормы. Нормальное значение внутричерепного давления у новорожденных составляет 2-6 мм рт. ст. У детей более старшего возраста – от 3 до 7 мм рт. ст. Со взрослением и ростом ребенка показатели измерений внутричерепного давления меняются. У взрослых нормальное внутричерепное давление обычно составляет от 5 до 15 мм рт. ст.
Небольшое повышение еще не означает, что ребенок серьезно болен. К появлению такого состояния могут привести даже интенсивные физические нагрузки, сильный психоэмоциональный стресс или последствия только что перенесенного простудного заболевания.
К развитию гипертензионного синдрома приводят различные причины, которые способствуют нарушению оттока спинномозговой жидкости. Избыточное скопление ликвора в мозговых желудочках и между оболочками мозга приводит к повышению внутричерепного давления, которое может значительно превышать нормальные показатели.
Наиболее часто к повышению приводят следующие причины:
- Внутриутробное гипоксическое состояние плода. Это состояние возникает во время осложненных родов. Обычно у будущих мам до рождения малышей обнаруживаются различные патологии плаценты. В некоторых случаях к гипоксии плода приводят роды, протекающие с осложнениями.
- Травмы, полученные во время родов. Неправильно выполненное оперативное вмешательство способствует нанесению малышу повреждений головы во время проведения родов. Это состояние приводит к механическому повреждению мозговых цистерн – и даже к микроразрывам оболочек.
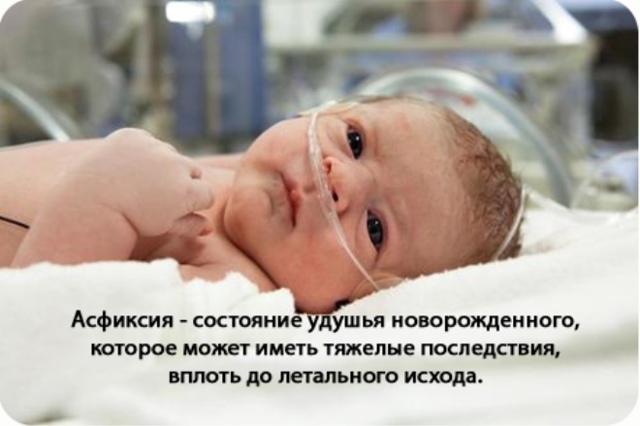
- Асфиксия новорожденных. Это патологическое состояние сопровождается повышенным скоплением в крови новорожденного углекислого газа при недостаточном содержании кислорода. Длительное кислородное голодание приводит к нарушенному образованию ликвора и нарушению его оттока, что способствует развитию гипертензионного состояния.
- Различные инфекции. К развитию внутричерепной гипертензии могут приводить как вирусы, так и некоторые виды бактерий. Микроскопический размер позволяет этим микроорганизмам легко проникать через гематоэнцефалический барьер и вызывать воспалительный процесс в головном мозге. Зачастую к гипертензионному синдрому приводит последствие менингококковой инфекции.
- Врожденные аномалии. При болезни Арнольда-Киари происходит некоторое ущемление продолговатого головного мозга в затылочном отверстии – в связи с анатомическим дефектом строения. В конечном итоге данное состояние сопровождается нарушением оттока ликвора из мозговых желудочков до оболочек спинного мозга.
- Различные токсические отравления. Токсины, попадающие в организм, быстро распространяются по всему кровотоку и легко проникают через гемато-энцефалический барьер. Не только экзогенные, но и эндогенные вещества могут вызывать нарушения циркуляции ликвора и повышение внутричерепного давления.
- Травмы в шейном отделе позвоночника. Зачастую подвывихи, а также смещения шейных позвонков в результате травм и повреждений могут привести к нарушению циркуляции ликвора. Нарушение оттока способствует повышению внутричерепного давления.
- Новообразования. Различные опухоли, которые растут в головном и спинном мозге, могут сдавливать мозговые желудочки. Это приводит к нарушению оттока спинномозговой жидкости. При больших образованиях гипертензионный синдром бывает достаточно выраженным.
- Менингиты и воспалительные заболевания оболочек головного мозга. Воспалительный процесс быстро распространяется по всем мозговым структурам. Спинномозговая жидкость образуется в нарушенном режиме. Происходит сильное нарушение оттока ликвора в спинномозговое пространство. Это приводит к развитию гипертензионного синдрома.
- Внутричерепное кровоизлияние. У малышей это состояние возникает в результате черепно-мозговой травмы или геморрагического васкулита. Повреждение кровеносных сосудов приводит к нарушению образования ликвора, что запускает развитие внутричерепной гипертензии.
- Выраженное ожирение. Это состояние способствует развитию у ребенка нарушения венозного оттока.
- Заболевания эндокринной системы. Сниженная функция щитовидной железы, а также патологии надпочечников часто становятся причинами возникновения гипертензионного синдрома у малышей. Нарушенный уровень гормонов способствует спазму питающих головных мозг сосудов, что в конечном итоге провоцирует развитие внутричерепной гипертензии.
Распознать небольшое повышение внутричерепного давления у ребенка достаточно трудно. Симптомы гипертензионного синдрома зачастую неспецифичны. Их можно спутать с другими проявлениями, встречающимися при многих воспалительных заболеваниях.
Распознать повышение внутричерепного давления можно по следующим клиническим признакам:
- Увеличение в размерах головки. Этот симптом особенно отчетливо проявляется у новорожденных малышей. При тяжелой гипертензии размеры головы могут превышать возрастные нормы на несколько сантиметров.
- Изменение глазниц. Глаза достаточно сильно выпячиваются вперед. Верхние веки обычно не могут сомкнуться плотно. Этот симптом можно выявить и самостоятельно. У малышей отчетливо видны радужные оболочки глаз во время сна.
- Отчетливая пульсация большого родничка. Этот симптом встречается у новорожденных малышей. При осмотре большой родничок немного выступает над кожными покровами головы.
- Сильно выступающие вены. Они особенно отчетливо проявляются у деток в первые дни после рождения. При появлении гипертензионного синдрома вены становятся переполненными, их очень хорошо видно.
- Повышенное срыгивание. Достаточно характерный симптом для новорожденных. Повышенный уровень внутричерепного давления приводит к сдавлению всех жизненно важных центров, которые отвечают за базовые функции организма. Малыш может срыгивать пищу многократно – в течение всего дня.
- Изменение общего состояния. Малыши становятся очень беспокойными. Положение на спине только усиливает болезненное состояние. На руках они чувствуют себя гораздо лучше. В горизонтальном положении значительно усиливается наполнение вен, что способствует нарастанию внутричерепного давления.
- Нарушение сна. Обычно малыши испытывают трудности с засыпанием. Сон становится поверхностным и легко нарушается. Обычно ребенок не может спать больше пары часов. Он постоянно просыпается в течение ночи, может быть напуган. Обычно этот симптом сильно выражен у малышей в возрасте 2-7 лет.
- Нарушение общего психического и физического развития. При осмотре такого ребенка лечащий педиатр замечает, что показатели здоровья малыша сильно отличаются от возрастных норм. Базовые показатели физического развития у маленьких пациентов с регулярным гипертензионным синдромом сильно отклоняются от нормальных значений.
- Появление головной боли. Наиболее характерно ее нарастание в вечернее время или к ночи. В некоторых случаях болевой синдром появляется у детей и после пробуждения. Головная боль имеет разлитой характер. Интенсивность может быть от совсем легкой до нестерпимой и зависит от тяжести течения основного заболевания.
- Нарушение речи. Врачи называют это термином «афазия». При нарушении работы отдельных центров в головном мозге происходит повреждение речевого аппарата. Ребенку становится трудно подбирать слова. При разговоре он может путать речевые обороты или забывает самые простые выражения.
- Постоянное подташнивание. В тяжелых случаях — рвота. Обычно она бывает однократной, достаточно обильной. Рвота при внутричерепных гипертензиях совсем не связана с пищей, которую ребенок получал накануне. Обычно она не приносит ребенку сильного улучшения самочувствия.
- Трудности с запоминанием. У детей школьного возраста наблюдаются проблемы с обучением. Даже простые задания могут вызывать у них существенные трудности. Деткам с постоянной внутричерепной гипертензией достаточно сложно сосредоточиться на конкретных предметах.
- Изменение поведения. Ребенок в силу своего болезненного состояния становится весьма нервозным, капризным. Многие детки отказываются от еды, у них ухудшается аппетит. Со стороны такой малыш выглядит достаточно подавленным.
Измерить внутричерепное давление в домашних условиях в настоящее время не представляется возможным. Все методы вспомогательные. Проверить у ребенка симптомы внутричерепной гипертензии может каждый педиатр. При появлении подозрений на наличие гипертензионного синдрома лучше все-таки показать малыша неврологу. Этот врач обладает необходимыми знаниями о том, какое лечение понадобится для устранения неблагоприятных симптомов.
Выявить внутричерепную гипертензию помогут следующие обследования:
- Общеклинические анализы крови. Помогают установить наличие в организме вирусной или бактериальной инфекций, которые могли бы вызвать внутримозговое инфицирование.
- Исследование ликвора. Назначается только по особым медицинским показаниям (детскими неврологами). Позволяет выявить особые нейроинфекции и последствия травм спинного и головного мозга.
- Консультация окулиста и проведение расширенного осмотра глазного дна. Специалист может выявить различные спазмы кровеносных сосудов, что является косвенным признаком наличия внутричерепной гипертензии.
- Нейросонография. Помогает установить некоторые патологические изменения, возникшие в головном мозге.
- Ультразвуковое исследование. Современные методики позволяют описать анатомические дефекты кровеносных сосудов, а также измерить внутричерепное давление.
- Компьютерная и магнитно-резонансная томография. Достаточно информативные и высокоточные методы. Помогают врачам правильно оценить все имеющиеся патологии, возникшие в мозге и мозговых сосудах. Метод особенно показан малышам, у которых внутричерепная гипертензия развилась в результате родовой травмы, а также после травматического повреждения.
Внутричерепная гипертензия — это состояние, которое может быть весьма опасно. При длительном или неблагоприятном течении оно может привести к наступлению весьма неблагоприятных для жизни осложнений.
К ним относятся: развитие эпилептического статуса, нарушение психики, появление симптомов вегетососудистой дистонии в подростковом возрасте, снижение зрительной функции, повышенная утомляемость и чрезмерная раздражительность.
В некоторых случаях среди последствий болезни врачи отмечают гиперактивность.
Для терапии внутричерепной гипертензии очень важно первоначально определить, какая причина вызвала данное состояние. Просто устранять последствия заболевания — неправильно. Это может лишь привести к временному улучшению самочувствия. Однако через некоторое время (если причина не была ликвидирована) заболевание может развиться вновь.
После установления внутричерепной гипертензии доктор сможет составить полноценные рекомендации по лечению. Вылечить гипертензионный синдром можно и в домашних условиях, но при регулярном контроле со стороны врачей. Для лечения следует выбирать только те препараты, которые одобрены для использования в детской практике.
Устранить неблагоприятные симптомы помогают мочегонные лекарства. Они выписываются на курсовой прием. В качестве лечебных средств также можно использовать лекарственные травы, обладающие мочегонным действием. К ним относятся брусничный лист, толокнянка, отвар из петрушки, сок из сельдерея и другие. Такие средства можно применять и длительное время – до полной стабилизации состояния.
Для улучшения работы головного мозга используются специальные препараты, оказывающие ноотропное действие или положительно влияющие на тонус мозговых сосудов. Они способствуют нормальному функционированию ликвора внутри межжелудочкового пространства головного мозга. В качестве ноотропного средства можно использовать препарат «Пантогам».
При внутричерепной гипертензии назначаются различные симптоматические средства. Противорвотные препараты помогают устранять неблагоприятные симптомы – подташнивание, рвоту. Витаминные поликомплексы, обогащенные группой В, нужны для нормального функционирования нервной системы и адекватной циркуляции ликвора. Лечение внутричерепной гипертензии проводится до полного устранения неблагоприятных симптомов.
Доктор Комаровский поможет разобраться в этом «страшном» диагнозе. Почему сейчас это заболевание диагностируют так часто? Есть ли основания для беспокойства?
Проверяем уровень внутричерепного давления у ребенка – симптомы и методы диагностики патологии
Сегодня внутричерепное давление стало распространённой проблемой, поэтому родители всё чаще интересуются тем, как определить подобный симптом у ребёнка.
Многие невропатологи, а также педиатры диагностируют у детей слишком высокое ВЧД. Несмотря на это, в медицинской классификации не существует диагноза с подобным названием.
ВЧД считается следствием каких-либо иных патологий. Речь идёт об энцефалопатии или гидроцефалии. Внутричерепное давление – это естественное давление жидкости в желудочках мозга. Обычно оно меняется по каким-либо естественным причинам. Это может быть связано с отравлением или излишней эмоциональной нагрузке.
Измерение внутричерепного давления у детей
Определение ВЧД у самых маленьких происходит при помощи самых безопасных методов из всех, которые будут перечислены ниже по тексту. Это связано с высокой чувствительностью организма младенцев к различным медицинским препаратам и особенностями развития.
Один из методов для малышей – это нейросонография. Подобным способом возможно измерить ВЧД у детей, чей возраст не превышает 10 лет. С помощью нейросонографии также оценивают состояние желудочков мозга.
Нейросонография
Ещё один популярный метод – это эхоэнцефалоскопия. Она даёт возможность отследить некоторые важные показатели. Из-за того, что мозг, спинномозговая жидкость и кровь в сосудах способны оказывать давление друга на друга, какое-либо изменение норм объёма любой из перечисленных сред может спровоцировать возрастание внутричерепного давления.
Именно поэтому так важно регулярно измерять ВЧД. Это позволит предупредить любые неприятные последствия, связанные с повышенным давлением. Лучше всего измерять его в динамике. Данный метод позволит получить куда более ценные результаты в диагностическом плане.
Следует понимать, что безопасно измерить внутричерепное давление возможно только в специализированных медицинских учреждениях. Не стоит пытаться сделать это дома, иначе у ребёнка возникнут куда более серьёзные проблемы, нежели ВЧД.
Для того чтобы как можно точнее узнать ВЧД, следует поместить манометр в жидкой среде, которая характеризует давление. Лучше всего установить этот прибор в спинномозговую жидкость. Это возможно сделать, если манометр будет находиться в районе спинного мозга или на уровне черепа.
У детей необходимость провести измерение давления обычно возникает, если наблюдаются такие признаки, как:
- слишком высокая возбудимость;
- постоянное беспокойство;
- появление венозной сетки;
- сильная рвота;
- выбухание родничка;
- косоглазие.
Если ребёнок несколько старше, то у него могут возникать судороги, рвота, постоянные боли в голове или утомляемость. Всё это свидетельствует о том, что малышу нужно измерить ВЧД.У детей обследование заключается в проведении процедуры нейросонографии. Она производится через родничок.
Несмотря на многочисленные опасения, процесс никак нельзя назвать болезненным или небезопасным. Метод применяется только для проведения обследования малышей. С его помощью можно максимально подробно изучить состояние желудочков, расположенных в головном мозге.
Компьютерная томография
Если ВЧД у ребёнка повышенное, то это будет заметно по увеличению размера желудочков. Для детей старшего возраста используют другие методы измерения. Дело в том, что у них родничок затянулся, поэтому приходится использовать компьютерную томографию и МРТ.
Многие дети не любят проходить эту процедуру, поэтому данный метод подходит далеко не всем, однако он помогает провести эффективную диагностику мозга. Также сегодня многие используют эхоэнцефалографический способ.
Подобным образом можно оценить целый ряд показателей. Например, пульсацию сосудов. По пульсации можно определить ВЧД. Единственная проблема, связанная с этим методом, заключается в его недостаточно высокой точности.
Многие специалисты отдают предпочтение системе мониторинга. Также современные медицинские центры обладают возможностями по измерению ВЧД самыми разнообразными методами: неинвазивными и инвазивными.
Инвазивные методы
В случае с инвазивными методами датчик может контактировать с мозгом напрямую.
На текущий момент можно перечислить целый ряд инвазивных способов, применяемых для измерения ВЧД:
- эпидуральный. Данный способ подразумевает создание отверстия в черепной коробке. Перед тем как это сделать, специалист должен обезболить место, где появится отверстие. Перед этим придётся срезать все волосы и обработать кожу головы специальным антисептиком. После выполняется надрез. Когда это будет сделано, следует убрать кожу и просверлить отверстие. Следующий этап – внедрение сенсора между твёрдой оболочкой мозга и черепом. Данный метод позволяет измерить ВЧД, однако он не поможет снизить его. Ещё один недостаток данного метода заключается в том, что он категорически противопоказан маленьким детям и подходит только для детей старшего возраста;
- субдуральный. Подобным методом возможно измерить ВЧД, однако пользуются им достаточно редко. Это связано со сложностью процесса измерения. Для того чтобы измерить давление при помощи этого метода, необходимо вставить субдуральный винт в черепную коробку. Это крайне сложная процедура;
- метод с использованием катетера. Этот способ можно назвать наиболее эффективным и современным. Его суть заключается в том, что врачу надо ввести катетер в трепанационное отверстие. При помощи катетера можно получить только самую необходимую информацию. Главное преимущество использования приспособления заключается в том, что оно позволяет откачать жидкость и снизить давление, ведь катетер способен достичь бокового желудочка в головном мозге.
Кроме этого каждый из методов представляет собой большую угрозу здоровью пациента. Всего пара неправильных движений могут стать причиной тяжелейших последствий для человека, поэтому каждый из перечисленных методов следует применять только в экстренных ситуациях.
К примеру, они могут быть полезны при отеках мозга. В случае если подобной угрозы не существует, лучше использовать иные средства.
Неинвазивные методы
Также измерить внутричерепное давление получится и неинвазивными методами. Они куда более безопасны и могут использоваться даже в амбулаторных условиях. В данном случае оценивать давление можно косвенно, без необходимости точного анализа (количественного). Главный недостаток подобных методов заключается в неудобстве применения.
На сегодняшний день существуют следующие неинвазивные методы измерения ВЧД:
- допплерография. Данный метод основывается на принципе определения степени эффективности давления ликвора. В случае если необходимо оценить повышение ВЧД, то используется анализ кровотока в районе, где самая большая артерия мозга впадает в синус. Для определения сопротивления крови применяют периорбитальную допплерографию. Оценка сосудов производится с помощью дуплексной допплерографии;
- МРТ. Используют как вспомогательный метод;
- компьютерная томография. Нужна для визуализации изменений, которые происходят в организме;
- оптоакустический метод. Необходим для оценки положения барабанной перепонки. Если происходит повышение давления в улитке уха, то внутричерепное давление также становится выше. Это можно оценить визуально.
Осмотр глазного дна
Осмотр глазного дна обычно проводит врач-офтальмолог. Он может сказать, имеются ли у пациента какие-либо проблемы, связанные с ВЧД. Обычно данная процедура производится в медицинском учреждении. Чаще всего осмотр делают в обычной поликлинике.
Что включает в себя осмотр глазного дна:
- в самом начале ребёнку должны закапать особый раствор. Будет достаточно пары капель. Обычно используют раствор Скополамина или Гоматропин;
- после того как пройдёт некоторое время, врач-офтальмолог берет специально предназначенную лупу и зеркала и проводит обследование. Обычно глазное дно исследуют на некотором расстоянии в полутёмном помещении. Для того чтобы изучение было как можно более точным, используют офтальмопскоп. Он позволяет увидеть самые мельчайшие детали без использования дополнительных средств;
- обычно во время исследования глазного дна офтальмолог находится напротив пациента. Расстояние может составлять примерно 50 см, а перед одним из его глаз располагается зеркало. Около больного устанавливается электролампа мощностью от 60 до 100 Вт. Также зрачок врача-офтальмолога должен быть расположен примерно на одной и той же линии, что и отверстие зеркала и центр лупы;
- если всё оборудование установлено правильно, то врач имеет шанс установить состояние глазного дна. Если у ребёнка повышенное давление, то у него можно заметить изменения в цвете ткани и диска. Это касается и сосудов, которые могут быть расширены.
В случае если врач-офтальмолог сможет заметить подобные изменения, он направит больного к врачу-неврологу. Именно он будет проводить дальнейшую диагностику повышения ВЧД различными методами.
Видео по теме
О повышенном ВЧД у детей в видеоролике:
Для измерения ВЧД необходимо в обязательном порядке попросить помощи у специалиста. Ни в коем случае не следует пробовать сделать это не в медучреждении, а дома, иначе последствия могут быть непредсказуемыми.
В поликлиниках и больницах имеется специальная техника, а также обученные сотрудники, поэтому можно выбрать инвазивные или неинвазивные методы измерения. Разница между ними заключается в том, что прямыми способами можно получить более точный результат, однако они куда травматичнее, нежели непрямые.
Внутричерепное давление у ребенка: причины, измерение, лечение, осложнения
Под термином внутричерепное давление (ВЧД) понимается показатель давления в субарахноидальном и эпидуральном пространстве, желудочках головного мозга, а также синусах твердой мозговой оболочки. Сам показатель является комплексной величиной и зависит от следующих факторов:
- спинномозговая жидкость;
- кровь;
- давление головного мозга.
Сильные физические нагрузки и стрессовые состояния приводят к его повышению. Обычно, редкое повышение внутричерепного давления у детей не представляет никакой опасности, однако постоянный рост давления может привести к серьезным нарушениям. Главную роль в формировании ВЧД играют кровь и ликвор, которые постоянно находятся в движении. Именно изменение скорости движения этих жидкостей и оказывает влияние на уровень черепного давления.
Чем оно опасно?
Первое что следует понять — повышенное ВЧД не является самостоятельным заболеванием. Это патологическое состояние, возникающее на фоне определенных факторов или болезней.
В том случае, если внутричерепное давление у детей не лечить в раннем возрасте, когда ребенок подрастет у него могут начаться серьезные проблемы с учебой, он будет чувствовать постоянную усталость. По мере взросления жалобы будут только нарастать.
Будет ухудшаться память, часто болеть голова, а также значительно снизится внимание. Все эти проявления развиваются на фоне ухудшения мозгового кровообращения.
Норма ВЧД
В норме показатель ВЧД варьируется от 3 до 15 мм рт.ст. и зависит от возраста человека. Так, специалисты выделяют следующие нормы, в зависимости от возраста:
- у новорожденных от 1 до 6 мм рт.ст.;
- у детей от 3 до 7 мм рт.ст.;
- у взрослых от 7 до 15 мм рт.ст.
Притом нужно помнить, данные показатели применимы только в тех случаях, когда человек лежит и находится в полном покое. Изменения положения тела, холод, жара, а также стрессовая ситуация, могут привести к повышению внутричерепного давления.
Причины повышения внутричерепного давления у детей
Повышение внутричерепного давления у ребенка на протяжении длительного времени обычно свидетельствует о наличии какого-либо заболевания. К ним можно отнести следующие патологии:
- новообразования головного мозга;
- гидроцефалия;
- кровоизлияние на фоне закрытой черепно-мозговой травмы;
- отравление токсинами, которые могут пройти через гемато-энцефалический барьер;
- острые инфекции, поражающие головной мог, такие как энцефалит или менингит.
Если говорить о детях первого года жизни, то у них повышение давления может быть связано с ранним зарастанием родничка. Важно помнить, что повышенное внутричерепное давление у ребенка является нормой в первые месяцы жизни.
Признаки повышенного внутричерепного давления у ребенка
В зависимости от причины возникновения, признаки внутричерепного давления у детей могут отличаться. Однако можно выделить характерные проявления данного состояния в зависимости от возраста ребенка. Если говорить о детях первого года жизни, характерны следующие проявления:
- вялость, сонливость;
- плаксивость;
- раздражительность;
- плохой набор веса;
- увеличенная окружность головы. Данный симптом свидетельствует о гидроцефалии, которая является одной из частых причин врожденного повышения ВЧД;
- неврологическая симптоматика, к примеру, симптом Грефе, возникающий на фоне нарушения работы глазодвигательного нерва, в частности при отклонении глазного яблока вниз будет видна белая полоска склеры немногим ниже верхнего века;
- излишне развитая венозная сеть головы;
- набухание родничка;
- задержка развития.
Зачастую, наблюдается один или несколько симптомов из вышеописанных. Часто мамы обращаются к педиатру с проблемой задержки развития. Ребенок с повышенным внутричерепным давлением начинает позже сидеть или ходить.
Когда речь заходит о детях более старшего возраста, на первое место выходят следующие жалобы:
- головные боли;
- ухудшение зрения;
- невнимательность;
- снижение памяти;
- тошнота и головокружение;
- быстрая утомляемость;
- плохая обучаемость;
- резкая смена настроения;
- повышенная потливость.
Самым частым признаком, который помогает заподозрить внутричерепное давление у ребенка, является головная боль. Дети могут жаловаться, что у них сильно болит голова в утренние часы или на фоне физической или умственной нагрузки. Также, ребенок с повышенным внутричерепным давлением будет жаловаться на плохое зрение. Данная жалоба характерна для детей старше 4 лет.
Стоит отметить, что большая часть проявлений нарастает в ночное время. Это связано с замедлением венозного оттока в тот период, когда ребенок находится в положении лежа. Замедление кровотока приводит к кровенаполнению и, следовательно, повышению давления внутри черепа.
Многие мамы ошибочно считают некоторые жалобы симптомами повышенного ВЧД. В этом нет ничего удивительного, ведь за многие годы у детских врачей стало популярно выставлять данный диагноз как самостоятельный, оправдывая им любые нарушения работы нервной системы. Так, признаком повышенного внутричерепного давления у детей не являются следующие жалобы:
- долгое закрывание родничка;
- хождение на цыпочках;
- подрагивание подбородка или рук;
- плохой аппетит;
- носовые кровотечения;
- синдром гиперактивности.
Таким образом, синдром гиперактивности, никоим образом не связан с внутричерепным давлением у ребенка. Чаще всего его причина лежит в неправильном питании или же осложненных родах, которые привели к гипоксическому повреждению головного мозга. В любом случае, при обнаружении вышеуказанных жалоб у ребенка, необходимо немедленно обратиться за помощью к специалисту. Раннее начало лечебных мероприятий позволит избежать серьезных осложнений и быстро вернуть ребенка к нормальной жизни.
Как измеряется внутричерепное давление?
Измерение внутричерепного давления у ребенка — очень сложный вопрос. Современные врачи активно используют инвазивные и неинвазивные методы измерения. Выбор метода напрямую зависит от заболевания, которое привело к развитию повышенного ВЧД. Выделяют следующие инвазивные методы измерения черепного давления:
- Вентрикулярное дренирование. Считается «золотым стандартом» измерения ВЧД. Установка дренажа осуществляется путем хирургического вмешательства. В 6% случаев, на фоне данной манипуляции возможно развитие кровотечения. Название метода обусловлено расположением катетера в желудочке головного мозга.
- Интрапаренхиматозный метод. Проведение измерения возможно за счет датчиков, которые располагаются в паренхиме лобной доле головного мозга.
- Субарахноидальное дренирование.
- Субдуральное дренирование.
- Эпидуральное дренирование.
- Спиномозговая пункция.
Установка дренажа и датчиков возможна только специально обученными врачами, под общим наркозом, поэтому внутричерепное давление у детей редко проводится инвазивными методиками.
Нужно заметить, что неинвазивные методики не обладают достаточной точностью, но позволяют получить приближенное представление об уровне ВЧД у ребенка. Выделяют две группы неинвазивных методик по определению черепного давления, а именно:
- основанные на морфо-функциональных особенностях органов черепа;
- основаные на определении функциональных характеристик костей черепа, ликвора, сосудов.
В первую группу входят следующие обследования:
- Изучение состояния сосудов глазного дна. Это объясняется тем, что данные сосуды являются прямым отражением того, что происходит с кровообращением в головном мозге.
- Диаметр диска зрительного нерва. Данный показатель напрямую зависит от уровня ВЧД.
- Измерение давления венозного оттока от сетчатки.
- Исследование состояния внутреннего уха.
- Измерение кровотока в яремной вене.
К группе методов изучения ВЧД в зависимости от функциональных характеристик, можно отнести следующие:
- Эхоэнцефалография. Если говорить проще, под данным понятием понимается УЗИ головного мозга. Непосредственно измерить уровень черепного давления данным методом не получится, однако он позволяет заподозрить заболевания, приводящие к внутричерепной гипертензии.
- МРТ и КТ. Одни из самых современных методов диагностики, доступных на данный момент. Расчет ВЧД можно провести за счет оценки внутричерепного содержимого. Несмотря на свою эффективность, данные обследования применяются достаточно редко, что объясняется высокой стоимостью и отсутствием возможности измерять давление таким образом ежедневно.
- Ангиография. Оценка состояния спино-мозговых артерий. Позволяет косвенно заподозрить у ребенка повышение внутричерепного давления.
- Доплерография. Ультразвуковое исследование состояния сосудов. Для определения ВЧД используются специальные датчики, приложенные в височной или затылочной области.
Таким образом, измерение ВЧД — крайне сложная процедура, которая невозможна без квалифицированной медицинской помощи. Выбор метода обследования напрямую зависит от тяжести состояния пациента. Обычно, специалисту для подтверждения диагноза внутричерепной гипертензии у ребенка достаточно неинвазивных методов. В том случае, если они не дают полной картины заболевания, а проявления гипертензии нарастают, необходимо использовать инвазивные методы.
Если вы обнаружили признаки внутричерепного давления у ребенка, необходимо немедленно обратиться за помощью к врачу. Это позволит своевременно начать лечение и избежать серьезных осложнений.
Методы лечения
Для того, чтобы лечить повышенное ВЧД у ребенка, необходимо определить причину, которая привела к гипертензии. Также, для врача важны изменения, которые происходят в организме ребенка. В том случае, если основные показатели в норме, лечение будет исключительное консервативным. Когда речь идет о значительной гидроцефалии, может понадобиться оперативное лечение, с целью установки шунта.
Обычно, для нормализации уровня ВЧД у ребенка, врачом могут быть назначены следующие препараты:
- Диуретики;
- Нейропротекторы;
- Ноотропы.
Диуретики — очень серьезные препараты, прием которых можно начинать только после назначения врачом. Важно четко соблюдать все рекомендации и дозировку препарата, поскольку при неправильном применении можно значительно навредить ребенку.
Ноотропы необходимы для улучшения мозгового кровообращения. Их лучше принимать в комплексе с нейропротекторами, необходимыми для стимуляции работы нервных клеток. Помимо использования медикаментов, врачом может быть назначен курс лечебного массажа или специальных упражнений.
Также популярны народные методы лечения ВЧД у детей. Важно помнить, что средства нетрадиционной медицины можно применять только с разрешения лечащего врача. К популярным народным методам лечения повышенного давления можно отнести следующее:
- отвары из пустырника и валерианы;
- чай из мяты;
- отвар боярышника;
- купание с клевером, чередой, бессмертником;
- березовый сок;
- мытье головы камфорным маслом.
Если ребенок столкнулся с внутричерепной гипертензией, ему в обязательном порядке нужно следить за тем, что он кушает. Нужно ограничить количество жидкости, поступающей в организм, а также убрать из рациона жареную пищу и соль. Витамины крайне важны для лечения ВЧД, поэтому нужно есть больше свежих овощей и фруктов.
Таким образом, лечение ВЧД у ребенка — сложный комплексный процесс. Именно поэтому так важно заметив признаки внутричерепного давления у ребенка немедленно обратиться за помощью к лечащему врачу.
Рекомендации
Доктор Комаровский говорит о повышенном внутричерепном давлении, как о симптоме редких заболеваний, которые иногда встречаются у детей. Поэтому не нужно приписывать любые неврологические и соматические нарушения в раннем возрасте к ВЧД. Единственным достоверным заболеванием, которое имеет прямое отношение к черепному давлению является гидроцефалия.
Иммуноглобулин человеческий: инструкция по применению, показания, отзывы — Здоровье и все для него
Иммуноглобулин человеческий имеет в своем составе основной активный компонент — иммунноглобулиновую фракцию. Изначально она выделяется из человеческой плазмы, а затем проводят ее очищение и концентрацию. Препарат не имеет в своем составе антитела к человеческим иммунодефицитным вирусам и гепатиту С. Также в его составе не присутствуют антибиотики. Уровень концентрации белка достигает 5,5 %. Лекарство имеет низкую антикомплиментарную активность. Является иммунологическим средством.
Фармакологические формы
Медикаменты на основе иммуноглобулина выпускаются производителем в двух фармакологических формах. Это раствор, предназначенный для введения внутримышечно, и порошок, из которого готовят раствор, предназначенный для внутривенного вливания. Раствор представляет собой прозрачную либо незначительно опалесцирующую жидкость.
Фармакологическое воздействие
Иммуноглобулин человеческий способен оказывать иммуномодулирующее и иммуностимулирующее воздействие. В нем содержится большое количество нейтрализующих и опсонизирующих антител. Благодаря им обеспечивается эффективное противостояние различным бактериям и вирусам.
На фоне действия данного средства происходит восполнение количества находящихся в дефиците IgG-антител. В результате снижается вероятность развития инфекционных заболеваний у пациентов с первичным или вторичным иммунодефицитом. Иммуноглобулин способен замещать и восполнять в сыворотке крови природные антитела.
Фармакодинамика и фармакокинетика
Биодоступность активного вещества при внутривенных инфузиях достигает 100 %. В течение последующих 14 дней в крови человека отмечается наибольшая насыщенность антителами. Выводится препарат до 5 недель. Препарат способен проникать сквозь плаценту, попадать в грудное молоко.
Показания к использованию
Иммуноглобулин человеческий нормальный используется при проведении заместительной терапии, если пациенту требует провести лечение, направленное на восполнение и замещение природных антител.
Лекарственное средство может использоваться с профилактическими целями в случае:
- Необходимости профилактики заболеваний инфекционной этимологии у новорожденных, рожденных раньше срока.
- Необходимости профилактики выкидыша.
- Гемофилии, которая была спровоцирована процессом синтеза антител к фактору Р.
- Тромбоцитопении и гемолитической анемии, происхождение которых аутоиммунное.
- Демиелинизирующей полинейропатии, находящейся в хроническом состоянии.
- Нейтропении аутоиммунного происхождения.
- Эритроцитарной аплазии.
- Синдрома Гийена — Барре.
- Синдрома Кавасаки.
- Инфекций вирусной и бактериальной этимологии, имеющих тяжелое течение.
- Тромбоцитопенической пурпуры иммунного происхождения.
- СПИДа в детском возрасте.
- Лимфолейкоза, носящего хронический характер.
- Вариабельного иммунодефицита.
- Первичного, а также вторичного иммунодефицита.
- Агаммаглобулинемии.
- Необходимости проведения трансплантации костного мозга.
Это подтверждает инструкция по применению к иммуноглобулину человеческому.
Противопоказания к использованию
Данное лекарственное средство не следует применять, если у пациента отмечается:
- Анафилактическая реакция на препараты крови.
- Сахарный диабет.
- Недостаточность функциональности почек.
- Гипервосприимчивость к человеческим иммуноглобулинам.
- Острые формы аллергических реакций.
- Дефицит по IgA на фоне присутствия антител к нему.
При назначении терапии с использованием иммуноглобулина человеческого нормального важно принимать во внимание не только наличие противопоказаний, но также состояния и заболевания, лечение при которых должно осуществляться с осторожностью.
Средство должно под тщательным контролем назначаться пациентам, страдающим от мигреней, декомпенсированной сердечной недостаточности в хронической форме, беременным женщинам, женщинам, кормящим грудью. Осторожность следует проявлять при использовании иммуноглобулинов при иммунных болезнях крови, нефрите, коллагенозе и других болезнях, связанных с иммунопатологическими механизмами.
Побочные воздействия
При использовании иммуноглобулина человеческого с четким следованием инструкции побочные воздействия развиваются редко. Однако важно принимать во внимание, что развитие нежелательных эффектов может происходить спустя несколько часов, дней после того, как лекарственное средство было введено пациенту. Чаще всего все побочные эффекты полностью исчезают после прекращения терапии иммуноглобулинами.
Основная причина, по которой развиваются негативные воздействия, – высокая скорость введения медикамента. Снижение скорости введения или приостановка его введения позволяют избавиться от негативных факторов. Если же они не исчезают, то терапию рекомендуется прекратить полностью.
Побочные воздействия от уколов иммуноглобулина человеческого чаще всего наблюдаются при первом введении. Симптоматика следующая:
- Местные реакции кожи.
- Аллергические реакции.
- Асептический менингит, нарушение сознания, светочувствительность, сонливость и слабость.
- Боли в груди, приливы, цианоз, тахикардия.
- Боли в желудке, повышенное отделение слюны, диарея, рвота.
- Одышка, сухой кашель.
- Гриппоподобный синдром: повышается температура тела, развивается озноб, слабость, возникают головные боли.
Помимо этого пациент может ощущать ломоту в суставах, боли в спине, икоту, потливость, миалгию. В редких случаях может наблюдаться потеря сознания, тяжелая форма гипертонии, коллапс. При серьезной реакции на терапию данным средством использование его следует прекратить. При необходимости пациенту вводят заменяющие плазму растворы, адреналин, обеспечивают прием антигистаминов.
Дозировка и применение
Согласно инструкции по применению иммуноглобулин человеческий может быть использован для введения внутримышечно или вливания внутривенно. Дозировка должна подбираться врачом на основе тяжести заболевания и состояния иммунитета пациента.
Детям показано введение на каждый килограмм массы тела по 3-4 мл раствора. Общая дозировка не может быть более 25 мл. Иммуноглобулин человеческий, перед тем как вводить, следует развести стерильным хлоридом натрия (0,9 %) либо раствором глюкозы (5 %) в пропорциях 1:4.
Введение осуществляется внутривенно капельно, а скорость введения при этом не должна превышать 10 капель в минуту. Длительность курса инфузий – до 5 суток. Детям иммуноглобулин человеческий следует применять особенно осторожно, так как велик риск развития аллергии.
Взрослым показано использование дозировки 25-50 мл за одно применение. Дополнительное разведение препарата не требуется. Инфузию производят внутривенно, а скорость инфузии не должна превышать 40 капель в минуту. Длительность курса терапии может составлять от 3 до 10 инфузий, которые следует проводить однократно в сутки или каждые трое суток.
Перед введением обязательно следует выдержать раствор при комнатной температуре до 2 часов. При появлении осадка или помутнении раствора необходимо отказаться от его использования.
Профилактика различных недугов
Медикамент также применяется в профилактических целях:
- При гепатите А: в возрасте 1-6 лет — 0,75 мл, до 10 лет – 1,5 мл, от 10 лет и старше – 3 мл однократно.
- Для профилактики менингита: 6 мес.-3 года — 1,5 мл, 3-7 лет – 3 мл однократно.
- Для профилактики коклюша: по 3 мл два раза, между приемами должно пройти не менее 24 часов, но не позднее трех дней с момента контакта с больным.
- Для профилактики кори: 1,5-3 мл однократно.
- Раствор вводится однократно при гриппе и для его профилактики: до 2 лет — 1,5 мл, от 2-7 лет – 3 мл, от 7 лет – 4,5-6 мл.
- Для профилактики полиомиелита: 3-6 мл однократно.
Иммуноглобулин человеческий внутримышечно обычно хорошо переносится. При внутривенном введении медикамента не исключено возникновение симптомов передозировки. Выражаются они в гиперволемии и повышении вязкости крови. Чаще всего передозировка проявляется у пациентов пожилого возраста и у тех, кто страдает от заболеваний почек.
Фармацевтически препарат несовместим с любыми другими медпрепаратами. Смешивать его с другими средствами категорически запрещено.
Эффективность иммуноглобулина снижается, если он используется параллельно с иммунизирующими препаратами против кори, ветрянки и краснухи.
Парентеральное введение живых вирусных вакцин должно осуществляться минимум через месяц после завершения терапии иммуноглобулином. Оптимальный перерыв – три месяца.
Запрещено одновременное использование средства у грудничков с глюконатом кальция.
Имеет ли аналоги иммуноглобулин человеческий для внутривенного введения, а также для внутримышечного?
В настоящее время существует ряд аналогичных по своему действию препаратов. К ним относятся: «Эндобулин», «Габриглобин», «Интратект», «Пентаглобин», «Интраглобин», «Иммуновенин», «Гамунекс».
Подбор аналога должен осуществляться совместно с врачом.
Как проверить внутричерепное давление у ребенка основные методы измерения ВЧД
Все методы оценки ВЧД делятся на неинвазивные — предполагающие поверхностное обследование, и инвазивные — с применением специального оборудования и проведением хирургического вмешательства. Невропатолог опрашивает, осматривает пациента, анализирует симптомы и решает, нужно ли посещать других специалистов и применять аппаратные методики. Окулист исследует глазное дно и выносит вердикт о наличии отклонений ВЧД от нормальных показателей.
Инвазивные методы
Инвазивное обследование подразумевает проведение операции: в черепной коробке высверливается отверстие, в которое вводят датчик либо катетер. Это позволяет измерить внутричерепное давление с высокой точностью, если потребуется, то и отвести избыточный ликвор, который сильно давит на мозг.
Используется несколько методов:
- Субдуральный. Исключительно при угрозе жизни больного для оперативного измерения ВЧД. Выполняется трепанационное отверстие, через которое устанавливают субдуральный винт. Его располагают между мозговой оболочкой и черепом, делая замер. Недостаток – невозможность отвести лишнюю жидкость для быстрого снижения давления.
- Эпидуральный. Тоже применяется исключительно для измерения давления. В черепное отверстие помещается чувствительный датчик, посредством которого и выполняется замер.
- Интравентикулярный. В РФ и во всем мире этот метод считается наиболее современным и эффективным. В отверстие в черепе вводится катетер с сенсорным датчиком для измерения ВЧД, но существует и дренажный канал, позволяющий удалить избыточный объем жидкости. Некоторые модели дополняются сенсорами для измерения температуры мозга.
Важно! Инвазивное вмешательство проводится нейрохирургами только при крайней необходимости – для точного измерения ВЧД и отвода лишнего ликвора при опухолях, отеках мозга вследствие инфекций, серьезных черепно-мозговых травмах. . Неинвазивная диагностика
Неинвазивная диагностика
Если угрозы для жизни нет, ограничиваются неинвазивными методами обследования. Они не требуют хирургического вмешательства, поэтому проходят без боли и не вызывают осложнений. Госпитализация не требуется, поэтому человек может отправиться домой сразу после процедуры.
Рекомендуем также прочитать статью «».
Основные методы неинвазивной диагностики:
- Эхоэнцефалография – ультразвуковое исследование, при котором на повышенное ВЧД указывают изменения в местонахождении стриктур мозга и размере желудочков. Метод предназначен для первичной диагностики. Процедура проходит так же, как и обычное УЗИ, занимает около 15 мин. Обследование безопасное, противопоказаний у него нет.
- Допплерография. Метод предполагает использование ультразвука, с помощью которого оценивают скорость и характер циркуляции крови. Выявляются проблемы с сосудами, которые могут стать причинами повышения ВЧД.
- МРТ и КТ. Магнитное или рентгенографическое излучение позволяет визуализировать в тканях и стриктурах мозга патологические процессы, которые провоцируют внутричерепную гипертензию.
- Спинномозговая пункция дает наиболее достоверные результаты среди всех неинвазивных методов. В спинномозговой канал вводят подключенную к специальному устройству иглу, измеряя таким образом давление ликвора. Результат выводится на монитор, а на его основе рассчитывают показатели.
- Отоаккустический метод. Предполагает наружный осмотр барабанной перепонки. При повышении ВЧД она смещена, а в ушной раковине происходит давление перилимфы.
- Осмотр офтальмолога. Это также визуальное исследование, при котором глаз осматривается сквозь лупу. Косвенные подтверждения повышенного ВЧД – нарушение стриктуры глазного яблока и отек нервов.
Важно! Без операции возможно лишь выявить патологические процессы в мозге и факт повышенного ВЧД. Измерить давление ликвора, не сделав трепанационное отверстие в черепе и введя в него датчик либо катетер, не получится.
Методы измерения внутричерепного давления и их характеристика
Для измерения внутричерепного давления у детей и взрослых могут использоваться инвазивные и неинвазивные методы. Обе группы определения ВЧД имеют свои особенности.
Инвазивные
Это довольно сложные методы. Они заключаются в проникновении в естественные пути организма. Имеют много противопоказаний, поэтому проводить их можно только в специализированных клиниках.
К данной группе относятся следующие методы измерения внутричерепного давления:
- Субдуральный способ. В черепе делается небольшое отверстие, через который вводится специальный винт. Такая методика позволяет быстро получить очень точный результат. Однако эта технология имеет минусы. Во время процедуры есть высокая вероятность занесения инфекции, поэтому проводить исследование можно только в реанимационных условиях.
- Эпидуральный способ. Такой метод тоже очень точный. В область мозга вводятся специальные датчики. Через них проходят импульсы, которые отражаются на мониторе компьютера. Таким методом обычно измеряют внутричерепное давление у взрослых, так как он требует проведения трепанации черепа. В то время как детям для измерения ВЧД он не назначается из-за высокой опасности.
- Введение интравентикулярного катетера. Это прибор, используемый при измерении внутричерепного давления. Он оснащен силиконовым мешочком. Его вводят в боковой желудочек мозга, измеряют ВЧД и откачивают лишний ликвор в силиконовую емкость.
Все вышеперечисленные методы очень эффективные и помогают точно определить давление внутри черепа. Но они довольно болезненные и во время них может быть занесена инфекция
Поэтому их необходимо проводить крайне осторожно.
Неинвазивные
Есть и другие, более безопасные способы, как измерить внутричерепное давление, – неинвазивные. Они позволяют быстро определить показатели ВЧД, хотя дают менее точный результат. Но после них не возникают осложнения. Такие методы применяются, когда у пациента удовлетворительное состояние и нет слишком выраженных симптомов.
К этой группе относятся такие методы:
- Ультразвуковая допплерография. Это безболезненный метод, который подходит даже для маленьких детей. Во время процедуры анализируются изменения частоты ультразвуковых волн, отражаемых от частиц крови, которые находятся в постоянном движении. Специальным аппаратом для измерения внутричерепного давления (ультразвуковой датчик) измеряется скорость тока крови в сосудах шеи и головы. Это позволяет определить наличие бляшек, аномалий строения сосудов, их диаметр. Посредством такой процедуры можно определить, где именно нарушен кровоток, что позволит назначить пациенту правильное лечение.
- Отоакстический метод. В этом случае исследуется барабанная перепонка. Ведь из-за частого повышения ВЧД могут наблюдаться различные изменения в области уха.
- Обследование глазного дна. Проводит офтальмолог. Он рассматривает глазное дно и может определить косвенные симптомы, указывающие на ВЧД. Поэтому при появлении неприятных признаков консультация окулиста просто незаменима.
- МРТ. Это очень информативный метод. Позволяет оценить состояние мозга, найти причину появления ВЧД. Также такое исследование позволяет исключить онкологические новообразования в области головного мозга.
Необходимо учитывать, что измерение внутричерепного давления в домашних условиях не является возможным. Поэтому не нужно ждать. При появлении опасных симптомов следует незамедлительно обратиться к врачу.
Особенности патологии
В желудочках головного мозга, подпаутинном пространстве головного и спинного мозга постоянно циркулирует спинномозговая жидкость, ликвор. Она защищает «серое вещество» от перегрузок и травм, всегда находится под давлением, регулярно обновляется.
Читайте так же: На какой руке правильно мерить артериальное давление
Но при ряде нарушений ликвор начинает скапливаться на одном участке, способствуя повышению ВЧД. Если человек здоров, функционирование его кровеносных сосудов и спинномозговой жидкости стабильно.
При отсутствии лечения патология приводит к следующим осложнениям:
- летальному исходу (обычно наблюдается при резком повышении ВЧД);
- ущемлению мозжечка в большом затылочном отверстии, способствующему нарушению дыхания, снижению чувствительности конечностей, расстройству сознания;
- эпилептическому синдрому;
- ухудшению зрения, слепоте;
- нарушению психических функций;
- ишемическому, геморрагическому инсультам.
Формы патологии у взрослых
Выделяют следующие формы ВЧД:
- Острую. Обычно является следствием серьезного повреждения черепа или внутричерепного кровоизлияния из-за инсульта или разрыва аневризмы. ВЧД повышается резко и может привести к летальному исходу.
- Хроническую. Повышенное внутричерепное давление наблюдается длительное время. Может быть результатом травмы, болезни, побочного эффекта от медикаментов. Нередко приводит к прогрессирующему ухудшению зрения. Пациента мучает постоянная головная боль, которая не снимается обезболивающими.
Причины
На появление проблем с внутричерепным давлением влияют следующие факторы:
- нарушение обменных процессов, которые сопровождаются плохой всасываемостью жидкости в кровь;
- переизбыток жидкости в организме, способствующий увеличению объема спинномозговой жидкости;
- ликвор не циркулирует из-за спазма сосудов;
- инсульт;
- менингит;
- гидроцефалия;
- энцефалит;
- мигрень;
- гипоксия головного мозга;
- избыточная масса тела;
- передозировка витамина А;
- опухоль головного мозга;
- сильное отравление.
Проявления
Как проявляется внутричерепное давление? Симптомы внутричерепного давления у взрослых:
- постоянные и сильные головные боли, особенно по утрам и ночам;
- болевой синдром не снимается обезболивающими препаратами;
- вегетососудистая дистония, сопровождающаяся предобморочным состоянием, пониженным или повышенным артериальным давлением; усиленным потоотделением;
- тошнота, рвота;
- сонливость;
- ухудшение работоспособности;
- снижение потенции;
- метеозависимость;
- головокружение;
- брадикардия;
- снижение зрения из-за отека зрительного нерва.
Диагностика
Измерить внутричерепное давление можно разными прямыми (инвазивными) методами, требующими высокой квалификации врача, стерильности и соответствующего дорогостоящего оборудования, которые все равно остаются небезопасными. Суть этих методов состоит в осуществлении пункции желудочков и введение катетеров в те анатомические области, где циркулирует ликвор.
Актуален и такой вариант, как пункция ликвора непосредственно из области поясничного (люмбального) отдела позвоночника. При выполнении этой процедуры может производиться как замер давления, так и исследование состава ликвора. Этот метод необходим в том случае, если есть какие-то основания подозревать инфекционную природу возникновения манифестировавшего заболевания. Большее распространение среди пациентов получили более безопасные клинико-диагностические, не инвазивные методы:
В результате получения данных этих исследований можно идентифицировать изменения в структуре мозга и окружающих его тканях, прямо или косвенно свидетельствующие о повышенном ВЧД. К приведенным выше изменениям относятся:
- рост или уменьшение имеющегося объема желудочков мозга;
- отеки;
- увеличение имеющегося пространства между оболочками;
- различные опухоли или гематомы;
- смещение анатомических структур головного мозга;
- расхождение имеющихся швов черепа.
Важным диагностическим методом остается и энцефалография. Она позволяет идентифицировать с высокой точностью нарушения физиологической и нейроимпульсной активности различных участков нейротканей головного мозга, характерных для повышенного ВЧД. Важным неинвазивным диагностическим методом считается также исследование глазного дна. В большинстве случаев с его помощью также можно обнаружить повышение внутричерепного давления.
У новорожденного (да и у грудничка, в возрасте до 1 года) стоит определять уровень ВЧД совместно с показателем . Быстро узнать это можно только в условиях стационара профильного отделения.
Очень часто бывает так, что для того, чтобы нормализовать второй, следует вначале стабилизировать первый. При обнаружении каких-либо изменений надо будет наблюдаться в течение нескольких лет, причем проверки должны проходить не реже, чем раз в полгода — надо будет выбираться из дома, чтобы померить уровень ВЧД.
У взрослых
Проверить уровень ВЧД у взрослых можно при помощи следующих диагностических процедур:
- МРТ или КТ;
- измерения давления с/м жидкости;
- лабораторного анализа биохимического и клеточного состава ликвора;
- дифференциальной диагностики с заболеваниями — СКВ и саркоидозом.
Установить правильный диагноз можно также и по таким признакам, как нарушение оттока венозной крови и застой диска зрительного нерва. В некоторых, особо сложных ситуациях, реализуется способ, который заключается во введении в канал позвоночника специальной иглы, оснащенной с манометром.
У грудничков
Клинико-диагностический метод, позволяющий соотнести показатели нормы ВЧД у детей с показателями у отдельно взятого больного ребенка – это люмбальная, спинномозговая пункция.
Данный метод используется крайне редко, так как является инвазивным и в современных условиях имеется много других способов диагностировать рассматриваемое заболевание по совокупности клинических признаков. Первое, что следует выполнить – это осмотр у врача (детского) невролога.
Профильный доктор может выявить различные отклонения в рефлексах, увеличение головы и «родничков» у ребенка. Можно отметить положительный симптом Грефе.
Осмотр офтальмолога незаменим в установлении данного диагноза. При повышенном внутричерепном давлении развиваются существенные изменения на глазном дне, дилятируются вены, а артерии, наоборот, подвергаются констрикции, диск зрительного нерва может быть сильно отечным и начать выбухать.
Наиболее информативным не инвазивным методом обследования у детей в возрасте до года (то время, пока «роднички» еще открыты) является нейросонография. Это, по своей сути, УЗИ головного мозга ребенка.
При данном исследовании определяется увеличение в размерах межполушарной щели, расширение полостей желудочков, может быть деформация их, смещение анатомических мозговых структур в какую-то сторону — оно возникает в тех случаях, если есть какое-то объемное образование в головном мозге.
Как лечить повыше внутричерепное давление
Тактика ведения пациента в корне определяется причиной, способствующей нарушению динамики ликвора. Иначе говоря, избавиться от недуга поможет только этиотропная терапия. Например, в том случае, если возникла опухоль, выполняется ее удаление. При наличии скопления жидкости делаются операции по обеспечению ее отвода, а при нейроинфекциях назначается антибактериальная или антивирусная терапия.
Практикуется еще симптоматическая и патогенетическая терапия, которая направлена на облегчение состояния больного. Как правило, используются диуретики — мочегонные препараты, которые значительно ускоряют процесс выведения ликвора и улучшают его всасывание.
Лечение проводится курсами. Если заболевание рецидивирует часто, их принимают систематически, но не реже одного раза в семь дней.
Можно проколоть ноотропы, оптимизирующие трофику и кровообращение мозга. Есть и дополнительные методики лечения — их применение актуально в период реабилитации:
- Мануальная терапия.
- Остеопатия.
- Гимнастические упражнения.
- Оптимизация .
Способы измерения внутричерепного давления
Инвазивные
Они основаны на проникновении к мозгу и применяются в том случае, когда другие способы диагностирования не дали должной информации. Инвазивные методы нередко приводят к смертельному исходу. Разновидности этого метода:
- Эпидуральный. С головы сбривают волосы, далее проводят трепанацию, просверливая черепную коробку, после чего в полученное отверстие помещается устройство. Оно размещается между мозгом и черепом, доставая к боковому участку желудочка мозга. Метод измерения давления очень надежный в плане информативности.
- Субдуральный. В череп вставляют специальный винт. Он производит необходимые измерения.
- Интравентрикулярный катетер. Он вставляется в череп, измеряет ВЧД, и при его повышении откачивает лишнюю внутримозговую жидкость.
Как измерить внутричерепное давление и способы его контролирования
- Дополнительное образование:
- «Неотложная кардиология»
1990 — Рязанский медицинский институт имени академика И.П. Павлова
Контакты: popova@cardioplanet.ru
Для точной диагностики некоторых заболеваний необходимо знать, как измерить внутричерепное давление. К его изменению могут привести множество факторов. Симптомами бывают головокружение, сонливость, тошнота, размытое зрение. Следует знать, что повышение или снижение диагностируется только врачом. Для этого применяются специальные процедуры в условиях медицинского учреждения.
Одного прибора для проведения процедуры измерения внутричерепного давления нет. Для этого разработаны различные техники. Методы делятся на:
- неинвазивные — не требуют хирургического вмешательства;
- инвазивные – проводятся специалистом в стационаре.
Для обследования и постановки диагноза для каждого пациента диагностика подбирается индивидуально.
Неинвазивное исследование внутричерепного давления
Если проявляется умеренная внутричерепная гипертензия, врачи прибегают к неинвазивному диагностированию. Они используются на начальном этапе обследования. Исследования проводятся с помощью внешних систем измерения. Применение неинвазивных техник удобно и не травматично для пациента. Недостаток проявляется в низкой точности диагностики заболевания. Развитие неинвазивных методов диагностики вчд приоритетное направление, поскольку так пациент получает наименьший вред.
Методики неинвазивного определения ВЧД:
Диагностика по состоянию глазного дна
Это первая и самая распространённая процедура при постановке диагноза. Проводится офтальмологом (окулистом) амбулаторно. В глаза обследуемого пациента несколько раз капают расширяющий зрачки раствор (препараты типа Атропин, Ирифрин).
По мере действия препарата окулист проводит осмотр состояния глазного дна. Для этого используется офтальмологическое зеркало (офтальмоскоп).
При наличии симптомов ВЧД обнаруживаются следующие изменения: имеющие извилистые контуры и расширенные сосуды сетчатки, отеки и деформация зрительных дисков.
Дуплексное сканирование (допплерография)
Разновидность УЗИ, позволяет визуально оценить свойства сосудов и кровотока. Повышение внутричерепного давления с помощью транскраниальной допплерографии можно определить, оценивая скорость и качество кровотока в области соединения брахиоцефальных артерий с прямым синусом. Периорбитальная допплерография позволяет померить сопротивление крови передней вены.
Реоэнцефалография
Применяется для оценки состояния тканей головного мозга. Для этого слабый высокочастотный переменный ток пропускают через мозг пациента. Специалист оценивает ритмику прерывистых колебаний электрического сопротивления и ее изменения.
Оптоакустический метод
Измеряют объем улитки, давление которой деформирует барабанную перепонку. При наличии изменений это позволяет сделать выводы о повышении внутричерепного давления.
МРТ и компьютерная томография
Вторичные методы, применяются для более точной локализации изменений. Не могут использоваться при наличии в организме металлических частей.
При всей доступности, неинвазивное измерение внутричерепного давления не дает полной объективной картины заболевания. Использовать такие техники допустимо для первичной постановки диагноза.
Инвазивное исследование внутричерепного давления
При необходимости точной диагностики наличия повышения или изменения внутричерепного давления используют инвазивные методы. Такие техники исследования сопряжены с некоторым риском для пациента. Для минимизации возможных осложнений процедуры проводят в стационаре квалифицированные специалисты.
Методики инвазивного определения ВЧД:
Введение интравентрикулярного катетера (гидравлическая система)
На сегодня самый эффективный и распространенный способ. Предназначен для диагностики в нейрохирургии и реаниматологии. Через искусственное (трепанационное) отверстие в черепе вводится катетер. Направляется он в желудочки мозга или спинномозговой канал. Цереброспинальная жидкость вытекает и собирается в манометре.
Специалист дает оценку о наличии повышенного внутричерепного давления на основании собранных данных. Мониторинг внутрижелудочкового давления дает два положительных результата: получение данных и функция дренажа внутримозговой жидкости.
Риск получения пациентом инфекций и закупорки дренажной трубки тромбом требует строгого соблюдения гигиенических и дезинфекционных норм.
Эпидуральный способ
Происходит прямой мониторинг с использованием датчиков. Данная методика заключается во внедрении в желудочки мозга специальных устройств, позволяющих собрать информацию и поставить диагноз. Различают следующие системы диагностики:
- микросенсорная — тензорный датчик в вводится в определенную область мозга. Сенсор выводит на монитор преобразованную в электрические сигналы информацию;
- фиброоптическая – помимо внедренных в субдуральное пространство мозга сенсоров, подключается дренажная система. ЕЕ наличие позволяет одновременно снизить внутричерепное давление;
- пневматическая – вместо чипов и датчиков устанавливается катетер с латексным баллончиком, наполненным воздухом. Также вводится датчик. Которым измеряют температуру. Его наличие позволяет осуществлять комплекс мер по терморегулировке кровотока.
Субдуральный
Крайне редкий метод диагностики. Пациенту в черепную коробку вставляют субдуральный винт, который убирают по окончании сбора данных.
Поскольку инвазивные методы измерения внутричерепного давления возможны только с применением хирургического вмешательства, существует вероятность повреждений и инфекций. Поэтому используются, в основном, при проведении операций. Преимуществом является лечение параллельно с диагностикой.
Диагностика ВЧД у детей
В исследовании по диагностированию изменения внутричерепного давления новорожденных младенцев и детей младшего и среднего возраста используются некоторые виды неинвазивных методик.
УЗИ
Нейросонография это ультразвуковое сканирование разных частей мозга через родничковую область. Позволяет безопасно определить состояние желудочков, сосудов и оболочек у младенца. Процедура максимально безболезненна. Увеличение размеров желудочков говорит о повышении вчд.
Эхоэнцефалоскопия
Основывается на изучении ритмики сокращений сосудов головного мозга. Внутричерепное давление ребенка оценивается на изучении разницы между колебаниями сигналов.
МРТ и компьютерная томография
Проверяется состояние сосудов и наполнение их кровью.
Различные способы диагностики повышения внутричерепного давления постоянно развиваются. Широкий выбор техник и методик позволяет своевременно и качественно диагностировать у пациентов изменение ВЧД и подобрать соответствующее лечение.
Инвазивный мониторинг внутричерепного давления
Первый опыт измерения внутричерепного давления методом люмбальной пункции произвёл в 1897 г. Quincke. Первое направленное нейрохирургическое вмешательство по результатам измерения ВЧД выполнил W. Sharpe в 1920 г. Первый непрерывный контроль ВЧД (мониторинг) осуществил в 1950 году Pierre Janny, но публикация данных проведённого исследования произошла только в 1972 году.
Поэтому первое исследование, посвящённое мониторингу ВЧД, принадлежит Nils Lundberg. Именно он в 1960 году опубликовал свою работу “Continuous recording and control of ventricular fluid pressure in neurosurgical practice”.
Следующий этап в истории мониторинга ВЧД начался в 1973 году, когда впервые для контроля давления в полости черепа был использован субарахноидальный винт. Вслед за этим в практику были внедрены другие методики, включая субдуральные и экстрадуральные мониторы, а также волоконно-оптические датчики.
Внутричерепная гипертензия является наиболее важным синдромом нейрореаниматологии, во многом определяющей течение и исход острой церебральной патологии.
Современные представления о патогенезе ВЧГ базируются на концепции A. Monro (1783) и G. Kelli (1824), которая рассматривает полость черепа как замкнутую абсолютно нерастяжимую ёмкость, заполненную тремя абсолютно несжимаемыми средами: ликвором (в норме 150 мл – 10% объёма полости черепа), кровью в сосудистом русле (в норме около 150 мл – 10% объёма полости черепа) и мозгом (в норме 1400 мл – 80% объёма полости черепа).
При увеличении объёма одного из компонентов или появлении нового, например, опухоли или гематомы, объём остальных составляющих должен компенсаторно уменьшиться. Если этого не происходит, начинается повышение внутричерепного давления, которое вызывает дислокацию мозга.
Большинство исследователей считают критическим уровнем ВЧД величину 20-25 мм рт.ст., хотя имеются примеры благоприятного исхода при достаточно длительном повышении ВЧД более 30 мм рт.ст.. По данным C. Eker (1998 г.), при ВЧД < 20 мм рт.ст. летальность составляет 18%, при ВЧД 20-40 мм рт.ст. она увеличивается до 45%, при ВЧД 40-60 – до 74%, а при ВЧД, превышающем 60 мм рт.ст., достигает 100%.
Мониторинг ВЧД показан:
- Больным с нейротравмой и оценками по шкале Глазго менее 8 баллов, за исключением наличия повреждений, несовместимых с жизнью.
- У больных с оценкой по шкале Глазго более 8 баллов, если удаётся выявить патологические изменения, а также признаки компрессии базальных цистерн мозга на компьютерной томографии (КТ).
- Если возраст больного превышает 40 лет, наблюдается децеребрационная либо декортикационная ригидность, возможно проведение мониторинга и при отсутствии патологических признаков на КТ.
- При опухолях и цереброваскулярных заболеваниях, сопровождающихся объёмным воздействием (обширный ишемический инсульт, внутримозговые кровоизлияния, в том числе на фоне артериальных аневризм).
- При патологических состояниях, сопровождающихся развитием ВЧГ, когда данные неинвазивных методов диагностики не дают точной информации: инфекционные заболевания (тропическая малярия), фульминантные формы вирусного гепатита, печеночная энцефалопатия и др.
Все противопоказания к применению инвазивного мониторинга ВЧД носят относительный характер. Нецелесообразно его проведение у больных с сохранённым уровнем сознания и клинически значимой коагулопатией, а также при иммунно-супрессивных заболеваниях, так как у данных больных повышен риск развития инфекций.
Длительность проведения мониторинга ВЧД диктуется необходимостью обеспечения стабильности состояния больного. Одним из условий является стойкая нормализация ВЧД в сочетании с одновременным регрессом патологических изменений на КТ (масс- эффект, смещение срединных структур, диффузный отёк с компрессией базальных цистерн).
Большинством авторов практикуется удаление вентрикулярного дренажа или интрапаренхиматозного датчика через 24-48 часов после восстановления сознания и регресса дислокационной симптоматики.
За последние 30 лет было предложено большое количество различных методов мониторинга ВЧД. На современном этапе выбор того или иного способа зависит от клинической ситуации и во многом от опыта и предпочтений лечащего врача. Каждый тип устройства, в зависимости от расположения и способа передачи данных, имеет свои преимущества и недостатки.
Виды мониторинга ВЧД: (А) интрапаренхиматозные фиброоптические датчики, (В) внутрижелудочковые системы; (С) эпидуральный трансдьюсер; (D) субарахноидальный винт.
«Золотым стандартом» в определении величины ВЧД по сей день остается один из первых методов с применением вентрикулостомии и постановкой интравентрикулярного катетера. Несмотря на относительную безопасность и надежность, внедрение внутрижелудочковых систем долгое время задерживалось. Причинами являлись инвазивность метода, риск повреждения функционально важных областей мозга и кровеносных сосудов.
Но явные преимущества метода: низкая стоимость, возможность дренирования ликвора или введения лекарственных препаратов непосредственно в желудочковую систему мозга сделали этот метод мониторинга наиболее распространенным.
Субдурально-субарахноидальные системы находят широкое применение в клинической практике. Измерение ВЧД в субдуральном пространстве более соответствует интравентрикулярному, но сохраняются те же недостатки, касающиеся гнойных осложнений и необходимости перекалибровки.
Наиболее современным методом мониторинга уровня ВЧД является использование интрапаренхиматозных систем с применением инвазивных датчиков. Дополнительными преимуществами этого метода являются возможность мониторинга ВЧД в условиях значительного отёка мозга и компрессии желудочков, лёгкость в обращении (калибровка и установка на «ноль» проводится однократно) и относительная безопасность.
Волоконно-оптические системы имеют низкий «дрейф нулевого значения» в течение длительного периода времени. Crutchfield и др. сообщает, что точность устройства достигает ±3 мм рт.ст. в диапазоне ВЧД от 0 до 30 мм рт.ст. in vitro.
Максимальный ежедневный «дрейф нуля» в проведённом исследовании составлял ±2,5 мм рт.ст. со среднесуточным дрейфом ±0,6 мм рт.ст. и темпом дрейфа за 5-дневный период ±2,1 мм рт.ст.
In vivo, величина и особенности формы кривой давления при использовании фиброоптических и вентрикулостомических систем были весьма схожи.
Несмотря на это, необходимо помнить, что практически все модели интрапаренхиматозных мониторов уровня ВЧД достаточно хрупки и способны приводить к возникновению геморрагических осложнений
Ранние попытки оценить величину ВЧД путём измерения давления спинномозговой жидкости (СМЖ) были неуспешны и, более того, нередко приводили к ухудшению состояния больных. В наше время постоянные люмбальные катетеры (LED Codman) используются в основном для дренажа СМЖ в послеоперационном периоде или с целью уменьшения напряжения мозга во время операции.
Осложнения и проблемы при проведении мониторинга ВЧД можно условно разделить на три группы: гнойно-септические, геморрагические и технические.
К факторам риска, предрасполагающим к развитию инфекционных осложнений при проведении инвазивного мониторинга ВЧД, относят:
- уровень ВЧД более 20 мм рт.ст.;
- наличие внутричерепного кровоизлияния с проникновением крови в желудочки мозга;
- сопутствующие инфекции;
- использование стероидов;
- продолжительность мониторинга более 5 дней.
Значение последнего фактора, правда, подвергается сомнению. Так, по данным Holloway и соавт., длительность мониторинга не оказывала существенного влияния на частоту инфекционных осложнений. Авторам также представляются необоснованными рекомендации о необходимости замены инвазивных датчиков каждые 5 дней.
Главным, по их мнению, фактором риска для развития инфекционных осложнений в ходе мониторинга ВЧД является несоблюдение правил асептики при первичной установке системы. Использование покрытых антибиотиком вентрикулостомических катетеров снижает риск инфекции от 9,4% до 1,3%.
Спорным остаётся вопрос о том, в каких условиях устанавливать датчик. Clark и соавт. рекомендуют, чтобы данная манипуляция выполнялась только в операционной, так как риск развития серьёзных инфекционных осложнений на порядок выше, если выполняется экстренная постановка датчика в палате интенсивной терапии (ПИТ).
Однако, Diaz и соавт. не считают статистически значимыми различия в количестве гнойно-септических осложнений, при выполнении этой процедуры в отделениях неотложной помощи, ПИТ или операционной.
При подозрении или подтверждении развития инфекционного процесса, связанного с проведением инвазивного мониторинга ВЧД, следует удалить всю систему и назначить курс антибиотикотерапии.
Необходимо наличие чётких показаний для проведения эмпирической антибактериальной терапии, поскольку нерациональное использование антибиотиков теоретически может привести к появлению резистентных штаммов микроорганизмов и увеличению системной токсичности.
Самым частым осложнением, наряду с инфекцией, является повреждение датчика. Это чаще всего происходит во время транспортировки больных и сестринских манипуляций.
По данным литературы, существует широкий диапазон (0-15,3%) риска развития внутричерепных кровоизлияний после размещения датчиков. Однако, в большинстве исследований, не наблюдалось формирования больших гематом, требующих хирургической эвакуации, а также выявлялись случайные находки КТ в виде незначительного субарахноидального кровоизлияния.
- Из-за наличия на предыдущих исследованиях артефактов от металлического наконечника катетера, некоторые минимальные повреждения диагностировались только после удаления датчика.
- Понимание основ регуляции ВЧД в норме и при патологии, использование инвазивного мониторинга ВЧД и способность правильно интерпретировать его данные в соответствии с результатами клинических, лабораторных и рентгенологических методов диагностики, являются решающими при лечении больных с внутричерепным гипертензионным синдромом.
- Мониторинг ВЧД обеспечивает быструю и точную диагностику данного патологического состояния и позволяет проводить направленную патогенетическую терапию, что благоприятно сказывается на исходах лечения.
Горбачёв В.И., Лихолетова Н.В.
2012 г.
Мониторинг внутричерепного давления — Умный доктор
Внутричерепное давление (ВЧД) в пределах нормы – необходимое условие полноценного кровотока в мозге и насыщения его кислородом, поддержания естественной активности. ВЧД создается динамическим равновесием количества ликвора, мозгового кровообращения (МК) и ткани мозга. Следует знать, как проверить разными методами внутричерепное давление у взрослых, чтобы защититься от опасных недугов.
Зачем знать показатели ВЧД
Повышенные показатели вчд – свыше 3-15 мм рт. столбика – могут указывать на различные аномалии в организме. Среди которых:
- внутричерепные новообразования;
- водянка головного мозга;
- различные механические повреждения черепной коробки;
- гипертензия;
- воспалительные процессы в оболочках спинного и/или головного мозга (ГМ);
- энцефалитный менингит;
- кровоизлияния и пр.
Какой врач подскажет наличие отклонений?
Это в компетенции невропатолога, офтальмолога. Первый проведет первичный осмотр, сделает полный опрос по возникшей симптоматике.
Вынесет решение о необходимости посещения других специалистов, задействования аппаратуры для дополнительного обследования.
Офтальмолог при помощи фундус-линзы или офтальмоскопа имеет возможность исследовать глазное дно, провести необходимые измерения, вынести вердикт повышено ВЧД или нет.
Типы измерения ВЧД: в чем их отличия
В современной медицинской практике внутричерепное давление измеряется двумя принципиально разными типами:
- Во-первых, инвазивным или прямым. Он объединяет субдуральный и эпидуральный, интравентрикулярный методы. Предусматривает проникновение в естественную сферу организма.
- Во-вторых, неинвазивным или непрямым.
Отметим, что инвазивные методы диагностики несут достаточный риск для организма, проводятся специалистами лишь в медицинских учреждениях.
Медики отдают предпочтение измерению ВЧД в динамике, используя определенные системы мониторинга.
Можно ли осуществить измерение в домашних условиях? К сожалению, нет. Об отклонениях от нормы внутричерепного давления можно заподозрить:
- по цефалгии – чаще в теменной зоне — давящего характера;
- беспричинной дурноте и двоении в глазах при наклонах перед собой;
- чувством жара в висках и т.д.
Через специальное отверстие на черепной коробке внедряется субдуральный винт. Возможны некоторые осложнения после сеанса. Используют в реаниматологии, нейрохирургии в экстренных случаях, когда максимально быстро и точно важно знать состояние ВЧД у пациента.
Особенности эпидурального способа
Измерение давления происходит через особый, высокочувствительный датчик. Его вводят в зону между твердой мозговой оболочкой (dura mater) и черепной коробкой. Данные преобразуются в импульсы, которые отображаются на дисплее.
Метод является более щадящим по сравнению с субдуральным. К недостаткам относят невозможность понижения ВЧД за счет откачивания излишнего количества ликвора. Способ может быть применен лишь для получения показаний.
Особенности интравентрикулярного способа
Считается наиболее эффективным среди инвазивных методов. Применяется интравентрикулярный катетер, вводимый внутрь черепа (к боковому желудочку) через трепанационное отверстие.
Позволяет не только получить данные о внутричерепном давлении, но и убрать излишнюю внутримозговую жидкость.
Непрямые методы
К способам, используемым для неинвазивной диагностики, относят:
- Магнитно-резонансную томографию. Исследование проводится внутри капсулы, куда помещают индивида на 30-40 минут. Чаще используется в роли вспомогательного метода диагностики.
- Дуплексное сканирование артерий. Применяется медиками для диагностирования состояния сосудов и кровотока.
- Транскраниальную допплерографию. Базируется на измерении скорости кровотока в базальных венах (v. basalis) и венозном синусе. Берется во внимание и сопротивление крови в яремных (v. jugulares) сосудах.
- Офтальмоскопию — исследование дна глазного. Для увеличения зрачков в каждый глаз закапывают раствор гоматропина (Homatropine) 1%. Диагностирование ведется с использованием специального зеркальца, лупы на расстоянии 8 см или офтальмоскопа электрического.
- Отоакустический метод. Специалисты рассматривают состояние барабанной мембраны. Усиление ВЧД во внутренней полости черепа отражается его повышением и во внутреннем ухе.
- Люмбальную пункцию. Определение объема жидкости и величины давления производится специальной иглой, вводимой в субарахноидальное пространство спинного мозга.
- РЭГ (реоэнцефалографию). Отмечаются изменения электрического сопротивления ГМ и мягких тканей черепной коробки при прохождении через них слабого переменного тока высокой частотности.
Для Вас: Болит голова при ВЧД
Источник: https://bolitgolova.net/lechenieiprofilaktika/proverka-vchd.html
Как измерить внутричерепное давление – диагностика в клинике и домашних условиях у взрослого или ребенка
Частая головная боль, головокружение, потеря сознания являются симптомами серьезных проблем. В некоторых случаях они возникают из-за повышенного внутричерепного давления. Если беспокоят все эти проблемы одновременно, нужно срочно обратиться в больницу за консультацией и лечением.
Внутричерепное давление возникает, когда спинномозговая жидкость или ликвор воздействует на головной мозг. Основная часть вещества образуется в результате работы сосудистых сплетений железистых клеток.
Если количество образовавшегося ликвора превышает 1 литр в сутки, появляется повышенное давление внутри черепной коробки. Кроме того, гипертензию мозга вызывают такие структуры, как кровь в сосудах и увеличенный головной мозг.
Врачи считают, что причинами, из-за которых возникает такое состояние, могут быть:
- черепно-мозговые травмы;
- гидроцефалия;
- опухоли головного мозга;
- гипертония;
- инсульт;
- менингит.
Однако, чтобы подтвердить или опровергнуть наличие этих заболеваний, нужно провести измерение внутричерепного давления одним из существующих методов диагностики. Первое, что должен сделать человек, который почувствовал подобное недомогание – обратиться в поликлинику. До того, как будет поставлен точный диагноз, придется пройти полное обследование.
Перед тем, как обратиться к специалисту за консультацией, нужно узнать, кто измеряет внутричерепное давление. Этим направлением занимаются невропатолог и окулист.
Первый из врачей проводит первичный осмотр и опрос, оценивает симптомы, беспокоящие пациента. После этого он решает, требуется ли посещение других врачей и дополнительное обследование с помощью аппаратуры.
Окулист имеет возможность исследовать глазное дно, провести измерения и диагностировать, повышено ВЧД или нет.
Измерить степень увеличения давления внутри черепной коробки можно только врач в больнице или специально оборудованном медицинском центре, где есть необходимое оборудование. Все способы, с помощью которых проводится диагностика внутричерепного давления, разделяются на инвазивные (основанные на проникновении к органу) и неинвазивные (поверхностное обследование).
Инвазивные методы диагностики
Сейчас инвазивный способ стали применять только тогда, когда по-другому это сделать невозможно. Эти методы представляют опасность для жизни пациента и применяется только у взрослых. Есть несколько видов инвазивного обследования:
- Эпидуральный. На голове удаляют волосы, обезболивают кожу на месте трепанации, делают небольшой надрез. В черепе просверливают отверстие, через которое вставляют специальный датчик между черепом и оболочкой мозга. Прибор должен достать до боковой части желудочка.
- Субдуральный. Через отверстие на черепной коробке вставляется субдуральный винт, который меряет уровень ВЧД у больного.
- Использование интравентрикулярного катетера. Считается самым эффективным из предложенных инвазивных методов. Катетер вводится через трепанационное отверстие на черепе. Он помогает не только оценить данные об уровне повышения внутричерепного давления, но и откачать внутримозговую жидкость дренажной трубкой.
Неинвазивная диагностика
Непрямой или неинвазивный метод диагностики позволяет обследовать головной мозг и измерить давление жидкости внутри него. В отличие прямых инвазивных способов они безопасные и безболезненные. Эти методики подходят пациентам с удовлетворительным состоянием, потому что их точность подлежит сомнению. К способам, с помощью которых проводится неинвазивная диагностика, относятся:
- Магнитно-резонансная томография. Человека помещают внутрь капсулы во время исследования, которое занимает 30-40 минут. На данный момент врачи расценивают МРТ, как вспомогательный метод диагностики, потому что он не дает точных результатов.
- Транскраниальная допплерография. В основе лежит замер скорости кровотока внутри базальных вен и венозного синуса. В расчет берется и уровень сопротивления крови в яремных венах. Обследование проводится амбулаторно.
- Дуплексное сканирование артерий. Это исследование врач может применять, чтобы диагностировать состояние кровотока и сосудов. Занимает около 10 минут.
- Осмотр глазного дна. Перед тем, как померить внутричерепное давление, окулист закапывает больному по несколько капель в каждый глаз раствор гоматропина 1%, чтобы зрачки расширились. Осмотр проводится с помощью специального зеркала на расстоянии 8 см или электрического офтальмоскопа. Если ВЧД повышено, то окулист заметит расширение извилистых сосудов, изменение ткани, контуров и цвета диска зрительного нерва.
- Отоакустический метод. Врач оценивает положение барабанной перепонки в ухе. Если давление в черепной коробке выше нормы, то оно повышается и в улитке уха.
- Спинномозговая пункция. В позвоночник вводят иглу между 3 и 4 позвонком. К ней прикрепляется манометр, так меряют объем жидкости и степень давления. Пациент должен пребывать в стационаре во время проведения этого способа.
- Реоэнцефалография. Способ состоит в том, что через ткани черепа пропускают высокочастотный разряд слабого тока. На голове фиксируют прибор с проводами, садят человека на стул и направляют на него световые импульсы. Прибор должен диагностировать уровень ВЧД, преобразуя показания в график пульсовых колебаний.
- После проведения визуального осмотра пациента и оценки беспокоящих его симптомов, врач-невропатолог отправляет его на дополнительное обследование.
- Метод диагностики выбирается на усмотрение специалиста и зависит от степени состояния больного.
- В большинстве случаев внутричерепное давление у взрослых измеряется неинвазивным способом, но в случае серьезной черепно-мозговой травмы, используют прямые методы обследования.
Как проверить внутричерепное давление у ребенка
Внутричерепная гипертензия может возникнуть и у детей. Диагноз ВЧД часто ставят новорожденным детям, исходя из симптомов:
- частый беспричинный плач;
- выступающий и напряженный родничок;
- размеры головы больше нормы;
- косоглазие.
Внутричерепное давление у детей постарше проявляется как:
- рвота;
- головная боль;
- утомляемость;
- повышенная возбудимость;
- судороги.
Не всегда эти признаки свидетельствуют о гипертензии мозга, но если они беспокоят одновременно, то нужно немедленно обследовать ребенка. Врач подскажет, как измерить внутричерепное давление в детском возрасте и с помощью какого метода.
Детям, у которых еще не зарос родничок, назначают нейросонографию или УЗИ мозга. Процедура полностью безопасна и показана новорожденным с самого рождения. Дети от года направляются на эхоэнцефалографию.
Прибор поможет отследить уровень пульсации сосудов мозга.
Как определить внутричерепное давление в домашних условиях
В домашних условиях проверить внутричерепное давление очень трудно. Пока еще не изобрели такие приборы, которые меряют этот вид давления. Однако, можно по косвенным признакам догадаться о недуге. Часто, в связи с увеличением ВЧД, больной чувствует следующие симптомы:
- внезапное головокружение;
- шум в ушах;
- тошнота и рвота;
- давящая головная боль;
- резкое нарушение зрения;
- приступы удушья;
- потеря сознания.
: Повышенное внутричерепное давление у ребенка
Источник: https://sovets.net/9785-kak-izmerit-vnutricherepnoe-davlenie.html
Как меряют внутричерепное давление у взрослых, у детей: МРТ, эпидуральный способ, в домашних условиях, норма
Причиной головных болей нередко становится повышенное внутричерепное давление (ВЧД). Оно обуславливается воздействием спинномозговой жидкости, или ликвора на головной мозг.
Самостоятельно можно заподозрить гипертензию по ряду симптомов, но для точной диагностики необходимо специальное оборудование. Рассмотрим, как меряют внутричерепное давление, какими методами обследуют взрослых и детей.
Способы измерения
Все методы оценки ВЧД делятся на неинвазивные — предполагающие поверхностное обследование, и инвазивные — с применением специального оборудования и проведением хирургического вмешательства. Невропатолог опрашивает, осматривает пациента, анализирует симптомы и решает, нужно ли посещать других специалистов и применять аппаратные методики. Окулист исследует глазное дно и выносит вердикт о наличии отклонений ВЧД от нормальных показателей.
Инвазивные методы
Инвазивное обследование подразумевает проведение операции: в черепной коробке высверливается отверстие, в которое вводят датчик либо катетер. Это позволяет измерить внутричерепное давление с высокой точностью, если потребуется, то и отвести избыточный ликвор, который сильно давит на мозг.
Используется несколько методов:
- Субдуральный. Исключительно при угрозе жизни больного для оперативного измерения ВЧД. Выполняется трепанационное отверстие, через которое устанавливают субдуральный винт. Его располагают между мозговой оболочкой и черепом, делая замер. Недостаток – невозможность отвести лишнюю жидкость для быстрого снижения давления.
- Эпидуральный. Тоже применяется исключительно для измерения давления. В черепное отверстие помещается чувствительный датчик, посредством которого и выполняется замер.
- Интравентикулярный. В РФ и во всем мире этот метод считается наиболее современным и эффективным. В отверстие в черепе вводится катетер с сенсорным датчиком для измерения ВЧД, но существует и дренажный канал, позволяющий удалить избыточный объем жидкости. Некоторые модели дополняются сенсорами для измерения температуры мозга.
Важно! Инвазивное вмешательство проводится нейрохирургами только при крайней необходимости – для точного измерения ВЧД и отвода лишнего ликвора при опухолях, отеках мозга вследствие инфекций, серьезных черепно-мозговых травмах.
Неинвазивная диагностика
Если угрозы для жизни нет, ограничиваются неинвазивными методами обследования. Они не требуют хирургического вмешательства, поэтому проходят без боли и не вызывают осложнений. Госпитализация не требуется, поэтому человек может отправиться домой сразу после процедуры.
Рекомендуем также прочитать статью «Повышенное глазное давление».
Основные методы неинвазивной диагностики:
- Эхоэнцефалография – ультразвуковое исследование, при котором на повышенное ВЧД указывают изменения в местонахождении стриктур мозга и размере желудочков. Метод предназначен для первичной диагностики. Процедура проходит так же, как и обычное УЗИ, занимает около 15 мин. Обследование безопасное, противопоказаний у него нет.
- Допплерография. Метод предполагает использование ультразвука, с помощью которого оценивают скорость и характер циркуляции крови. Выявляются проблемы с сосудами, которые могут стать причинами повышения ВЧД.
- МРТ и КТ. Магнитное или рентгенографическое излучение позволяет визуализировать в тканях и стриктурах мозга патологические процессы, которые провоцируют внутричерепную гипертензию.
- Спинномозговая пункция дает наиболее достоверные результаты среди всех неинвазивных методов. В спинномозговой канал вводят подключенную к специальному устройству иглу, измеряя таким образом давление ликвора. Результат выводится на монитор, а на его основе рассчитывают показатели.
- Отоаккустический метод. Предполагает наружный осмотр барабанной перепонки. При повышении ВЧД она смещена, а в ушной раковине происходит давление перилимфы.
- Осмотр офтальмолога. Это также визуальное исследование, при котором глаз осматривается сквозь лупу. Косвенные подтверждения повышенного ВЧД – нарушение стриктуры глазного яблока и отек нервов.
Важно! Без операции возможно лишь выявить патологические процессы в мозге и факт повышенного ВЧД. Измерить давление ликвора, не сделав трепанационное отверстие в черепе и введя в него датчик либо катетер, не получится.
Как измеряют?
Выполнив визуальный осмотр пациента и выслушав симптомы, невропатолог выдает направление на дополнительное обследование. Специалист выбирает метод измерения ВЧД, исходя из состояния пациента. В большинстве случаев обходятся неинвазивными методами, но при тяжелых черепно-мозговых травмах приходится прибегать к экстренной операции.
У взрослых
Норма ВЧД для взрослых составляет 5-7 мм. рт. ст., с такой силой жидкость давит на мозговые клетки. Если этот показатель повышается, у человека резко ухудшается самочувствие.
Для измерения ВЧД требуется хирургическое вмешательство. Пациенту вводят наркоз, бреют голову и обрабатывают кожу антисептиком. Затем на определенном участке выполняют надрез, отодвигают слой кожи и высверливают трепанационное отверстие.
Дальнейшие действия зависят от выбранного метода:
- При субдуральном обследовании через отверстие в черепе вставляют специальный винт. Таким способом замеряют давление в субдуральном пространстве – полости между мозговыми оболочками, заполненной ликвором.
- При эпидуральном – вводят сенсор между черепной коробкой и твердой оболочкой мозга.
- При интравентрикулярном – сквозь отверстие в черепе устанавливают катетер в боковой желудочек мозга. С помощью сенсора выполняют замер давления, а при необходимости откачивают лишний объем ликвора – для этого на устройстве есть дренажный канал.
У детей
Повышенное внутричерепное давление часто диагностируют у новорожденных. Для детей нормальный показатель – 1-2 мм рт. ст. О его повышении у младенца свидетельствуют: частый плач, выступающий родничок, увеличенный размер головы, отказ от грудного вскармливания. У ребенка постарше – рвота, головная боль, судороги, повышенная возбудимость.
Для измерения ВЧД у детей до 1 года проводят нейросонографию или УЗИ мозга через родничок. Процедура безболезненная и безопасная. Она позволяет изучить состояние желудочков – если они увеличены в размерах, это явный признак гипертензии.
Возможно, Вам будет интересна следующая статья: «Внутричерепное давление у грудничков».
Детям постарше, у которых уже успел затянуться родничок, нейросонографию не проводят. Вместо нее делают МРТ и КТ. Методы визуализируют состояние мозговых структур, позволяют увидеть объемные образования, оценить циркуляцию ликвора. Только провести такие обследования не всегда получается – ребенок может испугаться МРТ-аппарата.
Альтернативный метод обследования детей от 1 года – эхоэнцефалография. Используется ультразвуковой прибор: специалист изучает амплитуду УЗ-сигнала и на ее основе оценивает внутричерепное давление. Метод позволяет отследить пульсацию мозговых сосудов, хотя его результаты не отличаются 100%-ной точностью.
В домашних условиях
Измерить ВЧД в домашних условиях невозможно, поскольку нужны специальные аппараты либо привлечение хирурга.
Человек только может заподозрить проблему, на что косвенно указывают следующие признаки:
- внезапное головокружение;
- шум в ушах;
- тошнота с рвотой;
- приступ удушья;
- резкое нарушение зрения;
- давящая головная боль;
- снижение памяти, слуха, зрения;
- потеря сознания.
При появлении этих симптомов нужно обращаться к врачу. Причина может быть в повышенном ВЧД, но измерить его можно лишь в больнице, где есть необходимое оборудование. Если ничего не предпринимать, внутричерепная гипертензия станет хронической и начнет провоцировать множество осложнений, появится риск инсульта.
Чтобы держать ВДЧ под контролем, следует регулярно ходить на профилактические осмотры к врачу, избегать стрессовых ситуаций, правильно питаться и отказаться от вредных привычек.
Как проверить внутричерепное давление
Повышенное или пониженное внутричерепное давление (ВЧД) сопровождается рядом негативных симптомов, среди которых выделяют головокружение, головную боль, потерю сознания, что значительно ухудшает качество жизни.
Благодаря внедрению современных диагностических методов визуализации постановка диагноза «повышенного внутричерепного давления» стала более распространенной.
Однако в некоторых случаях данный диагноз не обоснованный, так как это не является самостоятельной патологией, а служит сопутствующим признаком болезней. Как измерить внутричерепное давление и какой метод является наиболее информативным?
Определение и физиологические нормы ВЧД
Внутричерепное давление – это давление, которое образуется в полости черепа под влиянием нескольких анатомических структур, а именно: объемом крови, внутримозговой жидкостью и мозговыми тканями.
В норме показатели внутричерепного давления колеблются в следующих пределах:
- у взрослых (3-15 мм. рт. ст.);
- у детей в возрасте от 1 до 15 лет (3-7 мм. рт. ст.);
- у новорождённых и детей до 1 года (1,5 – 6 мм. рт. ст.).
Данные значения характерны для людей в состоянии покоя, поскольку при физической нагрузке, сопровождаемой напряжением мышц, происходит кратковременное увеличение показателей до 50-60 мм. рт. ст. Явление обусловлено активацией компенсаторных механизмов для адекватной работы центральной нервной системы. Проявления повышенного мозгового давления диагностируется при расстройстве компенсаторных механизмов, когда они не справляются с увеличением значений.
Как проверить внутричерепное давление?
Если у человека возникает подозрение на изменение внутричерепного давления, ему необходимо знать, какие признаки сопутствуют синдрому и какой врач поможет установить нарушение. Диагностика отклонений в показателях ВЧД проводится исключительно в медицинских учреждениях.
Взрослым следует проконсультироваться у невропатолога, поскольку повышенное мозговое давление может возникать на фоне опухолей, гематом в головном мозгу, а также развиваться на фоне перенесенного инсульта и черепно-мозговой травмы.
Как правило, у взрослых высокое ВЧД является сопутствующим синдромом, возникающим на фоне других заболеваний.
Обследование у взрослых необходимо провести, если наблюдаются следующие симптомы:
Признаки внутричерепного давления
- головная боль распирающего характера без определенной локализации;
- болезненность за глазными яблоками;
- усиление интенсивности головной боли в горизонтальном положении;
- приступы тошноты и рвоты, не связанные с приемом пищи;
- выраженная слабость;
- перепады артериального давления;
- нарушение зрения.
Внутричерепную гипертензию можно определить дома по наличию перечисленных симптомов. При выраженной мозговой гипертензии у пациентов наблюдаются обмороки, расстройство речевой функции, тремор подбородка, приступы паники, снижение частоты сердечных сокращений.
Важно! Диагностика повышенного внутричерепного давления у детей до года проводится при плановом осмотре у невропатолога. В большинстве случаев врачи-неонатологи ставят диагноз повышенного ВЧД, однако у половины грудничков он ошибочный.
Принципы измерения внутричерепного давления значительно отличаются от определения артериального давления. На сегодняшний день приборов для быстрого измерения ВЧД не существует. Так как структурные элементы, расположенные в черепной коробке, занимают определенный объем черепной полости, определенный ее параметрами, поэтому он не может изменяться. Вследствие того, что объем полости черепа невозможно изменить, соотношение мозговых структур постоянно.
Измерить внутричерепное давление сложно, поскольку существует недостаточное количество косвенных параметров, по которым можно определить давление в черепной коробке.
В зависимости от диагноза, возраста и функционального состояния организма для диагностики пациентов применяют визуальные методы обследования или современные способы исследования, позволяющие при помощи аппаратуры установить причины, спровоцировавшие изменение мозгового давления. Инвазивные методики путем оперативного вмешательства применяют для установления четких значений давления.
Неинвазивные методы исследования
Неинвазивные методы применяют на начальном этапе диагностики, измерение проводят при помощи внешних аппаратных систем. Они позволяют выявить патологические изменения в мозговых структурах, а также диагностировать черепное давление. Неинвазивные методики безопасны, безболезненны.
Однако оценка показателей косвенная, так как данные, полученные в результате обследования, могут ошибочно приниматься за признаки повышенного ВЧД, а именно расширение межжелудочковой щели и непосредственно желудочков.
Данные методы необходимы для установления причины, спровоцировавшей изменение показателей.
Осмотр глазного дна является наиболее информативным методом неинвазивного мониторинга внутричерепной гипертензии
Для выявления повышенного черепного давления в условиях поликлиники руководствуются определенным алгоритмом, включающим следующие методы:
- Осмотр глазного дна. Выявление в глазном дне отечных зрительных дисков, расширение сосудистой сети служит признаком патологии, которая требует дополнительных исследований. При отсутствии патологических изменений дополнительные методики не требуются, поскольку ВЧД находится в пределах нормы.
- Томография, УЗИ мозга. Позволяют установить причину нарушения, но не определяют точную величину черепного давления.
- Электроэнцефалография. Определяет изменения мозговой электрической активности, свидетельствующей о нарастании показателей ВЧД (хаотичное возбуждение структурных элементов мозга, формирование высокочастотных ритмов, диффузные изменения).
- Отоакустическое исследование. Методика осуществляется через ушные раковины. При мозговой гипертензии значения АД во внутреннем ухе увеличиваются.
- Транскраниальная допплерография. Давление меряют путем определения снижения скорости кровотока в результате развития церебральной гипертензии.
Результаты, полученные в ходе исследований, не дают точной картины показателей церебральной гипертензии, их используют для установления первичного диагноза болезни.
Инвазивные методы мониторинга ВЧД
Для точной диагностики церебральной гипертензии применяют инвазивные методы, они осуществляются путем оперативного вмешательства, когда в полость черепа через трепанационное отверстие вводится специальный датчик. Процедура проводится в стационаре, оснащенном необходимыми аппаратами. При проведении обследования существует высокий риск травматизма головного и спинного мозга, поэтому данный способ используют в крайних ситуациях, требующих немедленного подтверждения диагноза.
Померить церебральное давление при помощи инвазивного способа можно при наличии следующих показаний:
- внутричерепное кровоизлияние;
- инсульт;
- гидроцефалия;
- менингиты инфекционного характера;
- постгипоксическая энцефалопатия.
Важно! Благодаря мониторингу церебрального давления существует возможность координировать перфузионное давление, которое отражает эффективность мозговой гемодинамики, а также дает возможность оценить результаты противоотечной терапии.
В зависимости от локализации дренажной системы показатели измеряют при помощи следующих техник:
- внутрижелудочковые;
- интрапаренхиматозные;
- субдуральные;
- субарахноидальные.
Внутрижелудочковоя методика
Наиболее ранний метод контроля черепного давления. Главным преимуществом является возможность дренирования цереброспинальной жидкости и непосредственное эндолюмбальное введение медикаментов.
Наружное вентрикулярное дренирование
Процедуру измерения показателей желудочкового давления проводят при помощи тензометрического датчика. Методика проста для интерпретации результатов и не требует использования дорогой аппаратуры. Данная процедура является не только диагностической, но и терапевтической, поскольку позволяет контролировать черепное давление путем дренирования ликвора.
Паранхематозный метод
В ходе исследования датчик устанавливают через трефинационное отверстие в паренхиме мозгового вещества на глубину не более 2,5 см. Данный метод предпочтительнее, так как данные, полученные в ходе исследования, более соответствуют показаниям внутрижелудочкового давления.
Эпидуральная методика
Прямая техника мониторинга ВЧД с применением датчиков. Методика основана на внедрении в мозговые желудочки специальных приборов, которые дают возможность мерить значения церебрального давления для постановки точного давления.
Используют следующие системы обследования:
- Микросенсорная. Тензорный аппарат вводится в необходимую мозговую зону, после чего на мониторе отражается преобразованная в электрические сигналы информация.
- Фиброоптическая. Дополнительно подключается дренажная система, позволяющая умеренно снизить значения мозгового давления.
- Пневматическая. Происходит установка катетера с латексным баллоном, наполненным воздухом.
Способы диагностики у детей
Как правило, определить показатели черепного давления у ребенка можно при помощи нейросонографии (УЗИ), которое производится через родничок. Данное обследование является безопасным и безболезненным. Применяется для обследования детей раннего возраста и позволяет точно установить функциональное состояние желудочков головного мозга. Увеличение их в объеме служит признаком повышенного внутричерепного давления.
Процедура нейросонографии у детей раннего возраста
У детей более взрослого возраста, когда родничок уже закрылся, для визуализации мозговых структур применяют компьютерную и магнито-резонансную томографию. Исследования позволяют установить кровенаполнение сосудов, состояние ликвородинамики и наличие новообразований.
На сегодняшний день также широко используют эхоэнцефалограмму, при помощи которой производится оценка большинства показателей, среди которых пульсация мозговых сосудов. В ходе исследования за основу принимают амплитуду колебаний ультразвукового сигнала, за счет которого производится оценка ВЧД. Недостатком метода является неточность и недостоверность полученных результатов.
Общие принципы понижения ВЧД
Принципы лечения церебральной гипертензии основаны на различных направлениях в зависимости от причины, спровоцировавшей возникновение синдрома. Саму гипертензию не снижают, поскольку это происходит самопроизвольно при ликвидации провоцирующего фактора. Однако в случаях, если показатели достигают критического увеличения, его необходимо экстренно понизить, чтобы избежать грозных осложнений.
Снизить внутричерепное давление в домашних условиях на фоне хронических заболеваний возможно при соблюдении следующих рекомендаций:
- Ограничить потребление соли.
- Уменьшить количество употребляемой жидкости (не более 1,5 л воды).
- Принимать курсами диуретические медикаменты (Фуросемид, Диакарб).
- Избегать перегревания организма.
- Гигиенические процедуры проводить теплой или прохладной водой.
- Регулярно проветривать помещение.
- Спать в положении с приподнятым головным концом.
- Не заниматься физическими нагрузками, и поднимать тяжелые предметы.
- Регулярно делать массаж в шейной области.
- В рационе должны преобладать продукты с повышенным содержанием калия (картофель, курага).
- Прием седативных средств для предупреждения психомоторного возбуждения.
- Противопоказано лечение сосудорасширяющими средствами.
Данные рекомендации позволяют избавиться от критического повышения ВЧД, которое требует госпитализации.
Важно! Лечить черепную гипертензию изолированным приемом мочегонных препаратов не корректно, поскольку их прием может усугубить проявления синдрома, спровоцировав обезвоживание организма с дальнейшим нарушением водно-электролитного баланса.
Снять симптоматику патологического состояния можно понижающими давление препаратами, а именно:
- Осмотические диуретические средства (Маннитол, Глицерол).
- Петлевые мочегонные препараты (Диакарб, Фуросемид).
- Глюкокортикостероидные медикаменты (Преднизолон, Дексаметазон).
- Седативные средства (Афобазол, Валериана).
При отсутствии эффективности от медикаментозной терапии окончательно вылечат хирургические методы. Оперативное вмешательство показано при гидроцефалии, закупорке спинномозговых каналов и наличии новообразований. Для уменьшения количества жидкости в черепной коробке назначают вентрикулярную или люмбальную пункции. Они считаются наиболее щадящими техниками, так как риск повреждения мозговых оболочек минимальный.
Таким образом, на первичном этапе диагностики внутричерепной гипертензии наиболее информативным методом является осмотр глазного дна и измерение показателей давления в спинномозговой жидкости в ходе люмбальной пункции.
При высоких значениях, полученных при первичном осмотре, необходимо назначить дополнительные исследования, чтобы подтвердить диагноз гипертензии.
Постановка диагноза «ВЧД» исключительно на основе результатов осмотра глазного дна является ложной, поэтому пациенту следует обратиться к другому специалисту для проведения корректной диагностики.
Неивазивный мониторинг внутричерепного давления у новорожденных и детей до 1 года
Система мониторинга ВЧД позволяет проводить первичное скриннинговое исследование внутричерепного давления у новорожденных и детей до 1 года неинвазивным способом и видеть цифры ВЧД на экране прикроватного монитора. Включает в себя датчик ВЧД, амплификатор (декодер сигнала), кабель для подсоединения к прикроватному монитору (изготавливается индивидуально), 2 набора для калибровки, инструкцию и рекомендации по клиническому использованию.
Система калибруется на границе водной и воздушной сред и предусмотрена для многоразового применения. Погрешность измерения составляет 2-3 мм.рт.ст., обусловлена анатомически и принципом исследования. Учитывая, что измерение проводится без высокого потенциального риска для маленького пациента (неивазивно), результаты интерпретируются как скриннинговые и позволяют оценить риски развития осложнений повышенного внутричерепного давления.
Например, если у ребенка цифры ВЧД на уровне 20-25 мм.рт.ст. и выше, то имеющейся погрешностью измерения можно пренебречь, так как дрейф нуля в 2-3 мм.рт. ст. при таких состояниях не имеет клинического значения, требуется принятие неотложных мер к снижению внутричерепного давления у ребенка. Погрешность измерения мониторов ВЧД, предназначенных для инвазивного измерения ВЧД через фрезевое отверстие или субдурально колеблется от 1 до 2 мм.рт.ст.
(зависит от марки монитора).
В настоящее время данная методика готовится к внедрению на территории РФ и СНГ и будет весьма доступной как для государственных ЛПУ, так и для частных клиник. Применение системы возможно как в стационаре, так и амбулаторно. Система производится в Великобритании.
Симптомы повышенного внутричерепного давления у младенцев (из открытых источников)
Беспокойство, неясная капризность, нарушение сна, плаксивость и крикливость. Все дети плачут, но если ребёнок постоянно, при малейшем раздражении кричит, плохо спит, беспокоен, то есть повод задуматься.
- Кроме того, предположить повышенное внутричерепное давление можно, если ребёнок плохо и мало ест или ест мелкими порциями очень часто, много и часто срыгивает, возможно, у него периодически бывает рвота.
- Также симптомами могут быть повышенный тонус мышц и тремор ручек и ножек, когда они дрожат, например, при возбуждении или крике.
- Могут быть офтальмологические симптомы: постоянное или периодическое косоглазие, выпячивание и опускание глаз и другие изменения.
Нормы ВЧД внутричерепного давления у детей и взрослых (из открытых источников)
Внутричерепное давление у новорожденных в норме ниже, чем у более старших деток и взрослых. При этом нужно учитывать, что цифры нормы могут изменяться как в большую, так и в меньшую сторону, но это не будет означать, что ребёнок болен.
Повышенное или несколько пониженное внутричерепное давление у новорожденных и детей может быть из-за воздействия каких-то внешних раздражителей.
Например, холодное или, наоборот, жаркое помещение, эмоциональное состояние (когда, скажем, малыш был чем-то расстроен, мама отругала или не купила желанную игрушку, когда ребёнок не выспался) и даже поза при измерении ВЧД. В норме внутричерепное давление у младенцев, детей и взрослых меряют в положении лёжа.
- Внутричерепное давление у детей в норме равняется 3–7 мм рт. ст.
- Внутричерепное давление у новорожденных – 1,5–6 мм рт. ст.
- Внутричерепное давление у взрослых – 3–15 мм рт. ст.
Как измеряют внутричерепное давление у наших детей сейчас? (из открытых источников)
К сожалению, пока не существует прибора, которым можно быстро измерить внутричерепное давление, не проводя хирургическую манипуляцию так, например, как тонометр измеряет артериальное давление
Измерить непосредственно ВЧД можно только методом введения в канал спинного мозга или в желудочки мозга специальной иглы с датчиком, подключенным к монитору. Такой метод, разумеется, используют в исключительно редких случаях.
Поэтому косвенно о повышенном внутричерепном давлении у детей и взрослых можно судить по:
- извитости и расширению вен глазного дна;
- расширению желудочков мозга и разрежению вещества мозга по краю желудочков (определяется по магнитно-резонансной томографии (МРТ) или компьютерной рентгеновской томографии (КТ));
- нарушению венозного оттока из полостей черепа (определяется ультразвуковым исследованием сосудов).
Внутричерепное давление у младенцев до момента закрытия родничка можно измерить при помощи УЗИ головного мозга. При этом определяется не только ВЧД, но и состояние тканей мозга и жидкости. Кроме того, о повышенном ВЧД у грудничков говорит набухший, пульсирующий родничок и, конечно же, симптомы.
Статья о повыш.ВЧД. (из инета) — внутричерепное давление у младенца
Пишет детский невролог.
ПОВЫШЕННОЕ ВНУТРИЧЕРЕПНОЕ ДАВЛЕНИЕ
(варианты — внутричерепная гипертензия, гипертензионный синдром, гипертензионно-гидроцефальный синдром и т.п.). Поголовная «диагностика внутричерпной гипертензии» — порок отечественной неврологии. К счастью, в большинстве случаев такой «диагноз» не имеет никакого отношения к реальным проблемам пациента. Более того, в формулировке диагноза этот термин может присутствовать лишь в одном случае — при т.н.
идиопатической (или доброкачественной) внутричерепной гипертензии (частота встречаемости 1-2 на 100000 населения). Повышенное внутричерепное давление — это не диагноз, а описание одного из звеньев развития множества различных заболеваний.
Внутричерепное давление (ВЧД) повышается при гидроцефалии, опухолях головного мозга, нейроинфекциях (энцефалитах, менингитах), тяжелых черепно-мозговых травмах, внутричерепных кровоизлияниях, некоторых редких наследственных болезнях и т.д.
Основные признаки повышения ВЧД:
— головные боли,
— тошнота, рвота или срыгивания (обычно вне связи с приемами пищи, часто по утрам),
— нарушения зрения и движений глазных яблок (косоглазие),
— так называемые застойные диски зрительных нервов на глазном дне,
— нарушения сознания (от оглушенности до комы),
— у детей первого года жизни — избыточный рост окружности головы (нормальные значения см. ниже), выбухание и напряжение родничка, расхождение швов между костями черепа.
Возможны судороги, при длительно сохраняющемся патологическом процессе — умственные нарушения, слепота, параличи.
Надо помнить, что ОТДЕЛЬНО каждый из перечисленных признаков НЕ СВИДЕТЕЛЬСТВУЕТ о повышении ВЧД.
Внимание! Если у ребенка действительно повышено внутричерепное давление, то ему нужна срочная госпитализация, т.к. речь идет об угрозе жизни!
Не являются признаками повышения ВЧД:
— расширенные желудочки, межполушарная щель и другие отделы ликворной системы на нейросонограмме (НСГ) или томограммах
— нарушения сна и поведения
— гиперактивность, дефицит внимания, вредные привычки
— нарушения психического, речевого и моторного развития, плохая успеваемость
— «мраморный» рисунок кожи, в том числе на голове
— носовые кровотечения
— «пальцевые вдавления» на рентгенограмме черепа
— тремор (дрожание) подбородка
— ходьба на цыпочках
ДИАГНОСТИКА
Объективно оценить состояние ВЧД можно только во время операции со вскрытием черепа или (менее достоверно) при проведении люмбальной пункции. Все остальные исследования дают косвенную информацию, которая может сложиться в определенную картину только при грамотной интерпретации врачом.
Увеличение желудочков мозга, субарахноидальных пространств, межполушарной щели часто выявляется у здоровых людей и без клинической картины ни о чем не говорит.
По НСГ (КТ, МРТ) диагноз не ставится и лечение не назначается.
Наиболее доступным начальным методом диагностики при подозрении на повышение ВЧД является осмотр глазного дна. Дополнительные методы обследования предназначены для уточнения характера поражения мозга.
Методы визуализации (нейросонография, компьютерная или магнитно-резонансная томография) непосредственно с определением давления не связаны, хотя могут помочь уточнить причину заболевания, оценить прогноз и подсказать направление действий.
Применение эхоэнцефалоскопии (ЭхоЭС, или ЭхоЭГ — эхоэнцефалография) «для определения ВЧД» — распространенное на постсоветском пространстве заблуждение. Оценить давление с помощью ЭхоЭС принципиально невозможно.
Этот древний метод применяется только для быстрого и крайне приблизительного поиска крупных объемных внутричерепных образований (опухоли, гематомы и т.д.).
Данные ЭхоЭС могут пригодиться в машине 03 или в приемном отделении при определении методов первой помощи и выбора места госпитализации.
Нельзя оценить ВЧД также с помощью электроэнцефалографии (ЭЭГ), реоэнцефалографии (РЭГ).
На всякий случай стоит упомянуть «диагностику» по Фоллю, Накатани и подобные шарлатанские методики — эти процедуры вообще не имеют отношения к диагностике чего-либо и служат только для отъема денег.
ЛЕЧЕНИЕ
Лечение состояний, сопровождающихся повышением ВЧД, зависит от причин их возникновения. Так, при гидроцефалии выполняются операции, при которых избыток ликвора отводится из полости черепа, при наличии опухоли производится ее удаление, при нейроинфекциях вводятся антибиотики. Применяется и симптоматическое медикаментозное лечение, направленное на снижение ВЧД, однако это обычно временная мера для острой ситуации.
Некорректна распространенная практика «лечения» любых болезней мочегонными препаратами (диакарб, триампур). В большинстве случаев такое лечение направлено на несуществующий диагноз. При наличии реальных показаний лечение должно проводиться в стационаре под строгим контролем.
Стремление к «медикаментозному лечению внутричерепной гипертензии» может привести к потере времени и развитию по этой причине необратимых изменений в организме (гидроцефалия, слепота, нарушения интеллекта).
С другой стороны, лечение здорового пациента грозит «всего лишь» побочными эффектами применямых препаратов.
В подтверждение сказанного можно процитировать всемирно известное руководство Child Neurology (J.Menkes, H.Sarnat, 2005)
Цитата:Как правило, медикаментозное лечение гидроцефалии не дает эффекта, т.к. в большинстве случаев гидроцефалия является результатом нарушенного всасывания ликвора, а лекарственными препаратами этот процесс практически не регулируется.
Большинство существующих препаратов, доказанно снижающих продукцию ликвора, за исключением ацетазоламида и фуросемида, плохо переносятся в эффективных дозировках.
Указанные препараты в соответствующих дозах (100 мг/кг/сутки ацетазоламида и 1 мг/кг/сутки фуросемида) уменьшают продукцию ликвора — ацетазоламид за счет угнетения карбоангидразы, фуросемид за счет угнетения транспорта ионов хлора. Каждый из этих препаратов способен снизить выработку ликвора на 50%, эффект их комбинации выше.
Уменьшение продукции ликвора на 1/3 приводит к снижению внутричерепного давения лишь на 1,5 мм водного столба, что ограничивает клиническое применение данных лекарств. На сегодняшний день они применяются в качестве временной меры перед операцией. Ни одно состояние с повышенным ВЧД не лечится:
— «сосудистыми препаратами» (кавинтон, циннаризин, сермион, никотиновая кислота и т.п.)
— «ноотропными препаратами» (ноотропил, пирацетам, пантогам, энцефабол, пикамилон и т.п.)
— гомеопатией
— травами
— витаминами
— массажем
— иглоукалыванием
Если у ребёнка повышенное внутричерепное давление..
Что такое внутричерепное давление (ВЧД)? Когда оно повышается? Когда повышение внутричерепного давления опасно? При каких заболеваниях оно выше нормы? Как измерить внутричерепное давление? Что не нужно использовать при повышенном ВЧД? Препараты, улучшающие мозговое кровообращение, – что это?
Для начала давайте рассмотрим, что же представляет собой внутричерепное давление.
В мозге есть особые полости (желудочки) и каналы, по которым циркулирует спинномозговая (цереброспинальная) жидкость. Она содержит питательные вещества, гормоны и др.
Эта жидкость имеет определенное давление и давит на мозг (стенки желудочков мозга), давление это через структуры мозга передаётся на череп. Это и есть внутричерепное давление.
Вырабатывается эта жидкость в сосудистых сплетениях мозга, течет по каналам, попадает в полости мозга (желудочки), а утекает она в венозные синусы мозга, т.е. в кровеносное русло.
Когда внутричерепное давление повышается?
Оно повышается:— когда продуцируется слишком много спинномозговой жидкости;- когда нарушается всасывание спинномозговой жидкости;- когда повреждаются стенки желудочков мозга (при черепно-мозговых травмах)- при наличии опухолей, воспалений в мозге;- при кровоизлиянии в мозг;- тяжелые инфекционные заболевания мозга (энцефалит, менингит).
То есть, попросту говоря, кроме травм, опухолей и инфекции, внутричерепное давление повышается, когда высокий приток и малый отток жидкости либо повреждение полостей, в которых эта жидкость циркулирует. Это как если надеть на кран шланг, открыть кран (пустить воду) и зажать шланг на выходе. Естественно давление в шланге повысится.
Это может происходить при гидроцефалии (водянка головного мозга). Гидроцефалия может быть врождённой или возникать вследствие опухолей, воспаления, травм, после менингита, менингоэнцефалита, интоксикаций и др.
Симптомы при гидроцефалии:— рост окружности головы, опережающий остальные части тела;- выбухающий напряжённый родничок;- частое запрокидывание головы;- смещение глазных яблок к низу;- головные боли;- плохой аппетит;- тошнота и рвота;- вялость;- иногда косоглазие.
Вообще, любой человек, у которого стойкое повышенное внутричерепное давление, – это инвалид. Повышенное внутричерепное давление – это симптом очень редких и очень опасных заболеваний (гидроцефалия, менингиты, врождённые патологии и др). Если ребёнок бегает, прыгает, играет, рисует, занимается своими любимыми делами, то у такого ребёнка с внутричерепным давлением всё нормально.
Внутричерепное давление в течение жизни не является постоянным. Да, действительно, внутричерепное давление может кратковременно повышаться, если, например, ребёнок орёт и плачет, кашляет, тужится на горшке и др. Но это повышение внутричерепного давления очень кратковременно и не является патологией. Это нормально.
Если ваш малыш активен, бегает, прыгает, играет, у него нормальный аппетит, он адекватно реагирует на окружающее, то повышенное внутричерепное давление к такому ребёнку никакого отношения не имеет.
Патологически повышенное внутричерепное давление лечат:— инфекционисты (при менингитах, энцефалитах);- реаниматологи и хирурги (при черепно-мозговых травмах).
- Как измерить внутричерепное давление?
- Есть только 2 способа:
- 1) сделать спинномозговую пункцию (введение иглы в полость спинного мозга) и подключить манометр (прибор для измерения давления жидкости или газа);
- 2) вскрыть череп, сделать пункцию желудочков мозга и подключить манометр.
Но различные шарлатаны, якобы от медицины, напридумывали кучу якобы измерителей внутричерепного давления. Прикладываем к голове некий датчик, который показывает нам якобы внутричерепное давление в нашей голове. На самом деле, естественно, таких датчиков, измерителей не существует в природе вообще.
Вообще, наличие стойкого внутричерепного давления – это симптом тяжелых повреждений головного мозга.
Основные признаки повышенного внутричерепного давления у детей первого года жизни:— расхождение швов черепа;- выбухающий родничок;- окружность головы выше нормы.
Теперь, как правильно измерять окружность головы?
Измерительная лента должна проходить спереди по надбровным дугам, а сзади по самой выступающей части головы.
У новорождённых средний размер окружности головы – 35 см. Нормой является размер 32-38 см. Каждый месяц размер окружности головы должен увеличиваться на 2 см. У ребёнка до 6 месяцев жизни размер окружности головы выше размера окружности грудной клетки. Ближе к 3-6 месяцам жизни эти размеры примерно равны. Затем размер окружности грудной клетки начинает превышать размер окружности головы.
У каждого ребёнка есть наследственная предрасположенность к формированию костей черепа. Если у родителей имелись отклонения в размерах головы, но это не являлось патологией и не отразилось на развитии, то в 25% случаев такое повторится и у их ребёнка. Можно взять детские фотографии родителей и сравнить строение их головы на фото и головы их малыша.
Основные признаки повышенного внутричерепного давления у человека любого возраста:— головные боли;- тошнота и рвота;- расстройства сознания (поведения);- судороги;- нарушение зрения.
Но никакой отдельно взятый признак сам по себе не говорит о наличии повышенного внутричерепного давления!
Не являются признаками повышенного внутричерепного давления:— выявленные при УЗИ головного мозга «нарушения» (расширенные желудочки, субарахноидальное пространство, межполушарная щель, кисты);- позднее закрытие родничка;- расстройство поведения (гиперактивность, агрессия и т.п.);- вздрагивания, дрожание (губы, подбородка. конечностей и др.);- якобы задержка в развитии (поздно начал ходить, поздно начал говорить и т.п.);- плохой сон;- носовые кровотечения.
Некоторые педиатры и детские неврологи по одним им понятным причинам (не понравился размер головы, сосудики на голове) нормальному, активному, жизнерадостному ребёнку ставят диагноз повышенное внутричерепное давление. Да еще иногда при этом в летнюю жару назначая малышу диуретики (мочегонные), которые в такую жару при малом потреблении жидкости приводят к обезвоживанию организма малыша. Таких врачей нужно лишать диплома.
Внутричерепное давление не лечат:— гомеопатией;- фитопрепаратами (травами);- витаминами;- БАДами (биологически активными добавками);- массажем;- другими методами альтернативной и народной медицины.- препаратами «улучшающими» мозговое кровообращение и метаболизм (обмен веществ) в головном мозге.
Касательно последнего пункта. Если на упаковке или в инструкции к препарату пишут, что он что-то там «улучшает», то этот препарат, скорее всего, – ничего не лечит. Понятия «улучшать» в научной медицинской терминологии не существует. «Лучше» или «хуже» – это субъективное ощущение человека. Для кого-то лучше, для другого еще лучше, для третьего хуже.
Что значит «улучшать мозговое кровообращение» – непонятно. Вот, например, относительно повышения или понижения, нормализации кровяного давления всё ясно, потому что есть нормы. А какие нормы мозгового кровообращения или обмена веществ в мозге? Как их измерить? Никак. Это просто субъективная оценка, которой нет места в научной медицине.
- Понизить уровень холестерина – да, мы объективно можем измерить.
- Понизить артериальное давление – да, можем объективно измерить.
- Повысить скорость заживления (зарастания) раны – да, скорость можно объективно измерить.
- Ведь мы же не говорим «улучшить кровяное давление» или «улучшить уровень холестерина», потому что «улучшение» чего-то там – это субъективная оценка.
- Да, устранение боли – это тоже по ощущениям, но тут мы четко можем определить, есть боль или нет, её интенсивность.
- Но как даже по ощущениям определить улучшение мозгового кровообращения или обмена веществ в мозге?
Перестала кружиться голова? Это прекращение головокружения, а не улучшение мозгового кровообращения.
Повысилась способность к запоминанию, вы стали меньше забывать? Это повышение памяти, которые можно измерить, а не улучшение мозгового кровообращения.
Таким образом, «улучшение мозгового кровообращения» или «улучшение обмена веществ» – это мифические понятия, которые не только никто не может измерить, но даже четко определить что же это такое.
Можно измерить скорость кровотока в сосудах мозга, можно измерить уровень давления в сосудах мозга, но измерить «уровень мозгового кровообращения» или насколько улучшилось мозговое кровообращение нельзя в принципе.
Следите за вашим здоровьем и вовремя обращайтесь к врачу. Не занимайтесь самолечением – это может быть опасно!
Желаю всем здоровья и долголетия! 🙂
Доброкачественная внутричерепная гипертензия у детей
- Перечень основных и дополнительных диагностических мероприятий
- Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне:
- • НСГ (для детей 1-го года жизни);
- • МРТ/КТ головного мозга;
- Дополнительные диагностические обследования, проводимые на амбулаторном уровне:
- • биохимический анализ крови: определение АЛаТ, АСаТ, определение общего билирубина, прямого билирубина, тимоловой пробы;
- • определение глюкозы в сыворотке;
- • электрокардиографическое исследование (в 12 отведениях);
- • УЗИ гепатобилиопанкреатической области.
- Минимальный перечень обследований, необходимый для плановой госпитализации:
• в плановой госпитализации не нуждается.
- Основные (обязательные) диагностические обследования, проводимые на стационарном уровне
- При экстренной госпитализации:
- • ОАК (6 параметров);
- • определение ВСК;
- • ОАМ;
- • биохимический анализ крови: определение АЛаТ, АСаТ, общего билирубина, прямого билирубина, тимоловой пробы, щелочной фосфатазы, общего белка, С-реактивного белка, общей альфа-амилазы, общего холестерина, триглицеридов;
- • определение газов и электролитов с добавочными тестами (лактат, глюкоза, карбоксигемоглобин);
- • коагулология (определение активированного частичного
- тромбопластинового времени (АЧТВ) в плазме крови, фибриногена в плазме, фибринолитической активности плазмы крови, проведение реакции адгезии и агрегации тромбоцитов (ГАТ), исследование толерантности плазмы к гепарину, определение активности антиплазмина в плазме, определение времени кровотечения, определение тромбинового времени (ТВ) в плазме крови, определение растворимых комплексов фибриномономеров (РФМК), определение фактора VIII в плазме, определение фактора XI в плазме);
- • НСГ (для детей 1-го года жизни);
- • МРТ/КТ головного мозга;
- • электрокардиографическое исследование (в 12 отведениях);
- • УЗИ гепатобилиопанкреатической области;
- • офтальмоскопия.
- При плановой госпитализации:
• не нуждается в плановой госпитализации.
- Дополнительные диагностические обследования, проводимые на стационарном уровне
- При экстренной госпитализации:
- • люмбальная пункция;
- • исследование спинномозговой жидкости;
- • ЭЭГ;
- • ЭЭГ-видеомониторинг;
- • УЗДГ сосудов головы;
- • определение гормонов ЩЖ, коры надпочечников, половых гормонов в сыворотке крови ИФА-методом.
- При плановой госпитализации:
- • в плановой госпитализации не нуждается.
- Диагностические мероприятия, проводимые на этапе скорой неотложной помощи:
- • сбор жалоб и анамнеза;
- • физикальное обследование;
- • определение глюкозы в сыворотке крови экспресс-методом.
- Диагностические критерии:
- • симптомы внутричерепной гипертензии: головная боль, односторонний или двусторонний отек диска зрительного нерва;
• при люмбальной пункции – определяется повышение внутричерепного давления выше 200 мм. вод. ст.;
• отсутствие очаговой неврологической симптоматики (за исключением пареза VI пары черепно-мозговых нервов);
• отсутствие деформации, смещения или обструкции желудочковой системы, другой патологии головного мозга по данным МРТ/КТ, за исключением признаков повышения давления цереброспинальной жидкости;
• несмотря на высокий уровень внутричерепного давления, сознание пациента, как правило, сохранено.
Жалобы и анамнез
Физикальное обследование
| Жалобы и анамнез | Данные физикального обследования |
| Пациенты — дети первого года жизни | Пациенты — дети первого года жизни |
| — увеличение размеров головы — беспокойное поведение, повышенная возбудимость — срыгивания — не связанные с приемом пищи, преимущественно в утренние часы — нарушение сна – поверхностный сон, трудности засыпания- метеозависимость – повышенная сонливость или беспокойство | — ежемесячный прирост окружности головы в первом полугодии более чем на 1 см (но не более 3 см) у доношенных, и более 2 см (но не более 4 см) у недоношенных — расхождение черепных швов — напряжение большого родничка — симптом Грефе при вестибулярной стимуляции — избыточная двигательная активность- оживление сухожильных рефлексов и расширение их зон (чаще коленных) |
| Пациенты – дети старшего возраста | Пациенты – дети старшего возраста |
| — головная боль – частая, диффузная, различной интенсивности, преимущественно в утренние часы, усиливающаяся при кашле, чихании, вестибулярной стимуляции — тошнота – не связана с приемом пищи — рвота – не связана с приемом пищи, на высоте головной боли, приносит некоторое облегчение — головокружение — нарушение зрения – затуманивание, двоение в глазах, выпадение участков зрения — повышенная раздражительность — нарушение сна — метеозависимость- снижение памяти, внимания | — односторонний или двусторонний парез VI пары ЧМН – диплопия выпадение полей зрения, чаще центрального — центральные скотомы — гиперестезия – тактильная, слуховая, зрительная — оживление сухожильных рефлексов и расширение их зон (чаще коленных) — психоэмоциональная лабильность — неустойчивость в позе Ромберга — вегетативная дисфункция – брадикардия,- краниальная гипертермия, гиперсаливация |
- Лабораторные исследования
- При идиопатической внутричерепной гипертензии:
- • общеклинические анализы: ОАК, ОАМ, биохимический анализ крови – показатели в пределах нормы;
- • электролитный и газовый состав крови: показатели в пределах нормы;
- • ликворология: качественные и количественные показатели в пределах нормы.
- При вторичной внутричерепной гипертензии:
- • показатели лабораторных исследований соответствуют основному заболеванию, например, при железодефицитной анемии – снижение уровня гемоглобина, эритроцитов, цветного показателя; при метаболическом синдроме – повышение уровня триглицеридов, холестерина, глюкозы; после перенесенной вирусной инфекции – лимфоцитоз, моноцитоз;
- • ликворология: качественные и количественные показатели в пределах нормы.
Инструментальные исследования
| Методы инструментальной диагностики | Результаты, подтверждающие наличие доброкачественной ВЧГ |
| Нейрорадиологические исследования — МРТ/КТ | — Размеры желудочков уменьшены, незначительно увеличены или нормальные — Объем субарахноидального пространства нормальный или умеренно расширен (у детей раннего возраста) — Мозговые борозды и извилины симметричные, могут быть расширенные, но не уплощенные — Пустое (или частично пустое) турецкое седло — Уплощение заднего полюса склеры, увеличение контрастности преламинарной части зрительного нерва, расширение периневрального субарахноидального пространства, вертикальная извитость орбитальной части зрительного нерва- Отсутствие объемного образования, расширения и деформации желудочковой системы, кальцинатов, дисплазий, кистозных, атрофических и глиозных изменений паренхимы мозга |
| Ультразвуковые исследования — НСГ | — Нормальные показатели вентрикулометрии или незначительная вентрикулодилатация (динамическое измерение диаметра III желудочка является более информативным, чем измерение боковых желудочков) — Умеренное расширение межполушарной щели и субарахноидального пространства — Мозговые борозды и извилины симметричные, могут быть расширенные, но не уплощенные- Отсутствие объемного образования, вентрикуломегалии (асимметричной, атрофической), кальцинатов, дисплазий, кистозных, атрофических и глиозных изменений паренхимы мозга |
| Офтальмологические исследования – офтальмоскопия, периметрия | — Ангиопатия сетчатки — Застойные диски зрительного нерва- Сужение полей зрения |
| Ультразвуковые исследования — УЗДГ сосудов головы | — Увеличение систолической скорости кровотока при снижении диастолической скорости — Увеличение пульсационного индекса без существенных изменений средних скоростных показателей в магистральных сосудах головного мозга |
| Люмбальная пункция | — Повышение ликворного давления (250-500 ммм. вод. ст) |
- Показания для консультации узких специалистов:
- — невропатолог – оценка, коррекция и мониторинг неврологических нарушений;
- — нейрохирург – для проведения дифференциальной диагностики, при неэффективности консервативной терапии решение вопроса о возможном хирургическом вмешательстве;
- — офтальмолог – для диагностики и коррекции патологии зрения и профилактики осложнений, для проведения дифференциальной диагностики;
- — эндокринолог – для диагностики и коррекции эндокринных и метаболических нарушений, профилактика их осложнений;
- — гастроэнтеролог – для проведения дифференциальной диагностики;
- — кардиолог – для проведения дифференциальной диагностики;
- — логопед – для диагностики и коррекции речевых нарушений;
- — психолог – для диагностики, коррекции и профилактики психопатологических состояний;
- — физиотерапевт – для определения показаний/противопоказаний, вида и объема физиотерапии, включая ЛФК, ИРТ.